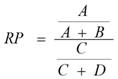Introducción
De acuerdo con la clasificación de la Organización Mundial de la Salud (OMS) de 1997, tradicionalmente se reconocían varias formas clínicas del dengue: fiebre indiferenciada, fiebre del dengue (FD) o dengue clásico y fiebre hemorrágica del dengue/síndrome de choque por dengue (FHD/SCD), también identificada como dengue hemorrágico;1 pero teniendo en cuenta que dicha tipificación fue cuestionada por numerosos expertos en términos de aplicabilidad, complejidad y utilidad, en 2009 esa misma Organización publicó una nueva clasificación revisada2sobre el mencionado proceso viral que, debido a las dificultades observadas con la anterior, incluyó entonces 2 categorías: dengue (sin signos de alarma ENT#091;DSSAENT#093; y con signos de alarma ENT#091;DCSAENT#093;) y dengue grave.
A partir de esa segunda categorización, que permite aplicar un adecuado tratamiento a los pacientes con formas no graves de la infección en el nivel primario de salud y remitir a los que presentan signos de alarma o formas graves a los hospitales o institutos de investigación para que reciban una atención especializada, se comenzó a conferir suma importancia a los signos de alarma que presagian el agravamiento de la enfermedad y posibilitan establecer una correcta y oportuna intervención terapéutica.2
Como complemento de las novedades en ese contexto, las organizaciones Panamericana y Mundial de la Salud (OPS/OMS) divulgaron en 2010 las guías de atención para enfermos en la región de las Américas,3) basadas en la clasificación clínica y de laboratorio para el tratamiento de portadores del virus y en la gravedad de su estado clínico.
La población cubana ha sufrido varios brotes epidémicos de dengue en los últimos decenios; sin embargo, se considera llamativo que a pesar de la función primordial desempeñada por prestigiosos profesionales de la salud del país en las investigaciones sobre la infección trasmitida por el mosquito Aedes aegypti y los avances científicos en ese sentido, escasean los estudios publicados donde se utiliza la clasificación revisada de la OMS, atribuible presumiblemente al hecho de que aunque cuenta con innegables defensores en su favor, también tiene detractores.4
Todos las razones expuestas justifican la continuación de los intentos para determinar la verdadera trascendencia del valor predictivo de los signos de alarma, como en el presente trabajo, donde también constituyó la principal motivación para llevarlo a cabo, con especial énfasis en las manifestaciones de alarma, la duración de la enfermedad y la relación existente entre el inicio de la hidratación intravenosa y la gravedad del proceso infeccioso.
Métodos
Se realizó un estudio observacional, descriptivo y transversal en el Instituto de Medicina Tropical “Pedro Kourí” (IPK) de La Habana, institución de la atención terciaria de salud, donde estuvieron ingresados 485 pacientes desde enero hasta diciembre de 2012 con diagnóstico de dengue, efectuado a través de IgM positiva para la infección mediante la técnica de ELISA de captura de anticuerpos.
De ese total de portadores se escogió una muestra de 247, luego de calcular el tamaño muestral a través del programa EpiInfo mediante la aplicación de un muestreo probabilístico aleatorio estratificado por mes, según informes epidemiológicos, así como la clasificación revisada de la OMS.2
Las variables analizadas, extraídas de las historias clínicas, incluyeron las siguientes:
Presencia de signos de alarma clínicos. Según los datos obtenidos mediante anamnesis y examen físico, se conoció acerca de la existencia de dolor abdominal intenso o mantenido o de ambos tipos, vómitos persistentes, defervescencia brusca, decaimiento marcado, somnolencia y otros.
Presencia de signos de alarma mediante exámenes complementarios. Se basó en los datos obtenidos mediante exámenes complementarios, los cuales revelaron aumento de los valores del hematocrito y disminución del número de plaquetas, así como la ocurrencia de derrames serosos, avalados por medio de la radiografía de tórax y la ecografía abdominal.
Duración de los signos de alarma. Se calculó el tiempo en días desde el inicio de estos hasta su desaparición.
Tratamiento. Consistió en la administración de soluciones cristaloides intravenosas al presentarse los signos de alarma, distribuidas de la siguiente forma: hidratación precoz, con inicio del tratamiento antes de las 24 horas, ohidratación tardía, con inicio del tratamiento después de las 24 horas.
Se relacionó la conducta adoptada respecto al comienzo de la hidratación, precoz o tardía, con la progresión hacia las formas graves de dengue o no.
Finalmente se calculó la desviación estándar (DE) y se aplicaron la prueba exacta de Fisher y la de hipótesis no paramétrica de independenciade la Χ2, en ambos casos con valor significativo si p<0,05. También se estimó la media del tiempo transcurrido desde el primer día de la enfermedad (inicio de la fiebre) hasta la aparición de los signos de alarma, de los cuales se determinó además la media de duración y su vinculación con el descenso de la fiebre (defervescencia).
Con vistas a obtener la razón de prevalencia (Rp), se elaboró un cuadro tetracórico como medida de posible asociación de cada signo de alarma con el avance hacia el dengue grave:
Resultados
Entre los signos de alarma más comúnmente encontrados en los integrantes de la casuística (tabla 1) sobresalieron la cifra ascendente del hematocrito en 77 de ellos (54,6 %), de los cuales 40 (51,9 %) experimentaron a la vez un descenso del número de plaquetas, dolor abdominal intenso o mantenido o de ambos tipos (46,1 %), lipotimia (39,0 %) y decaimiento marcado/postración (36,9 %).
Tabla 1 Distribución de frecuencia y razón de prevalencia de los signos de alarma en pacientes con dengue según clasificación revisada de la OMS

1 Total de pacientes con signos de alarma (DCSA y dengue grave)*p< 0,05
En la presente investigación, tomando en cuenta la aparición de cada signo de alarma por separado, se constató que casi todos se manifestaron durante el quinto día de la enfermedad, excepto los derrames serosos, probablemente atribuible al momento de realización del estudio por imágenes, así como también la hepatomegalia mayor de 2 cm y la defervescencia brusca/hipotermia, que se produjeron durante el sexto. La media de presentación de cualquier signo de alarma fue, en sentido general, a los 4,72 días (DE±1,07) respecto al comienzo de los síntomas.
Con independencia de la forma clínica, las manifestaciones de gravedad aparecieron en los pacientes con dengue a las 42 horas (DE±14,92) como promedio, después de evidenciarse los signos de alarma. En relación con estos últimos, el SCD y la hemorragia profusa ocurrieron a las 24-48 horas después de iniciados y el daño grave de órganos a las 48-72.
Las señales de alarma (fig.) se presentaron por lo general al desaparecer la fiebre, de modo que en 85,9 % de los pacientes (casi en 9 de cada 10) lo hicieron el mismo día de la defervescencia (39,0 %), en las 24 horas antes (27,0 %) o después de esta (19,9 %). Por su frecuencia de aparición durante el citado período, se destacaron la irritabilidad/somnolencia y la hepatomegalia mayor de 2 cm (100 %, respectivamente), la lipotimia (90,9 %), los vómitos persistentes (86,4 %), el hematocrito ascendente (84,4 %) y el dolor abdominal intenso o mantenido o de ambos tipos (83,1 %).
De los pacientes estudiados, 61,5 % recibieron hidratación parenteral con cristaloides, sobre todo los afectados por dengue grave y 97,7 % de quienes presentaron DCSA.
La solución salina fisiológica (SSF) a 0,9 % se empleó en 151 de los 152 hidratados por vía intravenosa (99,3 %), mientras que el Ringer lactato se utilizó solamente en 9 (5,9 %), de los cuales 8 también recibieron SSF. No resultó necesario administrar soluciones coloides como albúmina, plasma fresco, dextrán o gelatinas.
Del total de portadores con signos de alarma en algún momento de su evolución, 81,2 % fueron tratados con hidratación intravenosa precoz y de estos ninguno evolucionó hacia la forma grave de la enfermedad (tabla 2). La terapia hidratante parenteral se inició tardíamente en 18,8 % de los pacientes, incluidos todos los graves.
Tabla 2 Relación entre el inicio de la hidratación intravenosa y la gravedad de la enfermedad según clasificación revisada de la OMS
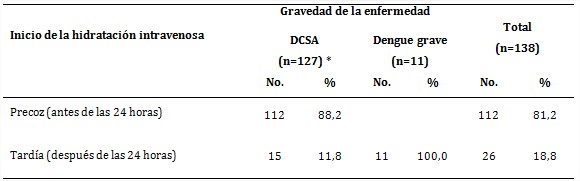
* De los 130 pacientes con DCSA, 3 no recibieron hidratación parenteral durante su ingreso.
Al aplicar la prueba exacta de Fisher se obtuvo asociación significativa (p<0,05) entre el inicio de la hidratación intravenosa y la gravedad de la infección.
Discusión
Al calcular la razón de prevalencia en la casuística analizada, se evidenció que el desarrollo de formas graves de dengue predominó en los pacientes que presentaron determinados signos de alarma, como defervescencia brusca/hipotermia, en los cuales resultó 7 veces más común; dolor abdominal intenso o mantenido o de ambos tipos, 3 veces más frecuente; decaimiento marcado/postración y vómitos persistentes, 2 veces más habitual, respectivamente; no obstante, solo las manifestaciones clínicas mencionadas en segundo y primer lugares se asociaron significativamente (p<0,05)con la evolución hacia el dengue grave.
Lo anteriormente planteado no equivale a decir en modo alguno que las demás señales de advertencia se consideraron de escasa utilidad, pero lo cierto es que si se hubiesen identificado todas oportunamente y sobre esa base adoptado las medidas terapéuticas adecuadas, se habría evitado la agravación del cuadro clínico por SCD en muchos de los pacientes analizados y a la par cumplido una de las principales acciones preconizadas por la OPS/OMS2 para la toma de decisiones en las guías de diagnóstico, tratamiento, prevención y control de ese proceso viral.
En el estudio sobre el control del dengue (DENCO)1 se identificaron varias manifestaciones clínicas y de laboratorio relacionadas con un significativo incremento del riesgo de enfermedad grave. Entre esos signos de alarma sobresalió el dolor abdominal, con una probabilidad 3 veces mayor de avanzar hacia el dengue grave, similar a lo hallado en la presente investigación.
Tanto las citadas señales como los vómitos persistentes, los sangrados mucosos, la hepatomegalia, el aumento de los valores del hematocrito y la disminución del número de plaquetas han sido relacionados con el agravamiento de la infección;5 pero también con una elevada especificidad para vaticinar dengue grave.6
Por su parte, Martínez7 constató en 902 pacientes ingresados a causa de dengue en el Hospital General “Dr. Juan Bruno Zayas Alfonso” de Santiago de Cuba durante 2006, que aproximadamente la cuarta parte de ellos presentó derrames serosos observados mediante la ecografía y que el dolor abdominal fue el signo de alarma más usualmente informado; esto último coincidente con lo aquí obtenido. De igual manera, durante la epidemia provocada por DEN 3 en 2001-2002 en La Habana,8 síntomas y signos como vómitos, dolor abdominal, lipotimia e irritabilidad primaron en el síndrome de choque por dengue; los dos primeros con valor significativo y, de ambos, el segundo en consonancia con la manifestación clínica preponderante en la presente serie.
Leo et al9 ratificaron que existía una fuerte correlación entre la ausencia de signos de alarma y la no progresión de la enfermedad, así como también que entre las señales más frecuentes -todos los portadores de dengue grave presentaron al menos una- figuraron los sangrados mucosos y el dolor abdominal, con 75,9 y 43,3 %, respectivamente, aunque ninguna de esas manifestaciones permitió predecir, de forma independiente, el avance hacia la gravedad del conjunto sintomático.
Básicamente, las notorias diferencias entre la primacía de unas u otras señales de alarma del dengue pudieran ser atribuidas a diversos factores relacionados con las características epidemiológicas propias de cada región.
Según datos de la OPS/OMS, los casos de dengue se quintuplicaron en las Américas entre 2003 y 2013,10 pero si bien entre 2009 y 2012 se notificaron anualmente, como promedio, más de un millón de afectados, fue 2013 uno de los años más epidémicos en la historia del continente,11 con las alarmantes cifras de más de 2,3 millones de infectados, 37 705 casos graves y 1 289 muertes.12 En 2015 se informaron 1 173 248 pacientes con la enfermedad infecciosa (tasa de incidencia de 193,7 por cada 100 000 habitantes) y 16 008 con dengue grave, así como 684 defunciones;13 disminución de la letalidad que se atribuyó a un mejor tratamiento de los pacientes a partir de 2010.
En 2011 se registraron en Perú 22 087 portadores de dengue sin señales de alarma (88,5 %), 2 720 con señales de alarma (10,9 %), 158 con dengue grave (0,6 %) y 29 fallecidos;14 sin embargo, aunque en 2014 se comunicaron en dicho país menos casos ubicados en la primera categoría, con 14 537, aumentaron los correspondientes a la segunda, con 4 296 y la tercera, con 95, para una tasa de incidencia de 61,43 por cada 100 000 habitantes.15
De forma global, los signos de alarma duraron entre 24-48 horas en los integrantes de esta casuística, como igualmente ocurrió en los de la estudiada por Leo et al,9) quienes comentaron que la “ventana” de inicio de esas señales como manifestación clínica de la extravasación de plasma y gravedad del dengue se mantuvo “abierta” durante no menos de 24 horas en la mayoría de sus pacientes.
En el estudio DENCO1 se observó que los signos de alarma aparecieron entre el cuarto y séptimo días de iniciados los síntomas, es decir, alrededor de la defervescencia o transición de la fase febril a la crítica, así como también que en casi todos los portadores de la forma grave del dengue se presentaron la víspera de que requirieran ser tratados; esto último descrito de manera similar por Yacoub y Wills16) en su artículo sobre el tema.
Actualmente no existen terapias específicas eficaces contra el dengue, por lo cual son básicamente de soporte, con particular énfasis en el reemplazo pertinente y cuidadoso de los líquidos; sin embargo, considerando la complejidad de sus manifestaciones clínicas, el tratamiento es relativamente sencillo, poco costoso y muy efectivo cuando se efectúan las intervenciones adecuadas.17
En esta investigación se confirmó que, si bien la mayoría de los portadores con DCSA y dengue grave recibieron hidratación parenteral, un determinado porcentaje la obtuvo después de 24 horas de iniciados los signos de alarma.
Lo anterior indica no solo que los pacientes hidratados a destiempo, fueron inadecuadamente tratados antes de ser remitidos al IPK o demoraron en acudir a la institución sanitaria en busca de ayuda médica, sino que el empleo temprano de soluciones cristaloides intravenosas en quienes presentaban signos de alarma, podría haber evitado el agravamiento de la enfermedad, pues la hidratación por vía parenteral deviene un buen mecanismo para prevenir la progresión hacia la forma grave de la infección o disminuir esa probabilidad.
En esencia, las causas fundamentales de esos hallazgos probablemente estuvieron relacionadas con el desconocimiento de las manifestaciones de alarma y una inadecuada percepción del riesgo por parte de la población, unido al no reconocimiento oportuno de los citados signos por parte del personal de salud -particularmente en la atención primaria-, con el consecuente retraso en la aplicación de la terapéutica establecida y la posible ocurrencia de complicaciones.
Se sabe que en estadios iniciales del dengue la rehidratación puede ser por vía oral; sin embargo, ante manifestaciones clínicas de extravasación de plasma, la administración precoz de líquidos intravenosos salva vidas y reduce la tasa de letalidad del dengue grave a menos de 1 %.18
Kularatneet al19 recomiendan iniciar la reposición de líquidos lo más precozmente posible, sin esperar la progresión a la fase crítica, pues detectaron mayores necesidades de fluidos tan tempranamente como al tercer día del proceso infeccioso -como señal de extravasación de plasma clínicamente indetectable- en pacientes que presentaron dengue hemorrágico.
Por otro lado, aunque la resucitación con fluidos constituye una de las acciones terapéuticas más frecuentes en medicina, ninguno de estos puede considerarse ideal, teniendo en cuenta que, si bien la selección y el uso de líquidos intravenosos están basados en principios fisiopatológicos, en la práctica clínica se encuentran principalmente determinados por las preferencias de los médicos, con marcadas variaciones regionales.20
A pesar de las controversias existentes en torno a qué soluciones deben utilizarse para reponer el volumen de líquidos cuando se ha producido extravasación de plasma, en esta casuística se emplearon cristaloides en todos los pacientes con signos de alarma hidratados por vía intravenosa, fundamentalmente a base de solución salina isotónica y en menor medida de Ringer lactato. De hecho, la tendencia apunta hacia el comienzo de la terapia con cristaloides isotónicos y, de ser necesario, la continuación con coloides en casos muy específicos, como han aconsejado la OMS2 y la OPS3 en los últimos años.