Introducción
La lepra es una enfermedad granulomatosa, de evolución crónica, infecciosa, pero poco contagiosa, producida por el Mycobacterium leprae, que es un bacilo ácido-alcohol resistente. Se caracteriza por lesiones cutáneas y de los nervios periféricos, aunque puede afectar otras estructuras, como las mucosas de las vías respiratorias superiores, los ojos, los músculos, el hígado, los testículos, entre otros. Sus manifestaciones clínicas están en dependencia de la respuesta inmunitaria, mediada por células o por la aparición de reacciones inmunológicas desfavorables, ya sea por inmunidad celular o por inmunocomplejos.1
Es una afección curable y, si se encuentra en las primeras fases, se puede evitar la discapacidad en la persona afectada. Desde las antiguas civilizaciones de China, Egipto y la India la lepra ya era conocida y, a lo largo de la historia, los sujetos contagiados con la enfermedad han sido condenados al ostracismo por sus comunidades y familias.2,3
En el pasado el tratamiento en las personas con lepra era distinto. El primer avance importante se realizó en los años 40 del siglo XX con la obtención de la dapsona, pero la larga duración de la terapéutica por años o, a menudo, para toda la vida dificultaba su cumplimiento. Luego, en la década de los 60, el Mycobacterium leprae empezó a manifestar resistencia a la dapsona, el único medicamento antileproso conocido por entonces y, a principios de esa etapa, se descubrieron la rifampicina y la clofazimina, que posteriormente se añadieron al régimen terapéutico, que más tarde se denominó tratamiento multimedicamentoso (TMM).2,3
En 1981, un grupo de estudio de la Organización Mundial de la Salud (OMS) recomendó el TMM que consiste en la administración de 2 o 3 fármacos, según sea necesario, pues a la unión de la dapsona y la rifampicina se añade la clofazimina si la enfermedad es multibacilar. Esta combinación elimina el bacilo y logra la curación.3
Desde 1995 la OMS proporciona el tratamiento multimedicamentoso gratuitamente a todos los pacientes con lepra del mundo, lo que es una opción curativa simple, pero muy eficaz contra todos los tipos de la infección; inicialmente lo hizo por mediación del fondo para medicamentos de la Fundación Nippon y desde 2000 a través de un acuerdo de donación con Novartis.3
La incidencia anual de la enfermedad es de unos 250 000 nuevos casos en todo el mundo, principalmente en el sudeste asiático. A lo largo de los últimos 20 años, se ha aplicado el tratamiento multimedicamentoso a más de 16 millones de pacientes con lepra.4
El control de la lepra ha mejorado mucho gracias a las campañas nacionales y locales llevadas a cabo en la mayor parte de los países donde la enfermedad es endémica. El diagnóstico y tratamiento se ha facilitado por la integración de los servicios básicos contra la lepra en los servicios sanitarios generales. La detección de todos los individuos afectados en cada comunidad y la compleción del tratamiento multimedicamentoso prescrito eran los principios básicos de la estrategia mundial (2011-2015), mejorada para reducir la carga de morbilidad por lepra.3,5,6
Luego, en 2016, la OMS presentó la nueva “Estrategia Mundial contra la Lepra 2016-2020: avancemos rápidamente hacia un mundo sin lepra”,7 cuyo objetivo es reforzar las medidas de control de la enfermedad y evitar las discapacidades, sobre todo entre los niños afectados de los países donde es endémica.
Dicha estrategia hace hincapié en la necesidad de mantener los conocimientos especializados y aumentar el número de personal capacitado, con el fin de mejorar la asistencia de estos pacientes a los servicios especializados para ello y, además, reducir las deformidades visibles (también llamadas discapacidades de grado 2), así como la estigmatización relacionada con la enfermedad. En la estrategia también se aboga por un compromiso político renovado y una mejor coordinación entre los asociados, y se destaca la importancia de la investigación y la mejora de la recopilación y el análisis de datos (afecta a hombres y mujeres de cualquier edad; puede aparecer 5 años después del contagio). Cabe señalar que la tasa de prevalencia de la enfermedad ha disminuido en el mundo en 90 %; es decir, de 21 casos por 10 000 habitantes había disminuido a menos de 1 por 10 000 habitantes en el 2000.8,9 El diagnóstico temprano y el tratamiento antibiótico continúan siendo los pilares para lograr la eliminación de la lepra.
La lepra existe actualmente en más de 100 países. La mayoría que eran anteriormente altamente endémicos han alcanzado el objetivo de eliminación; solo en Brasil, Nepal y Timor Oriental persisten tasas de incidencia por encima de 1 por 10 000 habitantes.
Asimismo, la incidencia de lepra en Timor Oriental en el año 2015 fue de 4,9 por 10 000 habitantes, con un incremento en el número de pacientes diagnosticados respecto a años precedentes. Esto motivó a realizar la presente investigación en pacientes con la enfermedad que acudieron a la consulta de Dermatología en el Hospital Nacional “Guido Valadares” de ese país.
Métodos
Se realizó un estudio observacional, descriptivo, de corte transversal, de 14 pacientes con lepra, mayores de 15 años de edad, diagnosticados y atendidos en la consulta de Dermatología del Hospital Nacional “Guido Valadares”, en Dili, Timor Oriental, en el periodo de julio-diciembre de 2015, con el fin de caracterizar dicha población según variables biológicas y describir algunos aspectos clínicos y epidemiológicos de la enfermedad.
Los datos fueron recolectados de las historias clínicas que se confeccionan en dicha consulta por el médico de asistencia. Entre las variables de interés figuraron la edad, el sexo, las formas clínicas según síntomas y signos en el paciente, el tiempo de evolución desde la aparición de las manifestaciones, así como la presencia de reacciones agudas y discapacidad (escala de grado 0, I y II, de acuerdo a lo referido en el programa nacional).
La información fue procesada con el paquete estadístico SPSS versión 13.0, y los resultados fueron resumidos posteriormente en frecuencias absolutas y relativas (porcentajes).
Resultados
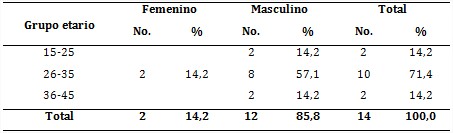
Al relacionar la edad y el sexo de los pacientes con lepra, se obtuvo un mayor número del grupo etario de 26-35 años, con 10 pacientes, para 71,4 %, y del sexo masculino, con 8 varones, para 57,1 % (tabla 1).
La forma clínica que con mayor frecuencia se observó en el estudio fue la multibacilar en todos los pacientes, entre los cuales 10, para 71,4 %, presentaban la lepra lepromatosa y 4 (28,6 %) la dimorfa lepromatosa.
Según el tiempo de aparición de los síntomas y el momento en que el paciente acudiera a consulta, en la casuística predominó el período de evolución de menos de un año, con 6 casos (42,8 %), seguido del intervalo de 1 a 5 años, con 5 pacientes (35,8 %). En los 3 afectados restantes no se pudo precisar el tiempo de evolución.
En relación con las reacciones agudas de la enfermedad, se confirmó que el mayor porcentaje correspondió al eritema nudoso leproso (tipo II), con 57,1 (8 pacientes), lo que estuvo en relación con las formas clínicas diagnosticadas; a este le siguió la reacción de reversión (tipo I), con 7,1 (un paciente). Los otros 5 pacientes (36,0 %) no presentaron reacción aguda alguna.
De 14 integrantes de la serie, 10 pacientes (71,4 %) presentaron discapacidad: 7 en el grado I (50,0 %) y 3 en el grado II (21,4 %), lo que pudo estar relacionado con la forma clínica multibacilar, con numerosos troncos nerviosos engrosados. Solo 4 pacientes no mostraron discapacidad alguna, para 28,4 %.
Discusión
Según la bibliografía revisada,8,10 la lepra se presenta en hombres y mujeres independientemente de la edad; sin embargo, en este estudio predominó el sexo masculino. El resultado anterior reafirma los hallazgos en Latinoamérica,2 donde la prevalencia de la lepra es de cerca de 1,8/1,0 en hombres y mujeres, respectivamente, al igual que en la mayoría de las regiones del mundo, con excepción de algunas zonas de África donde la mujer llega a ser la más afectada, según informes donde se han revisado la relación sexo-enfermedad.11,12
La lepra se clasifica por las características clínicas e histopatológicas (anomalías de las células de los tejidos afectados por la enfermedad) en lepromatosa, una forma generalizada; tuberculoide, una forma con escasas lesiones y mucho daño neural; dimorfa (borderline), que tiene características de alguna u otra de las formas anteriores; e indeterminada, que es donde las manifestaciones clínicas son tan escasas que a veces solo se constata una sola lesión con hipoestesia que pasa desapercibida por el paciente. Cuando el estado inmunitario del paciente es bueno (ofrece una gran resistencia a la enfermedad) se desarrolla la forma tuberculoide. La ausencia de resistencia frente al microorganismo origina la forma lepromatosa, en la que la enfermedad no afecta solo los nervios periféricos, sino también la piel, las extremidades, las membranas, las mucosas y los ojos, así como otras vísceras: hígado, testículo, bazo, pulmón.
Al respecto, la OMS creó una clasificación operacional para esta entidad clínica, con el objetivo de diagnosticarla de forma más sencilla y facilitar el tratamiento e indicarlo de forma adecuada por el personal de salud que labora en este programa. Así, la clasifica en paucibacilar, si existe una sola lesión o hasta 5 lesiones en el cuerpo con trastornos sensitivos y una baciloscopia con resultado negativo, se incluyen la lepra tuberculoide y la indeterminada. La clase multibacilar es aquella donde el paciente presenta más de 5 lesiones en su cuerpo con trastornos sensitivos y una baciloscopia positiva; en esta se incluyen las formas clínicas lepromatosa, dimorfa e indeterminada.10
Las formas multibacilares son las más frecuentes, pues los pacientes acuden tardíamente a la consulta al no existir percepción de riesgo. Según se ha notificado, de 30 a 50 % de los pacientes presentan una reacción humoral, mediada por los complejos inmunes en pacientes que poseen la forma multibacilar.13,14
De igual modo, se ha referido15 que a menor edad las formas de la infección son más benignas y que, generalmente, a mayor edad se pueden presentar las formas más graves. Cuando se analiza la fecha de diagnóstico con la de los primeros síntomas, según forma clínica de la enfermedad, llamó la atención que el mayor porcentaje de los enfermos fueron diagnosticados tardíamente (transcurridos 12 meses) a diferencia de lo encontrado en esta serie, donde predominó un diagnóstico temprano, a pesar del desconocimiento y la falta de divulgación de la enfermedad en este país en el momento del estudio.
La forma clínica que predominó fue la multibacilar: la lepromatosa y la dimorfa, lo que coincidió con los resultados de otros autores.16,17 Las reacciones agudas que con mayor frecuencia se presentaron fueron la de tipo II o eritema nudoso leproso, lo que también concordó con lo referido por esos mismos investigadores.
Existió un elevado número de pacientes con grados de discapacidad diferentes; de hecho, llamó la atención que más de 50 % de los pacientes presentaban discapacidad y que la mayoría había sido diagnosticada antes del año de haber comenzado los síntomas, por lo que no se descarta que exista un sesgo de la información ofrecida por el paciente. En ocasiones las manifestaciones clínicas pueden haber comenzado desde hace más de un año y el paciente no recordarlo con exactitud; a veces hasta acuden a la consulta cuando ya presentan una úlcera perforante plantar, que es una secuela irreversible, citada en la bibliografía médica.18 Ninguno de los pacientes de la casuística lo padeció.
Las discapacidades no están presentes en todos los afectados por lepra cuando se realiza el diagnóstico, por lo que hay que evaluar el grado de riesgo para evitarlas, y establecer la clasificación a través de un interrogatorio y un examen clínico exhaustivo, a fin de intervenir en este proceso morboso.
Finalmente, se recomienda realizar una intensa labor docente y la difusión general de los conocimientos básicos sobre la enfermedad de Hansen y su diagnóstico precoz en diferentes ámbitos sanitarios, científicos y comunitarios: cursos presenciales, eventos científicos y capacitación a médicos generales y especialistas de diferentes disciplinas. Asimismo, se debe profundizar en el Programa Nacional de Control de Lepra, e interactuar en la discusión y elaboración de las normas técnicas al respecto, de gran importancia para todo el país.