Introducción
El envejecimiento constituye un problema demográfico y social a nivel mundial; razón por la cual muchos investigadores incursionan en la temática, a fin de propiciar mejoras en la calidad de vida de la población.
Al declive de la función de los órganos como condición normal del envejecimiento se adiciona el problema de las reacciones adversas a medicamentos (RAM), que producen un aumento en las admisiones hospitalarias y están asociadas a incrementos en la morbimortalidad. Las RAM en el anciano son comunes y representan una carga significativa sobre el sistema de salud, tanto en términos de resultados de salud como por el aumento de los costos.1,2
Una de las principales causas de las RAM en personas de edad avanzada es la prescripción inapropiada; situación que se agrava cuando se trata de pacientes con comorbilidades, lo que conlleva una mayor tendencia a la discapacidad y a la muerte, con el consiguiente incremento del consumo de recursos;3) incluso algunos autores4 refieren que se ha convertido en un problema sanitario de primer orden.
Según estudios realizados en Estados Unidos, Canadá y varios países de Europa, en pacientes con tratamiento ambulatorio se ha detectado una prescripción inapropiada en 35 a 79 % de los ancianos.5,6
Por tal motivo, se han desarrollado disímiles herramientas para optimizar el uso de prescripciones, entre las cuales se encuentran los métodos implícitos y los explícitos; los últimos constituyen listas de criterios predefinidos basados en la evidencia científica, con el objetivo de identificar la medicación potencialmente inapropiada (MPI),7 donde sobresalen los Criterios de Beers y los de Screening Tool of Older Person`s Prescriptions (STOPP) / Screening Tool to Alert doctors to Right Treatment (START) como los más difundidos en la bibliografía médica internacional;8,9 no obstante, estos han sido escasamente validados en diversos ámbitos sanitarios, pues fueron diseñados para aplicarlos en Estados Unidos y Europa, respectivamente, e incluyen varios fármacos o principios activos que no se comercializan en otras regiones o que no son prescripciones habituales entre sus facultativos; elementos que han conducido al desarrollo de criterios de MPI en otros países.
En el análisis de la literatura científica relacionada con el tema en Cuba, se constató el elevado uso de MPI en ancianos10 y la inexistencia de métodos contextualizados que faciliten su identificación, pues los diseñados en otros entornos sanitarios se utilizan muy poco. A lo anterior se añade que los ancianos representan 20,4 % de la población en este país,11 con estimaciones de que dicha cifra siga aumentando como consecuencia de la alta expectativa de vida. Se evidencia, entonces, la necesidad de desarrollar criterios adaptados al contexto sociosanitario cubano para solucionar esta problemática de salud, lo que constituye el objetivo del actual trabajo.
Métodos
Se realizó una investigación cualitativa para diseñar y validar los criterios de medicación potencialmente inapropiada en el anciano, adaptados al entorno sociosanitario de Cuba. El proceso se realizó en 5 fases: (1) revisión de la literatura y análisis documental, (2) diseño de la versión inicial, (3) evaluación de la versión inicial [primera ronda], (4) evaluación de la versión ajustada [segunda ronda] y (5) diseño de la versión definitiva.
En la primera fase se revisó y analizó la literatura nacional y extranjera publicada entre 1990 y 2016, utilizando las palabras claves: medicación potencialmente inapropiada, problemas relacionados con medicamentos, reacciones adversas a medicamentos y métodos para la atención farmacéutica. La búsqueda fue realizada en la base de datos MEDLINE.
Luego, en la segunda fase, se elaboró el diseño de la versión inicial sobre la base de los requerimientos para que un método explícito se considere óptimo. Se tuvo en cuenta que cada criterio estuviera avalado por la evidencia científica, basada en estudios clínicos adecuadamente diseñados, desde el punto de vista metodológico; estudios controlados, multicéntricos, y que incluyeran una población representativa.
Para la selección de los referentes teóricos se realizó una lluvia de ideas entre los investigadores, de la cual fueron escogidos los Criterios de Beers, diseñados en Estados Unidos y asumidos por la Asociación Americana de Geriatría;8 los criterios de STOPP/START, diseñados en Irlanda y asumidos por la Asociación Europea de Geriatría,9 y el Índice de adecuación de los medicamentos (versión española modificada a partir de la original desarrollada en Estados Unidos).12
A partir de estos elementos, se diseñó una herramienta cuyo marco conceptual se correspondió con los elementos teóricos para la identificación de la MPI en el anciano, contextualizada al Sistema de Salud cubano, la cual fue organizada en función de las categorías farmacológicas definidas en el Formulario Nacional de Medicamentos, y para los diagnósticos o las condiciones patológicas se utilizó la Clasificación Internacional de Enfermedades (CIE-10). Cada criterio incluyó el argumento por el cual la medicación o la no indicación de la medicación fueron consideradas como inapropiadas para el anciano.
Fueron excluidos del diseño aquellos criterios que comprenden fármacos o principios activos de estos que, a pesar de estar declarados en las listas que sirvieron de referencia, no se comercializan en Cuba o no constituyen hábitos de prescripción en el país, y los que por las características y regulaciones del Sistema de Salud no resultan un problema en cuanto al uso de los medicamentos.
Evaluación del contenido de los criterios de MPI
Para la evaluación del contenido de los criterios de MPI se utilizó la metodología Delphi.
Los posibles participantes en el Comité de Expertos fueron seleccionados a partir de un informante clave; posteriormente se utilizó la técnica de muestreo de bola de nieve, de manera que estuvieran representadas diversas zonas geográficas del país.
Como criterio de inclusión en el Comité se planteó que los posibles integrantes debían tener la especialidad de medicina geriátrica y/o clínica y más de 10 años de experiencia laboral; además, debían dar su consentimiento de participación.
Se tuvo en cuenta como criterio de exclusión que la competencia del posible integrante fuera evaluada como baja por cualquiera de las vías utilizadas para ello: autovaloración y análisis del desempeño académico y científico.
Se estimó un universo de 16 especialistas, de los cuales 87,5 % respondió positivamente a la invitación; de modo que el Comité de Expertos quedó conformado por 11 miembros, de los cuales 81,8 % obtuvo un coeficiente de competencia alto por las dos vías de evaluación. El promedio de años de experiencia fue de 27 y 72,7 % ostentó la categoría docente superior.
Primera ronda de evaluación
Se entregó a los expertos la versión inicial impresa junto a un documento en el que se explicó que la evaluación de cada criterio debía realizarse según la escala de Likert, a saber: muy de acuerdo (5), de acuerdo (4), ni de acuerdo ni en desacuerdo (3), en desacuerdo (2), muy en desacuerdo (1) y sin poder opinar (0).
Asimismo, se dio la posibilidad a los miembros del Comité de emitir sugerencias, incorporar nuevos criterios, modificar los ya declarados en cuanto a dosis, frecuencia, duración del tratamiento, entre otros. Se especificó que toda sugerencia debía realizarse con un enfoque basado en la evidencia científica.
Para valorar el consenso entre expertos, se calculó para cada criterio la respuesta media en la escala de Likert y un intervalo de confianza (IC) de 95 %. Se aceptaron los criterios con todo el IC mayor de 3 y se excluyeron aquellos con valores medios menores de 3; cuando los valores medios fueron mayores de 3 pero el IC incluyó el 3, se reformularon y se incluyeron en la ronda del método Delphi que se expone seguidamente.
Segunda ronda de evaluación
En esta ronda se realizó un exhaustivo análisis de la bibliografía para comprobar la evidencia científica de las sugerencias emitidas por los expertos. Sobre esta base se elaboró la nueva propuesta de criterios, la cual incluyó los criterios a reevaluar y los que debían ser modificados por sugerencias de los expertos. La evaluación se realizó de la misma forma que para la primera ronda.
Uno de los panelistas no participó en esta ronda del método Delphi.
La consistencia interna de los criterios se determinó mediante del coeficiente alfa de Cronbach.
En ambas rondas la evaluación se realizó de forma anónima para evitar el efecto de líderes y garantizar la confidencialidad en las opiniones.
Resultados
La versión inicial de la herramienta quedó conformada por 169 criterios distribuidos en cuatro listas:
Medicación potencialmente inapropiada, medicamento indicado no prescripto, cuando no existe contraindicación para su uso (MINP): Incluyó una relación de situaciones clínicas en las que no indicar un tratamiento farmacológico puede conducir a más riesgos que beneficios y, por tanto, su omisión es considerada inadecuada.
Medicación potencialmente inapropiada independiente del diagnóstico o la condición clínica (MPI1): Incluyó aquellos fármacos o grupos de fármacos que deben ser evitados o usados con precaución en el anciano, independientemente de su condición clínica, ya que existen evidencias de que el riesgo potencial de reacciones adversas supera los beneficios que aporta su uso.
Medicación potencialmente inapropiada dependiente del diagnóstico o la condición clínica (MPI2): Incluyó a aquellos fármacos o grupos de fármacos que deben ser evitados en pacientes con determinados antecedentes patológicos, en los que la evidencia ha demostrado un riesgo incrementado de reacciones adversas.
Medicación potencialmente inapropiada con interacciones farmacológicas clínicamente relevantes (IMM-CR): Se incluyó un listado selectivo de interacciones medicamentos-medicamentos asociadas a reacciones adversas clínicamente relevantes, aunque no se resta valor al riesgo asociado al uso conjunto de otros fármacos no incluidos en la lista.
Como resultado de la primera ronda de evaluación, se eliminó un criterio (interacción de anticoagulantes de administración oral y danazol), se propuso la incorporación de una nueva interacción y fue necesario reevaluar otros criterios sobre la base de las sugerencias emitidas por los expertos (tabla 1).
Tabla 1 Sugerencias emitidas por el Comité de Expertos (primera ronda)
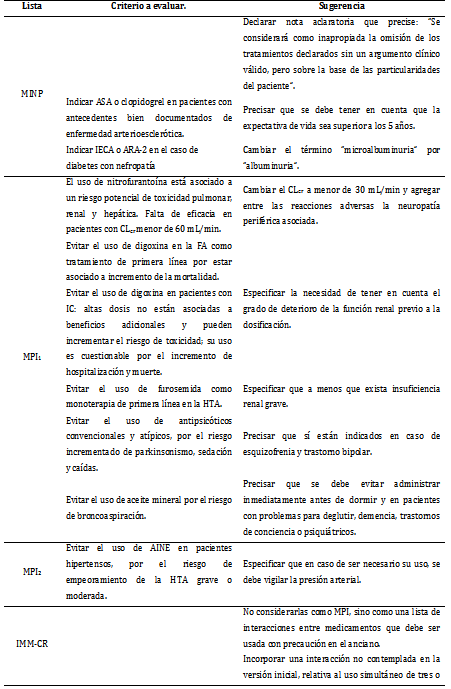
Leyenda: AINE: antiinflamatorio no esteroideo; ARA-2: antagonista de los receptores de la angiotensina II; ASA: ácido acetilsalicílico; CLcr: aclaramiento de creatinina; FA: fibrilación auricular; HTA: hipertensión arterial; IC: insuficiencia cardíaca; IECA: inhibidores de la enzima convertidora de angiotensina; SNC: sistema nervioso central
Fuente: Criterios de expertos
En la segunda ronda de evaluación existió un elevado consenso entre expertos, por lo que se decidió aceptar las modificaciones propuestas.
Los valores del coeficiente alfa de Cronbach variaron de moderado (0,7) a muy alto (0,9) en ambas rondas de evaluación (tabla 2).
Tabla 2 Consistencia interna y distribución de los criterios de MPI para el AM en el contexto de salud cubano

Fuente: Criterios de expertos
Finalmente, los criterios cubanos de medicación potencialmente inapropiada para el anciano quedaron estructurados en 97, distribuidos en 3 listas, tal como se muestra en la tabla 2, pues no se incluyó la lista de IMM-CR. Además, se elaboró un cuadro donde se precisa el grado de efecto anticolinérgico de los diferentes medicamentos, lo que permite evaluar la carga anticolinérgica a la que se expone el paciente en correspondencia con los fármacos que utilice.
Discusión
Para el diseño de la versión inicial se tuvo en cuenta que tanto los Criterios de Beers8 como los de STOPP/START9 contienen entre sus listas principios activos que deben evitarse en el anciano, debido a su baja relación beneficio/riesgo o ante determinada enfermedad o situación clínica, así como algunas interacciones medicamentosas; aspectos que fueron incluidos en la propuesta inicial de criterios. Sin embargo, solo los criterios de STOPP/START incluyen elementos relativos a comenzar una medicación ante determinada enfermedad o condición clínica, lo cual se consideró en este diseño.
La duplicidad, como medicación inapropiada, solamente se tiene en cuenta en los criterios de STOPP/START; no obstante, los autores del presente trabajo parten del hecho de que esta problemática afecta tanto al anciano como a la población más joven, además de constituir un criterio implícito y no explícito, por lo que no se incluyó en la propuesta diseñada.
El Índice de adecuación de los medicamentos incluye una lista de interacciones medicamentosas clínicamente relevantes,12 la cual también se consideró en el diseño.
Por acuerdo entre los expertos, y en correspondencia a lo declarado en la bibliografía médica (ya citada), se realizaron modificaciones a la propuesta de criterios, entre las que figuraron las siguientes:
Se incorporó en la MINP una nota aclaratoria que indica “evitar el uso de fármacos contraindicados en correspondencia a las particularidades del anciano”. La atención al anciano debe ser centrada e integrada, por lo que es indispensable tener en cuenta su individualidad al aplicar los criterios diseñados. Además, esta herramienta no pretende reemplazar el papel del médico; por el contrario, tiene por objetivo apoyar su criterio clínico y facilitar el trabajo conjunto con el profesional farmacéutico, a fin de garantizar la atención holística a las necesidades de salud del anciano.
En el caso de la indicación de ASA para la prevención secundaria de episodios cardiovasculares, se declaró que la esperanza de vida debe ser superior a los cinco años. Por definición, la medicación apropiada para el anciano es aquella que “…considera la expectativa de vida individual; procurando evitar terapias preventivas en aquellas personas con pobre pronóstico y promueve medicación con favorable relación riesgo/beneficio”.13
En el caso de la indicación de IECA/ARA-2 en pacientes diabéticos con nefropatía se actualizó el término “microalbuminuria”. La Asociación Americana de Diabetes14 considera que, dada la naturaleza continua de la albuminuria como factor de riesgo independiente, se deben abandonar los términos “microalbuminuria” y “macroalbuminuria”, y referirse a ellos como albuminuria persistente en rango de 30-299 mg/24 h e igual o mayor de 300 mg/24 h; aspecto que sustenta la propuesta del Comité de Expertos.
Para el caso de la nitrofurantoína, se declaró que la terapia prolongada se ha asociado a fibrosis pulmonar irreversible, toxicidad hepática y neuropatía periférica.8
Para el caso de la digoxina, se incluyó la necesidad de evaluar la función renal y utilizar dosis inferiores a 0,25 mg/día; avalado por el hecho de que se estima15 que 21,4 % de los pacientes mayores de 74 años padece insuficiencia renal crónica, lo que lleva a la reducción de la eliminación de fármacos de índice terapéutico estrecho y de excreción urinaria.
Para el caso de los antipsicóticos convencionales y atípicos, se ha registrado que el riesgo de parkinsonismo, sedación y caídas superan los beneficios de su uso. En pacientes con demencia aumenta el riesgo de accidente cerebrovascular, apoplejía y muerte, por lo que debe evitarse su uso para los problemas conductuales de demencia, a menos que las opciones no farmacológicas hayan fallado y el paciente sea una amenaza para él mismo o para otros.16,17 Sin embargo, sí han demostrado ser eficaces en el tratamiento de la esquizofrenia y el trastorno bipolar.8
Se excluye de los criterios la lista de las IMM-CR, teniendo en cuenta que ciertamente no en todos los casos propuestos está totalmente contraindicado el uso conjunto de esos fármacos; las recomendaciones más comunes para su aplicación están encaminadas a evitar la combinación si es posible, ajustar la dosis del fármaco objeto de interacción, modificar los tiempos de administración para reducir al mínimo la superposición y realizar un seguimiento para la detección temprana de las reacciones adversas. Además, se plantea que el tipo más común de interacción entre fármacos es la inhibición “competitiva” por el sitio reactivo de la enzima, en cuyo caso se pueden manipular los intervalos de dosificación para disminuir el riesgo. De igual forma, se ha demostrado que existe una sobreestimación de la significación clínica de las interacciones medicamentosas, puesto que no siempre la RAM es evidente o llega a manifestarse.18
La inclusión de la escala para el cálculo de la carga anticolinérgica asociada al uso de fármacos se debe al elevado uso de medicamentos anticolinérgicos y la frecuencia de sus reacciones adversas. Estos aspectos han sido referidos por varios autores,16,17 los que han revelado su relación con el deterioro cognitivo y la afectación en la funcionalidad; cuestiones que conducen a alteraciones de la capacidad intrínseca, con consecuencias para el sistema sanitario, la familia y el propio paciente; o incluso conducen a la muerte.
En un estudio9 realizado en Europa se refiere que el coste de la omisión de fármacos indicados se estimó en 112 745 euros para una población de 600 pacientes por año, mientras que el uso de MPI (sin incluir la omisión) representó un gasto de 38 664 640 euros, con una media por paciente y año de 318 euros. Se ha estimado que el coste bruto total anual asociado a MPI supuso 5,38 % del gasto farmacéutico total en pacientes con edad igual o superior a los 70 años.
Resulta válido considerar que los antipsicóticos y los antidepresivos se encuentran entre los grupos de fármacos más asociados a la prescripción en cascada, en concordancia con una investigación efectuada en Santiago de Cuba,2 lo cual puede aumentar la gravedad de las reacciones adversas existentes o causar nuevos episodios, por lo que el paciente queda expuesto a sufrir un daño mayor.
Por otra parte, se ha podido constatar que la incorporación del farmacéutico al equipo asistencial responsable de la atención a pacientes de edad avanzada se traduce en una disminución de los problemas asociados al uso de fármacos.3
En el presente estudio quedó demostrada la adecuada consistencia interna de los criterios. Los resultados más bajos para el caso de la MINP pueden atribuirse al escepticismo en el uso de la medicación preventiva en el anciano y la inobservancia de la medicina basada en la evidencia, en algunas ocasiones.
Se concluye que la herramienta propuesta es válida para contribuir a la inserción del profesional farmacéutico, como especialista en medicamentos, en la atención integral al anciano. De igual manera, los criterios pueden ser útiles en la formación de posgrado y pregrado en las ciencias médicas, específicamente en relación con el control de la polifarmacia, las RAM y la MPI, lo cual puede incidir positivamente en el gasto sanitario.
En general, los resultados de ambas rondas de evaluación posibilitaron el desarrollo de criterios con validez de contenido y consistencia interna, que pueden facilitar la identificación y prevención de la medicación potencialmente inapropiada en el anciano en el contexto de salud cubano.














