INTRODUCCIÓN
A finales de 2019, en China apareció una enfermedad causada por un agente zoonótico emergente, en este caso un nuevo coronavirus, al cual se le denominó de las siguientes formas: SARS-CoV-2, 2019nCoV (del inglés 2019-novel coronavirus) o simplemente COVID-19 (acrónimo del inglés coronavirus disease 2019). Este virus es capaz de ocasionar un síndrome respiratorio agudo grave, 1,2,3 que en algunas personas ocasiona una evolución fatal.4
La Organización Mundial de la Salud (OMS), en enero de 2020, declaró el brote de este nuevo padecimiento, al cual denominó: la enfermedad COVID-19. Desde entonces fue identificada como una emergencia internacional de salud pública, debido al elevado riesgo de propagación de esta enfermedad a otros países del mundo, además de China. En marzo de 2020, dicha organización decidió identificar a la COVID-19 como una pandemia.5
A medida que la pandemia del coronavirus se extiende rápidamente por todo el mundo, provoca un grado considerable de miedo y preocupación en la población en general y en ciertos grupos en particular: adultos mayores, proveedores de atención y personas con afecciones de salud subyacentes.6 La pandemia de la COVID-19 ha cambiado la vida de muchas personas y en particular, sus costumbres diarias. Ha traído: incertidumbre, rutinas diarias alteradas, presiones económicas, aislamiento social y temor a enfermarse. Esta situación se agrava ante el desconocimiento de cuánto tiempo durará la pandemia, y qué puede traer el futuro.7
El exceso de información y los rumores infundados pueden hacer que las personas se sientan sin control y que no tengan claro qué hacer. Por esta causa, los individuos sienten sensación de: estrés, ansiedad, miedo, tristeza, y soledad, por lo que aumenta la posibilidad de que empeoren los trastornos de salud mental previos.7 Las razones antes expuestas agudizan el interés de profundizar en el conocimiento de cómo se comporta la salud mental, no solo de la población general, sino también de ciertos grupos poblacionales que son más susceptibles a desarrollar sintomatología psicológica relacionada con el estrés producido por la COVID-19.
Por la importancia del tema que aquí se aborda -para los proveedores de salud de los tres niveles de atención-, el presente artículo tiene como objetivo describir de forma general el impacto de la COVID-19 sobre la salud mental de las personas, a partir de una revisión de la literatura científica sobre esta temática.
MÉTODOS
Se realizó una búsqueda de literatura relevante sobre el tema en el mes de marzo de 2020. Se utilizaron los siguientes buscadores de información científica: Pubmed, Google y Google Académico. La estrategia de búsqueda incluyó los siguientes términos como palabras claves: COVID-19, SARS-CoV-2, 2019nCoV, salud mental, ansiedad y depresión. Se evaluaron artículos de revisión, de investigación y páginas web (todos con menos de 5 años de publicados), en idioma español, portugués e inglés. Estos hacían referencia al tema de estudio a través del título. Una vez identificados los artículos de interés, se consideraron dos criterios de elección para la presente revisión: en primer lugar que examinaran la problemática de la repercusión de la COVID-19 sobre la salud mental de las personas, y que estos abordaran la temática a través de cualquier metodología de investigación (cuantitativa, cualitativa, investigación operativa, u otras). Fueron excluidos los artículos que no cumplieron con estas condiciones. Esto permitió el estudio de 46 referencias bibliográficas, de las cuales 25 se citaron en el presente artículo.
DESARROLLO
Los coronavirus son una amplia familia de virus que causan enfermedades que van desde un resfriado común hasta enfermedades respiratorias graves. El virus de la COVID-19 es una nueva cepa de coronavirus, que tiene como agravante la no existencia de una vacuna ni de un tratamiento curativo, por lo que la mejor medida preventiva es evitar la exposición.8
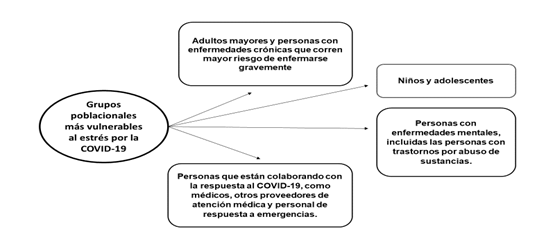
El brote de la COVID-19 resulta estresante para muchas personas. El temor y la ansiedad que causa esta enfermedad pueden ser agobiantes y generar emociones fuertes, tanto en adultos como en niños. La forma en que la población responde al brote depende de sus antecedentes, de los aspectos que los diferencian de otros individuos y de la comunidad en la que vive; no obstante, las personas que pueden tener una reacción más fuerte al estrés, en una crisis de este tipo, incluye a ciertos grupos poblacionales más vulnerables, los cuales aparecen representados en la Figura 1.9
La salud mental de la población general y de ciertos grupos poblacionales vulnerables, se puede ver afectada de forma importante por la pandemia de la COVID-19, a consecuencia de niveles superiores de estrés.
La COVID-19 puede afectar a toda la sociedad, tiene consecuencias psicosociales en los individuos que se sienten estresados y preocupados. La epidemia y las medidas de control que se llevan a cabo pueden llevar a un miedo generalizado en la población, y pueden conducir a la estigmatización social de los pacientes, de sus familiares y del personal sanitario que los atiende, todo ello con sus consecuencias psicológicas.8) Quizás, en uno de los pocos países donde no se hace evidente esta última situación es en Cuba, donde la labor que realiza el personal sanitario es ampliamente reconocida por la población y el estado cubano.
Asimismo, el Departamento de Salud Mental y Abuso de Sustancias de la OMS reconoce que el número de personas expuestas a los factores estresantes extremos es grande, y que la exposición a estos constituye un factor de riesgo para el desarrollo de problemas sociales y de salud mental.10 De igual manera, existen circunstancias en la vida de los individuos, que pueden propiciar un mayor riesgo psicosocial ante la pandemia de la COVID-19. Entre estas circunstancias se describen, el ser:8
Dependiente de bebidas alcohólicas u otras sustancias adictivas.
Personas que deambulan por la calle, sin techo o con movilidad reducida.
Personas con soledad no deseada o con la ausencia de redes de apoyo, o presentar ausencia de vínculos con los que mantener una comunicación activa.
Sujetos con escasos recursos personales para el entretenimiento o con baja capacidad o pobre acceso a la tecnología.
Individuos con una convivencia en entornos de riesgo (violencia o aislamiento), y con dificultad para comprender el estado de alarma y por tanto, en riesgo de incumplir.
Menores de edad o sujetos dependientes de otras personas.
Personas con la obligación de acudir a su puesto laboral, con la posibilidad de la pérdida de su trabajo.
Individuos con precariedad o ausencia de recursos económicos.
La crisis ocasionada por la pandemia de la COVID-19, impacta la actividad social, las interacciones y los comportamientos en múltiples niveles. Emocionalmente, las actividades de distanciamiento social y autoaislamiento pueden causar problemas de salud mental, ansiedad y depresión. La incertidumbre asociada con la enfermedad en sí, su rápida propagación y alto riesgo de infección, así como, la duración desconocida de las intervenciones de salud pública para enfrentar la progresión de la enfermedad, pueden ocasionar y afectar los problemas de salud mental preexistentes.11 Esta situación resulta lógica y predecible.
Ser adolescente es difícil en cualquier circunstancia, más aun en este período de contingencia. Esto se debe al cierre de las escuelas -con la no participación física en las clases-, a la cancelación de actividades públicas, y a la prohibición de las experiencias cotidianas como charlar e interaccionar directamente con las amistades; se puede decir que muchos adolescentes se perdieron algunos de los momentos más hermosos de su juventud. Los psicólogos reconocen que la ansiedad es una función normal y saludable que alerta al individuo de los peligros, y lo ayuda a tomar medidas de autoprotección y para preservar a los demás.12 Por tales razones, la ansiedad provocada por el comportamiento y desarrollo creciente de esta pandemia es comprensible.
La educación formal de las personas jóvenes se ha visto muy afectada por los efectos de la pandemia. De acuerdo con la Organización de las Naciones Unidas para la Educación, la Ciencia y la Cultura (UNESCO), 107 países han implementado cierres de escuelas a nivel nacional, una situación que ha afectado a más de 861 7 000 000 de niños y jóvenes. Los jóvenes también se ven afectados por el cierre de oportunidades para recibir educación informal, algo que les impide relacionarse socialmente con sus pares y educadores. Se hace evidente que, los prolongados períodos de cierre de escuelas y la restricción de movimiento pueden traducirse en intranquilidad emocional y ansiedades adicionales.13
Las personas jóvenes expuestas a la COVID-19 tienen tantas probabilidades de infectarse y contagiar a otros como las personas mayores. Por esta razón, deberán seguir de manera estricta los lineamientos nacionales en materia de: detección, pruebas, contención y atención, además de practicar el distanciamiento social.13 En la mayoría de las ocasiones este grupo etario es el último en respetar y acatar estas medidas.
Si las personas encargadas del cuidado de los niños y adolescentes se infectan, son puestas en cuarentena o fallecen, será necesario entonces, dar solución a los problemas psicosociales y de protección de los afectados. En esto reside la importancia de garantizar y mantener los mecanismos de educación y apoyo social, así como el acceso a los servicios de salud de estas personas.13 En esta situación, los tutores legales juegan un papel clave porque deben lograr la menor afectación posible de este grupo tan vulnerable.
Esta pandemia ha generado una crisis sin precedentes en diferentes planos (sanitario, económico y social), con sus consecuentes impactos en las personas, los colectivos y la salud mental. Por la experiencia internacional puede decirse que la mortalidad de esta pandemia afecta principalmente a las personas de mayor edad, especialmente a quienes presentan otras enfermedades previas o asociadas.14,15
Mucho se ha estudiado sobre la propagación del virus SARS-CoV-2 en el plano biológico; sin embargo, aún es insuficiente lo que se sabe sobre sus efectos en el plano psicosocial y su repercusión en la salud mental de los ancianos. En esta pandemia, lo que atenta contra la salud mental de las personas mayores, no es tanto la medida sanitaria de distanciamiento físico actual, sino el estigma y lugar social que se le asigna a este colectivo en función de su edad. El rechazo hacia la vejez y cómo eso se incorpora por los propios ancianos -como profecía autocumplida-, genera que esta población se pueda volver más vulnerable y excluida de las familias, las instituciones y de lo social, en general,16 lo que repercute de forma negativa en su salud mental.
Las personas mayores, en especial si están aisladas y tienen algún deterioro cognitivo o demencia, pueden volverse: más ansiosas, enojadas, estresadas, agitadas y retraídas durante el brote o mientras están en cuarentena. A estas personas se les debe suministrar apoyo práctico y emocional por parte de familiares, cuidadores y profesionales de la salud.17 Asimismo, se les debe transmitir datos sencillos acerca de lo que acontece y suministrarles información clara sobre la manera de reducir el riesgo de infección, en palabras que las personas, con o sin deterioro cognitivo, puedan entender.5
Las personas que se encuentran en el entorno de este grupo poblacional, deben repetir la información cada vez que sea necesario, y dar las instrucciones de manera clara, concisa, respetuosa y paciente; es posible que también resulte útil transmitir información por escrito o por medio de imágenes. Es importante que la familia u otras redes de apoyo participen en aportar información y los ayuden a practicar las medidas preventivas como es el lavado de las manos, entre otras.5
Los problemas de salud física exacerbados por la COVID-19, podrían aumentar el riesgo de suicidio para algunos pacientes, en especial para los adultos mayores, como parte de las consecuencias de la pandemia en el estado de salud mental de estos individuos. Un paciente ilustró el costo psicológico de los síntomas de la COVID-19 cuando le dijo a su médico: «Siento que (usted) me envió a casa a morir».18
La exposición a la COVID-19 podría ser un factor de riesgo comórbido en personas diagnosticadas con enfermedades mentales graves (EMG). No sorprende que la ansiedad esté en niveles altos durante la pandemia, y se presenten síntomas de estrés postraumático, o se incrementen los delirios y las alucinaciones. Las formas de comunicación a distancia pueden aumentar la paranoia en ciertos pacientes, y las personas con déficit cognitivo pueden no entender la gravedad de la situación.19
El aumento de las restricciones y el hacinamiento conducen a un aumento de los ataques de comportamientos anómalos. El uso de algunos medicamentos experimentales para el tratamiento de enfermos de COVID-19, puede causar graves interacciones con medicamentos psiquiátricos o de otro tipo usados por los pacientes. La cuarentena no solo exacerbará los síntomas en las personas con EMG conocida, sino que también puede poner en evidencia a las personas con EMG, que previamente no habían sido diagnosticadas, (19 lo cual debe conocer la familia y ser esperado por los proveedores de salud.
Ante la aparición de un brote epidémico de una enfermedad infecciosa como el coronavirus, las autoridades sanitarias y gubernamentales deben tomar medidas que limiten al máximo la propagación de la enfermedad; se deben preocupar por todos los aspectos derivados de esta epidemia, que puede afectar la salud física y mental de la población.
La palabra cuarentena se usó por primera vez en Venecia, Italia, en el año 1127 para referirse a la lepra; se usó ampliamente en respuesta a la Peste Negra, aunque no fue hasta 300 años después, que en el Reino Unido se comenzó a imponer la cuarentena en respuesta a la peste. Esta definición difiere del aislamiento social, que es la separación de las personas que han sido diagnosticadas con una enfermedad contagiosa de las personas que no están enfermas; sin embargo, los dos términos a menudo se usan indistintamente.20
Cada persona reacciona de modo distinto ante el impacto psicológico provocado por una epidemia como la COVID-19. El distanciamiento social, la cuarentena y el aislamiento, traen aparejados una serie de reacciones psicológicas que los individuos pueden experimentar en relación a su propio estado de salud y al de otros, a los que haya podido contagiar. Estas personas sienten malestar o rabia si piensan que han sido contagiados por la negligencia de «alguien», y la preocupación de que sus familiares y amigos tengan que hacer cuarentena como consecuencia de haber estado en contacto con él, 16) todo lo cual puede afectarlos, aún más.
Estudiosos del tema hacen mención de forma resumida de ciertas reacciones que pueden ser advertidas en la población afectada por la cuarentena o el aislamiento y que son descritas en la Figura 2.16
El aburrimiento y la frustración de no estar conectado a la rutina habitual de su vida, puede llevar a que el individuo desarrolle un mayor deseo de tomar bebidas alcohólicas o consumir sustancias de abuso. Ante esta situación pueden aparecer síntomas depresivos como: desesperanza, irritabilidad, cambios en el apetito y alteraciones del sueño.21
Las principales teorías del suicidio enfatizan el papel clave que juegan las conexiones sociales en su prevención. Las personas que experimentan ideas suicidas pueden carecer de conexiones con otras personas y a menudo, desconectarse de otras a medida que aumenta el riesgo de suicidio. Los pensamientos y comportamientos suicidas están asociados con el aislamiento social y la soledad.18) Lo antes señalado no se debe tomar como justificación para no cumplir con las medidas orientadas por las instituciones de salud cuando sea necesario, pues aplicar ciertas medidas (como la cuarentena o el distanciamiento social) resulta fundamental en la prevención de la enfermedad.
Brooks y otros autores,22 realizaron una revisión del impacto psicológico de la cuarentena y utilizaron tres bases de datos electrónicas; de los 3 166 documentos encontrados, 24 fueron incluidos en su estudio. En la mayoría de los estudios revisados se encontraron: efectos psicológicos negativos, síntomas de estrés postraumático, confusión y enojo. Entre los factores estresantes se pueden mencionar: una mayor duración de la cuarentena, temores de infección, frustración, aburrimiento, suministros inadecuados, información inadecuada, pérdidas financieras y estigma. Igualmente, algunos investigadores han sugerido efectos duraderos, lo cual resulta preocupante.
Para los trabajadores de la salud, sentirse estresado -ante esta pandemia- es una experiencia más que probable; de hecho, es bastante normal sentirse así en la situación actual. El estrés y los sentimientos asociados no son en modo alguno una reflexión de que no puedes hacer tu trabajo, o que eres débil, o que sencillamente, no consigues enfrentar estas emociones, lo cual es tan importante como controlar la salud física.5,23
Algunos trabajadores de la salud pueden evitar a su familia o comunidad por estigma o miedo a contraer el padecimiento, lo que puede hacer que una situación ya de por si desafiante, sea mucho más difícil de enfrentar.(5, 23) Algunos autores16 coinciden con estos planteamientos y exponen que la crisis ocasionada por la COVID-19, ha traído aparejado grandes retos para la estabilidad emocional de este personal, por el gran estrés que se vive en los centros de atención directa.
Es frecuente que los trabajadores de la salud experimenten: miedo, pena, frustración, culpa, agotamiento y ansiedad, en relación con un mayor número de horas de trabajo y el desbordamiento en la demanda asistencial (los profesionales también se pueden contagiar y trasmitir la COVID-19 a otros). Enfrentan a diario la posibilidad de no contar con el equipamiento suficiente, y la exposición al desconsuelo de familiares y amistades ante la enfermedad grave o la muerte, así como dilemas éticos y morales ante la toma de decisiones complejas.16 Se ven obligados a enfrentar esta ardua situación que con frecuencia afecta la estabilidad emocional del más equilibrado.
Las medidas estrictas de bioseguridad, aunque necesarias para la mejor protección del personal de la salud, tienen algunas consecuencias como: el incremento del cansancio físico por el uso de equipos de protección personal, a lo que se suma el constante estado de alerta y vigilancia con los procedimientos estrictos que estos conllevan, y el aislamiento físico que dificulta dar confort y apoyo a quienes están afectados,16 esto coincide con lo planteado por otros investigadores.24
Según Brooks y colaboradores,22 para los trabajadores de la salud estar en cuarentena se asoció de manera significativa y positiva con conductas de evitación, como minimizar el contacto directo con los pacientes y no presentarse al trabajo. Reger y otros24 señalan que, en la actualidad, ha surgido una discusión sobre las preocupaciones del personal sanitario sobre diversos temas de importancia, entre ellos: la infección por la COVID-19, la exposición de los miembros de la familia al contagio, acerca de colegas enfermos, la escasez de equipos de protección personal necesarios y tener que laborar en instalaciones abrumadas y estrés laboral. Como consenso de sus criterios, se sugiere que estos trabajadores merecen servicios de apoyo y prevención, y se indica la probabilidad que ante la pandemia de COVID-19, el riesgo de suicidio en el personal de la salud aumente, situación a la que contribuirían las razones expuestas y con lo cual está de acuerdo el autor del presente artículo.
Muestra de lo antes referido, son los resultados obtenidos por Lai y otros,25) al realizar una encuesta transversal que incluyó a 1 257 trabajadores de la salud de 34 hospitales de China, los cuales estuvieron en la primera línea de atención a pacientes con COVID-19. Dicho estudio reveló una alta prevalencia de síntomas de salud mental entre ellos, donde se destaca que 50,4 %, 44,6 %, 34 % y 71,5 % de todos los participantes informaron síntomas de: depresión, ansiedad, insomnio y angustia, respectivamente. Esto coincide con el criterio de otros investigadores.16 Se observó que trabajar en la atención médica de primera línea, con participación directa con pacientes con la COVID-19, fue un factor de riesgo independiente para todos los síntomas antes expuestos, por lo que la salud mental de estas personas puede requerir atención especial.25
CONCLUSIONES
La COVID-19 repercute negativamente sobre la salud mental de las personas de la población en general, y en particular, sobre los grupos poblacionales más vulnerables. La incertidumbre asociada con esta enfermedad, más el efecto del distanciamiento social, el aislamiento y la cuarentena, pueden agravar la salud mental de la población; dicha situación también puede afectar al personal de la salud.