Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Correo Científico Médico
versión On-line ISSN 1560-4381
ccm vol.20 no.1 Holguín ene.-mar. 2016
ARTÍCULO DE REVISIÓN
Tratamiento actual de la diabetes mellitus tipo 2
Type 2 Diabetes Mellitus Current Treatment
Félix Andrés Reyes Sanamé 1, María Luisa Pérez Álvarez 1, Ernesto Alfonso Figueredo 1, Mirtha Ramírez Estupiñan 2, Yaritza Jiménez Rizo 3
1. Especialista de Segundo Grado en Medicina Interna. Asistente. Hospital General Docente Dr. Guillermo Luis Fernández Hernández Baquero. Moa. Holguín. Cuba.
2. Especialista de Primer Grado en Pediatría. Asistente. Filial de Ciencias Médicas. Moa. Holguín. Cuba.
3. Licenciada en Enfermería. Hospital General Docente Dr. Guillermo Luis Fernández Hernández Baquero. Moa. Holguín. Cuba.
RESUMEN
La diabetes mellitus tipo 2 es una enfermedad crónica, degenerativa e incurable pero controlable. Existen varios objetivos en el tratamiento del diabético tipo 2, pero su esencia radica en el control metabólico y la prevención de las complicaciones. La revisión abordó la necesidad de modificar estilos de vida, sintetiza algunas características farmacológicas en cada grupo, se mostró un novedoso arsenal terapéutico como alternativa de impacto. Propuso la combinación de dos y tres medicamentos hipoglucemiantes con la finalidad de alcanzar niveles deseados de glucemias y disminuir reacciones adversas. Expuso un algoritmo integrador para el manejo práctico de la diabetes, que favorece el desempeño médico en la atención primaria y secundaria.
Palabras clave: diabetes mellitus tipo 2, tratamiento, estilos de vida, hipoglucemiantes.
ABSTRACT
Type 2 diabetes mellitus is a chronic, degenerative and incurable disease, but it is manageable. There are several objectives in the treatment of type 2 diabetes, but its essence lies in the metabolic control and prevention of complications. The review addressed the need to change lifestyles and summarized some pharmacological characteristics in each group, a novel therapeutic collection as an alternative of impact was shown. A combination of two and three hypoglycemic drugs in order to achieve desired blood glucose levels and reduce adverse reactions was proposed. An integrating practical algorithm for diabetes management, which favors medical performance in primary and secondary care, was exposed.
Keywords: type 2 diabetes mellitus, treatment, lifestyles, hypoglycemic agents.
INTRODUCCIÓN
La diabetes mellitus tipo 2 se considera una de las enfermedades crónicas con mayor impacto en la calidad de vida de la población mundial y constituye un verdadero problema de salud; pertenece al grupo de las enfermedades que producen invalidez física por sus variadas complicaciones multiorgánicas, con un incremento indudable en la morbilidad y mortalidad en los últimos años, independientemente de las circunstancias sociales, culturales y económicas de los países 1-3.
Conceptualmente se define como un síndrome heterogéneo originado por la interacción genético-ambiental y caracterizado por una hiperglucemia crónica, como consecuencia de una deficiencia en la secreción o acción de la insulina, que desencadena complicaciones agudas (cetoacidosis y coma hiperosmolar), crónicas microvasculares (retinopatías y neuropatías) y macrovasculares (cardiopatía coronaria, enfermedades cerebrovasculares y vasculares periféricas) 4-6.
Existe un vertiginoso aumento del número de personas con diabetes a escala internacional, en los inicios del presente siglo XXI, las cifras eran aproximadamente de 150 millones de personas diabéticas: una verdadera pandemia; en el 2010 la cifra ascendió a 225-230 millones, e incluso se espera que afecte a 380 millones para el 2025 y alcance la cifra de 438 millones para el 2030, se estima un aumento mayor en la población de 45 a 64 años en los países tercermundistas.
La diabetes mellitus de tipo 2 se diagnostica en 85-95% de todos los que la padecen, con un porcentaje más elevado en regiones menos desarrolladas (1 de cada 14 adultos tendrá diabetes mellitus).
Se estima que cerca de 4 millones de muertes al año están relacionadas directamente con esta afección (lo que equivale a una de cada 20 muertes, 8 700 muertes cada día y 6 cada minuto) avalado por los cambios en los estilos de vida de la población, asociados al sedentarismo, la obesidad, la hipertensión arterial y otros factores de riesgo cardiovasculares. Por esas razones, ocupa la cuarta causa de muerte en todo el universo 7, 8.
En Cuba, se conocen como diabéticos aproximadamente a 454 568 personas, lo que significa que alrededor del 3% al 6% de la población padezcan de diabetes mellitus. Desde 1960, se encuentra entre las 10 primeras causas de muerte con predominio hacia el aumento, justificado por las condiciones creadas en los hábitos y costumbres específicas de esta población, por lo cual, el Ministerio de Salud Pública cubano crea programas con la finalidad de reducir la tasa de mortalidad por diabetes, de 11% a 7% 9.
Debido a su elevada incidencia en la población, por ser motivo frecuente de consulta en las disimiles unidades asistenciales, así como por la variedad de sus manifestaciones clínicas, formas de presentación y las temibles complicaciones de esta epidemia endocrino metabólica, se hace imprescindible unificar criterios sobre su manejo ya que puede cobrar no solo vidas, sino años de vida socialmente activa desde el punto de vista laboral con gran influencia en la economía.
El objetivo de esta investigación fue actualizar los conocimientos sobre el tratamiento del paciente diabético tipo 2, donde aparecen nuevos grupos de fármacos en estudios, así como una breve panorámica de las incretinas como medicamentos de última generación. Lo antes expuesto, demuestra que el manejo del enfermo diabético se torna complejo y requiere necesariamente de información y adiestramiento en la aparición de modernas drogas, para alcanzar una mayor preparación del personal que se enfrenta cada día a esta preocupante enfermedad.
DESARROLLO
Se realizó una búsqueda en español e inglés durante el primer semestre del año 2015, utilizando como palabras clave: diabetes mellitus tipo 2, tratamiento, estilos de vida, hipoglucemiantes, en las bases de datos Scielo, EBSCO, PudMed, Clinical Key y CUMED donde se analizó la situación actual del tratamiento de la diabetes mellitus tipo 2 (DM 2) se mostró que su principal meta es lograr y mantener el control de la enfermedad; no obstante, esta no se consigue en una cifra elevada de pacientes. Existen varios factores que pueden condicionar un mal control: mala adherencia al tratamiento, dieta inadecuada, infecciones, falta de ejercicios físicos, estrés, entre otros.
Los objetivos en el tratamiento de la DM 2 son:
-
Mantener al paciente libre de síntomas y signos relacionados con la hiperglicemia e impedir las complicaciones agudas.
-
Disminuir o evitar las complicaciones crónicas.
-
Que el paciente pueda realizar normalmente sus actividades física, mental, laboral y social, con la mejor calidad de vida posible.
Factores a tener en cuenta en el tratamiento de la diabetes tipo 2 1-10:
-
Tratamiento preventivo: múltiples ensayos clínicos aleatorizados recientes demuestran que personas con alto riesgo de desarrollar diabetes mellitus tipo 2 (pacientes con antecedentes de diabetes mellitus en familiares primer grado, obesidad, hipertensión arterial, personas mayores de 45 años de edad, mujeres con hijos macrosómicos, con síndrome de ovario poliquístico, alteración de la glucosa en ayunas, así como, tolerancia a la glucosa alterada), pueden retrasar su aparición, a través de programas bien estructurados para modificar estilos de vida. En el 58% de estos pacientes, se logra reducir el debut de esta enfermedad durante 3 años, con el uso de los siguientes fármacos: metformina, acarbosa, repaglinida y roziglitazona que son también efectivos 10-12.
-
Tratamiento no farmacológico: el tratamiento no farmacológico (modificación del estilo de vida y en especial la reducción del peso corporal en el paciente sobrepeso) es el único tratamiento integral capaz de controlar simultáneamente la mayoría de los problemas metabólicos de las personas con diabetes, incluyendo la hiperglicemia, la resistencia a la insulina, la dislipoproteinemia y la hipertensión arterial. Además, comprende el plan de educación terapéutica, alimentación, ejercicios físicos y hábitos saludables.
La educación es la piedra angular del tratamiento y está presente en todos los servicios como elemento esencial en la atención integral al paciente diabético 13-16. Persigue como objetivos principales proporcionar información y conocimientos sobre la diabetes; entrenar y adiestrar en la adquisición de habilidades y hábitos; pretende crear en el enfermo una real conciencia de su problema, que le permite lograr cambios en su estilo de vida, para una mejor atención en su estado de salud. Debe ser progresiva, continua y ajustada a las condiciones clínicas del enfermo. Dirigido a lograr la incorporación activa del paciente y sus familiares al tratamiento 17.
La educación debe mantenerse invariablemente, identificando deficiencias, ampliar los conocimientos para influir en los cambios de conducta, lograr un estilo de vida propio de la condición diabética, es fundamental para controlar la enfermedad y disminuir las complicaciones.
Nutrición adecuada
Está dirigida a contribuir a la normalización de los valores de la glicemia durante las 24 horas, y a favorecer la normalización de los valores lipídicos. Estos objetivos se deben lograr sin afectar la calidad de vida de los enfermos y deben contribuir a evitar la hipoglucemia 17, 18. Las modificaciones en la alimentación, el ejercicio y las terapias conductuales favorecen la disminución del peso y el control glucémico; su combinación aumenta la eficacia. Las dietas con alto contenido en fibra y una proporción adecuada de hidratos de carbono, con alimentos de bajo índice glucémico, son eficaces en el control de la glucemia. El consumo de alcohol debe ser en cantidades limitadas.
Los paneles de recomendación de las diferentes guías mantienen, para las personas diabéticas 19:
-
50%-60% de aporte de las necesidades energéticas en forma de hidratos de carbono
-
15% en forma de proteínas
-
Menos del 30% en forma de grasas
Al paciente se le deben indicar el número de calorías por kg de peso que requiere de acuerdo con su nivel de actividad física. Si tiene sobrepeso (recordar formula: IMC: peso kg/talla m2) se le impone un déficit de 400-600 cal/día. El cálculo del valor calórico total (VCT) dependerá del estado nutricional de la persona y de su actividad física y es igual al peso ideal de la persona por el gasto calórico por trabajo.
Por otra parte, los carbohidratos, cuando representan el 50%-60% de una alimentación energéticamente adecuada, tienen un efecto neutro sobre la glucemia. Deben ser fundamentalmente polisacáridos (granos, arroz, papa).
Las grasas son los nutrientes con mayor densidad calórica y menor poder de saciedad. Se reconocen tres tipos de ellas:
- Saturadas: elevan notoriamente el colesterol de LDL (cLDL), incrementan el riesgo cardiovascular a largo plazo, se encuentran primordialmente en alimentos de origen animal como: carne de res, cerdo y productos lácteos.
- Monoinsaturadas: reducen el cLDL y los triglicéridos (TG) e incrementan levemente el colesterol de HDL (cHDL); reducen el riesgo cardiovascular a largo plazo, se encuentran en aceite de oliva, aguacate, maní.
Poliinsaturadas:
-
Poliinsaturadas omega 6: tienen un efecto discreto de reducción del cLDL y un efecto neutro sobre los demás lípidos; se encuentran en aceite de maíz, soya y algodón.
-
Poliinsaturados omega 3: tienen un efecto importante de reducción de TG (consumos grandes) y un efecto positivo sobre el cHDL; disminuyen el riesgo cardiovascular a largo plazo y se encuentran especialmente en la grasa de pescados como el atún, bonito, jurel, sierra, salmón y aceites como el de canola.
Ácidos grasos trans: son ácidos grasos mono o poliinsaturados, que han cambiado la configuración espacial de sus dobles enlaces como consecuencia del calentamiento o la hidrogenación, elevan el cLDL, hacen descender el cHDL, e incrementan el riesgo cardiovascular a largo plazo, se encuentran en margarinas vegetales de mesa y cocina. La proliferación de las comidas rápidas aumenta el consumo de grasas trans.
Colesterol: el consumo de colesterol no es el principal determinante del colesterol plasmático, pero influye en él. La alimentación debe aportar menos de 200 mg de colesterol por día. Los pacientes con DM2 deben ingerir 15%-20% del VCT en forma de proteínas. La ingesta de proteínas no tiene ningún efecto sobre la glucemia y en cambio sí incrementa de manera aguda la secreción de insulina, las proteínas son potenciadores de esta secreción. No existe evidencia que indique que los pacientes con diabetes deben restringir el consumo de proteínas, a menos que tengan nefropatía.
La fibra puede clasificarse en soluble (gomas, pectinas) e insoluble (celulosa, hemicelulosas). Ambas reducen la absorción del colesterol, pero sólo se evidencia una asociación negativa con el riesgo cardiovascular para la fibra soluble. Los pacientes con DM 2 deben ingerir al menos 30 g de fibra soluble por día. Esa recomendación se alcanza con 5 a 6 porciones de fruta y verdura al día (incluyendo las de las comidas) 15.
Actividad física
Las ventajas fisiológicas inmediatas de la actividad física son mejoría de la acción sistémica de la insulina de 2 a 72 h, mejoría de la presión sistólica más que la diastólica y aumento de la captación de glucosa por el músculo y el hígado. Además, a mayor intensidad de la actividad física, se utilizan más los carbohidratos. La actividad física de resistencia disminuye la glucosa en las primeras 24 h 20.
A largo plazo, la actividad física mantiene la acción de la insulina, el control de la glucosa, la oxidación de las grasas y disminuye el colesterol LDL. Si se acompaña de pérdida de peso, es más efectiva para mejorar la dislipidemia, sin embargo, estudios recientes revelan que aunque no provoque pérdida de peso, mejora significativamente el control glucémico, reduce el tejido adiposo visceral, los triglicéridos plasmáticos, mejora los niveles de óxido nítrico, la disfunción endotelial y la depresión 21, 23.
Tabla I. Requerimientos calóricos del adulto según estado nutricional y actividad física
| *Estado nutricional | Actividad física | ||
| Ligera | Moderada | Intensa | |
| Bajo de peso | 35 | 40 | 45 |
| Sobrepeso | 20 | 25 | 30 |
| Normal | 30 | 35 | 40 |
Fuente: Pérez Rodríguez A y colaboradores19.
*Obeso: (IMC: >29) Sobrepeso: (IMC: 26-29) Normal: (IMC: 20-25)
Delgado (IMC:<20). (Kcal/kg/día).
-
Tratamiento farmacológico: debe considerarse su empleo en el paciente cuando con la dieta y el ejercicio físico no se consiga un adecuado control de la diabetes Mellitus, tras un período razonable (4-12 semanas) después del diagnóstico 9, 17-19.
Medicamentos para el tratamiento de la diabetes mellitus tipo 2 15, 24.
1.-Aumentan la secreción de insulina independiente del nivel de glucosa.
-
Sulfonilureas: primera generación (clorpropamida, tolbutamida).
-
Segunda generación: glibenclamida, glicazida, glipizida, glimepirida.
Meglitinidas: repaglinida, nateglinida.
2.-Disminuyen la insulino-resistencia.
-
Biguanidas: metformina.
-
Tiazolidinedionas: pioglitazona, rosiglitazona.
3.-Disminuyen las excursiones de glucosa actuando en el tracto digestivo.
-
Inhibidores de las alfa glucosidasas: acarbosa, miglitol.
-
Secuestrador de ácidos biliares: colesevelam.
4.-Aumentan la secreción de insulina dependiente del nivel de glucosa y suprimen la secreción de glucagón.
-
Inhibidores de DPP4 (enzima dipeptildipeptidaza IV): sitagliptina, vildagliptina, saxagliptina, linagliptin.
-
Agonistas del receptor de GLP1 (glucagon-like peptide 1): exenatida, liraglutida.
-
Análogos de amilina: pramlintida.
5.- Inulinas y análogos de insulina.
-
Insulina basal: insulina NPH.
-
Insulina prandial: insulina cristalina.
-
Análogos basales: glargina, detemir.
-
Análogos prandiales: lyspro, aspart, glulisina.
Grupos farmacológicos en estudio para el tratamiento de la diabetes tipo 2 15
1.-Inhibidores de la digestión y absorción de los carbohidratos: inhibidores de la α- glucosidasas (voglibosa), eficaz para reducir la hiperglucemia postprandial.
2.-Modulador de los canales de Na+ de la célula β, con el fin de incrementar la secreción de insulina mediante moléculas tipo ranolazina.
3.- Activadores de la enzima glucocinasa, enzima clave en el funcionamiento de la célula β y del hepatocito y que interviene de manera directa en la regulación de la secreción de insulina.
4.-Inhibidor del cotransportador Na+/glucosa 1 y 2 del borde en cepillo intestinal y del túbulo renal con el fin de reducir la absorción de la hexosa en el tubo digestivo y aumentar su excreción urinaria: dapaglifozin.
5.- Reductores de la resistencia a la insulina con la disminución de la regeneración hepática de cortisol mediante la inhibición de la proteína tirosinfosfatasa 1B, o bien con la aceleración de la oxidación de ácidos grasos libres al inhibir la acetilCoA carboxilasa 1 y 2.
6.-Sensibilizadores a la insulina.
-
agonistas duales o panagonistas de los receptores activados por proliferadores peroxisomicos (receptores PPAR) a, a y d, así como, la de moduladores selectivos de los PPAR-g agonistas PPAR-ץy PPAR-α: naveglitazar, tesaglitazar, ragaglitazar.
-
Activan receptores de dopamina D2: bromoergocriptina.
7.- Otros agonistas GLP1 en desarrollo: albiglutide, taspoglutide, lixisenatide.
8.- Otros: inhibidores de la dipeptidilpeptidasa-4 (alogliptina, teneligliptina, dutogliptina y gemigliptina).
Otras posibilidades terapéuticas en avance:
9. Cirugía metabólica (cirugía bariática) en obesos: (bypass gástrico, derivación biliopancreática) 25-28.
Acción farmacológica
Sulfonilureas 5, 17, 29
-
Estímulo a la secreción de insulina por las células beta del páncreas.
-
Incremento muy leve en la sensibilidad periférica a la insulina (glimepirida).
-
Efecto antioxidante (gliclazida).
-
Se demostró que las sulfonilurea se unen a la membrana de las células beta e inhiben el reflujo o la salida del potasio de las células.
-
Efectos secundarios: náuseas, vómitos, rubor facial con la ingesta de alcohol, púrpura, rash, síndrome de Stevens-Johnson, agranulocitosis, trombocitopenia, anemia hemolítica, ictericia por colestasis.
-
Contraindicaciones: diabetes mellitus insulinodependiente o tipo I, diabetes y embarazo, diabetes tipo II con tendencia a la cetoacidosis, acidosis y coma diabético, diabetes y cirugía mayor, diabetes y stress intensos, politraumatismos, infecciones graves, excitación psicomotora.
-
Las reacciones adversas más frecuentes son la hipoglucemia y el aumento de peso.
-
Reducción absoluta de 1,0 – 2,0% en HbA1c.
Meglitinidas 5, 17, 30
-
Estímulo a la secreción de insulina por las células beta del páncreas.
-
Tiene una acción más rápida y breve que las sulfonilureas.
-
Se recomienda en el tratamiento de diabético no obeso.
-
Estimulan únicamente la secreción prandial de insulina (en presencia de alimento).
-
Efectos secundarios: ganancia de peso (1 - 2 kg), puede no presentarse, hipoglucemia (mucho menos frecuente que con sulfonilureas), cefalea, artralgias, infecciones respiratorias, dolor torácico y de espalda, así como diarrea.
-
Contraindicaciones: embarazo, lactancia e insuficiencia hepática y renal severa.
-
Reducción absoluta de 1,0 – 2,0% en HbA1c.
Biguanidas 5, 17, 31
(metformin)
-
El mecanismo de acción de este tipo de droga consiste en aumentar el uso de la glucosa en el músculo, disminución de la gluconeogénesis hepática y aumentar la sensibilidad a la insulina.
-
Es el fármaco de elección en pacientes con sobrepeso u obesidad, no produce aumento de peso.
-
Es el único antidiabético oral en el que se ha demostrado una reducción de las complicaciones macrovasculares a largo plazo.
-
Nunca producen hipoglucemia en monoterapia.
-
Reducción absoluta de 1,5 – 2,0% en HbA1c.
-
Contraindicación: embarazo, lactancia, insuficiencia renal, insuficiencia hepática, alcoholismo, úlcera gastroduodenal activa, insuficiencia cardiaca, estados hipoxémicos agudos, debe suspenderse temporalmente durante cirugía mayor.
-
Su efecto secundario más frecuente es la diarrea que se produce en torno al 30% de los pacientes. Otros efectos gastrointestinales son: sabor metálico, epigastralgia, náuseas, vómitos y flatulencia.
-
Interfiere en la absorción de la vitamina B12
Tiazolidinedionas 5, 9, 29
-
Requieren reserva de insulina para actuar.
-
Su efecto hipoglicemiante es menor que con sulfonilureas, pero mayor que con inhibidores de alfaglucosidasa.
-
Disminuyen los triglicéridos e incrementan los colesteroles asociados con lipoproteínas de alta densidad (HDLc).
-
Disminuyen la insulinoresistencia marcada.
-
Sus efectos indeseables y contraindicaciones son: edema, empeoran la insuficiencia cardiaca congestiva, ganancia de peso, edema de la macula, fracturas en las extremidades de las mujeres y la toxicidad hepática de la troglitazona, sugiere perfil hepático antes de comenzar el tratamiento.
-
Se puede utilizar en monoterapia o combinadas con Secretagogos de insulina o metformina.
-
Reduce la HbA1c entre 0,5-1,4%.
Inhibidores de las alfa glucosidasas 9, 15, 17
-
Al retrasar la absorción de glucosa por el tubo digestivo, disminuyen la hipoglucemia pospandrial.
-
Incremento en la sensibilidad periférica a la insulina (especialmente en tejido adiposo).
-
Reducción absoluta de 1,0 – 2,0% en HbA1c.
-
Efectos secundarios frecuentes: Ganancia de peso (3– 4 kg), tienen mayor eficacia en pacientes con IMC ≥27, retención hídrica y edema, anemia dilucional (efecto leve), flatulencia, distención abdominal, meteorismo, cólicos abdominales, diarreas, mareo, elevación de enzimas hepáticas.
-
Contraindicaciones: insuficiencia cardiaca, embarazo, lactancia, insuficiencia hepática, elevación previa de transaminasas, anemia, colon irritable.
Agonistas del receptor de GLP1 (glucagon-like peptide 1). (Efecto incretina): Son resistentes a la inactivación por la dipeptildipeptidaza 4 lo que les permite 10, 32-36:
-
Aumento de secreción pancreática de insulina en presencia de alimento.
-
Inhibición de la liberación de glucagón y así de la producción hepática de glucosa.
-
Disminución del vaciamiento gástrico.
-
Disminuye la lipogénesis.
-
Disminuye gluconeogénesis y glucogenolisis.
-
Aumenta consumo de glucosa y síntesis glucógeno.
-
Reducción absoluta de 0,8-1,0% en HbA1c.
-
Provoca una disminución de la ingesta de alimentos y da lugar a un incremento en la sensación de saciedad.
-
Podría inducir efectos neuroprotectores y se ha propuesto como potencial agente terapéutico de enfermedades neurodegenerativas.
-
Estudios recientes plantean la posibilidad de que pudiera ser útil en el tratamiento coadyuvante de la insuficiencia cardíaca.
-
Los efectos secundarios más importantes son: Nauseas, con menos frecuencia vómitos y diarreas.
Inhibidores de dpp4 (enzima dipeptildipeptidaza iv) 10, 33, 36-38
-
Mejoran la secreción de insulina y reducen los niveles de glucagón en pacientes con diabetes tipo 2.
-
Generan una disminución de HbA1c de 0,7 a 1,2% a las 24 semanas. Los estudios a más largo plazo han demostrado su efecto sostenido sobre HbA1c.
-
Su efecto sobre el peso corporal es neutro o favorable al bajar 2 a 3 kg.
-
Inhibe la producción hepática de glucosa.
-
Disminución del vaciamiento gástrico.
-
No se le conocen efectos indeseables hasta el momento, aunque se debe reducir dosis en la insuficiencia renal.
-
La inhibición de la DPP-IV causa una elevación de las concentraciones de GLP-1 tanto en individuos sanos como en pacientes con diabetes tipo 2.
Pramlintida 15, 17
-
La amilina o polipeptido amiloide es secretado junto con la insulina.
-
Su liberación es estimulada por la ingestión de alimentos, glucagón, GLP-1 y agonistas colinérgicos, mientras que es inhibida por la somatostanina y la insulina.
-
Pramlintide es un análogo de la amilina que enlentece el vaciamiento gástrico, suprime la secreción pospandrial de glucagón, y al ser un modulador central del apetito, regula la ingestión de alimentos.
-
Se recomienda combinado con insulina en la diabetes mellitus tipo 1 y tipo 2, lo que permite disminuir la dosis de insulina.
-
puede reducir la HbA1c de 0,5-1%.
Insulinas 9, 29, 39
-
A nivel del hígado: inhibe la producción hepática de glucosa, estimula la utilización de glucosa y la lipogenesis, inhibe la lipolisis y el catabolismo proteico. A nivel del tejido adiposo: estimula la captación de glucosa, la síntesis de glicerol, triglicéridos, ácidos grasos e inhibe la lipolisis. A nivel del musculo: estimula la captación de glucosa, la glucolisis y la glucogénesis, así como la captación de aminoácidos y la síntesis proteica.
-
Debe iniciarse el tratamiento con insulina cuando no se llega a la meta de control glucémico, a pesar del cambio en el estilo de vida y del uso de hipoglucemiantes orales.
-
Algunas indicaciones: diabético insulinodependiente, diabético con cifras de glicemia iguales o mayores de 13,9 mmol/l (250 mg/dl) siempre que sus condiciones psico-socio-económicas puedan garantizar su uso, cetoacidosis diabética, estados de hiperosmolaridad, infecciones, embarazada, cirugía mayor, acidosis láctica, trauma, infarto agudo de miocardio, contraindicaciones por otros fármacos, como insuficiencia hepática o renal, pérdida de peso marcada, en el descontrol metabólico inducidas por medicamentos hiperglicemiantes.
-
La estrategia de administración es: una dosis diaria (matutina o nocturna) (NPH o lenta), dos dosis diarias de insulina NPH (antes del desayuno y antes de comida), una dosis nocturna de insulina NPH o análogo (habitualmente cuando se asocian a fármacos orales que no logran eliminar la hiperglucemia de ayunas).
-
Su reacción adversa más importante, es la hipoglucemia.
Las propiedades farmacológicas de estos grupos, brindan la opción de iniciar tratamiento con uno de ellos (monoterapia), el recomendado, sino existe contraindicación para su uso, es la metformina. Recordar que en un plazo de tres meses el paciente debe estar alcanzando metas de control (HbA1c <7). En caso contrario, pasar a una combinación de fármacos en doble (grupo a) o triple terapia (grupo B) 15, 17, 30.
Grupo A: metformina + sulfonilurea, metformina + acarbosa, metformina + tiazolidindiona, metformina + meglitinida, metformina + insulina, metformina + inhibidor DPP4, Metformina + agonista GLP-1, sulfonilureas + acarbosa, sulfonilureas + tiazolidinedionas, sulfonilureas + inhibidor DPP4, sulfonilurea + agonista GLP-1, sulfonilurea + insulina.
Grupo B: metformina + sulfonilureas + glitazonas o DPP 4 o insulina, metformina + DPP 4 + sulfonilureas o glitazonas o insulina, metformina + insulina basal + glitazona o DPP 4.
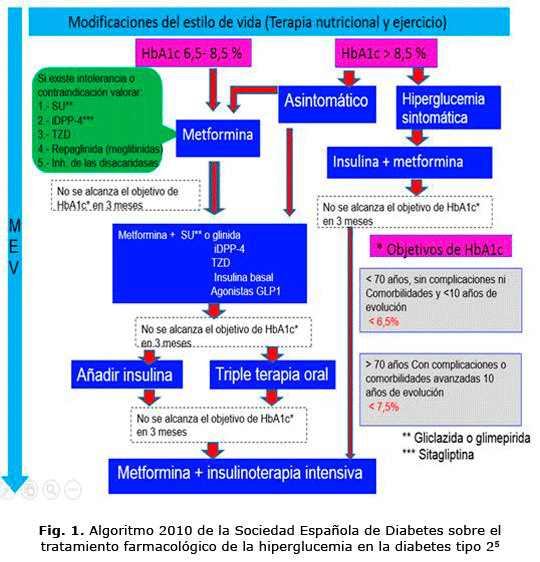
Existen múltiples recomendaciones para el tratamiento farmacológico de la hiperglucemia en la diabetes tipo 2, aunque varios autores tienen puntos de vistas similares (fig. 1) 5, 29, 30, 33, 38-40.
Tabla II. Medicamentos más utilizados en el tratamiento de la diabetes tipo 2 15, 17, 30, 41
| Clase | Fármacos | Presentación | Dosis de inicio mg | Dosis máxima mg |
| Sulfonilureas | Glibenclamida | 5 | 2,5 | 20 |
| Glipizida | 5 | 2,5 | 20 | |
| Tolbutamida | 500 | 500 | 3000 | |
| Glisentida-Glipentida | 5 | 2,5 | 20 | |
| Glicazida(diamicron) | 80 | 80 | 320 | |
| Glimepirida | 1, 2, 4 | 1 | 8 | |
| Biguanidas | Metformin | 500, 850, 1000 | 500, 850 | 2500 |
| Meglitinidas | Repaglinida | 0,5, 1 y 2 | 0,5 3v/día | 4 3v/día |
| Nateglinida | 60, 120, 180 | 60 3v/día | 120 3v/día | |
| Glitazonas (Tiazolidindionas) | Rosiglitazona | 2, 4, 8 | 2 | 8 |
| Pioglitazona | 30 | 15 | 45 | |
| Inhibidores de las alfa glucocidasas | Acarbosa | 50, 100 | 25 3v/día | 100 3v/día |
| Miglitol | 50 | 25 3v/día | 100 3v/día | |
| Inhibidores de las DPP 4 | Sitagliptina | 25, 50, 100 | 100 | 100 |
| Vildagliptina | 25, 50, 100 | 100 | 100 | |
| Análogos de las incretinas | Exenatide | 5, 10 | 5 | 20 |
Fuente: Rivas Alpizar E, et al 15, Vicente Peña E, et al 17, Salaverria Sanz N De, et al 30
, Mkele G 41
Tabla III. Insulinas
| Acción | Insulina | Inicio de acción | Eficacia máxima | Efecto clínico |
| Ultrarrápida (análogos) | Lispro | 15 min | 40 min-1h | 3-4 h |
| Aspart | 10 min | 1-3 h | 5 h | |
| Glulisina | 5-10 min | 5-10 min | 5-6 h | |
| Rápida | Cristalina | 30 min-1 h | 2-4 h | 6-8 h |
| Intermedia | NPH | 2-4 h | 6-10 h | 18-20 h |
| PZI | 3-4 h | 6-12 h | 18-20 h | |
| Prolongada (análogos) | Glargina | 1-2 h | No tiene pico de acción | 24 h |
| Detemir | 1-2 h | No tiene pico de acción | 20 h | |
| Ultralenta | 4-8 h | 12-24 h | 36-48 h |
Fuente: Orlandi Gonzales N, et al 9, Rivas Alpizar E, et al 15, Pérez Rodríguez A,
et al 19, Díaz Díaz O, et al 42, Costa Gil JE, et al 43
CONCLUSIONES
La modificación del estilo de vida es la piedra angular en la prevención y el control metabólico del paciente diabético tipo 2, sin embargo, existe un amplio grupo de medicamentos con características farmacológicas variadas que los hacen ser muy usados en la práctica diaria, pues tienen la finalidad de disminuir la toxicidad por altos niveles de glucosa en sangre. El surgimiento de nuevas terapias ayuda a mejorar la calidad de vida de los enfermos, por lo que su conocimiento brinda al médico múltiples alternativas en el manejo del paciente diabético, tanto en la atención primaria, como en la secundaria.
REFERENCIAS BIBLIOGRÁFICAS
1. Bautista Rodríguez LM, Zambrano Plata GE. La calidad de vida percibida en pacientes diabéticos tipo 2. Investig Enferm. Imagen Desarr. 2015[citado 20 mar 2015]; 17(1):131-148. Disponible en: http://revistas.javeriana.edu.co/index.php/imagenydesarrollo/article/view/9261/9760
2. Tejeda Dilou Y, Río Monier Y, Lardoeyt Ferrer R, Nuñez Copo AC. Propuesta de una estrategia preventivo-educativa para la interacción genoma-ambiente en la aparición de la diabetes mellitus de tipo 2.MEDISAN. 2013 [citado 20 mar 2015]; 17(7):1095-1103. Disponible en: http://scielo.sld.cu/pdf/san/v17n7/san10177.pdf
3. Gómez-Huelgas R, Martínez-Castelao A, Artola S, Górriz JL, Menéndez E. Documento de Consenso sobre el tratamiento de la diabetes tipo 2 en el paciente con enfermedad renal crónica. Med Clin (Barc). 2014[citado 20 mar 2015]; 142(2):1-10. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/?term=Documento+de+Consenso+sobre+el+tratamiento+de+la+diabetes+tipo+2+en+el+paciente+con+enfermedad+renal +cr%C3%B3nica
4. Ferreras Valentín P, Rosman L. Diabetes Mellitus .En: Medicina Interna.17 ed. España: Elsevier.2012 [citado 20 mar 2015]. Disponible: http://booksmedicos.org/farreras-rozman-medicina-interna-17a-edicion/
5. Menéndez Torre E, Lafita Tejedor J, Artola Menéndez S, Núñez Cortes JM, Alonso García A, Puig Domingo M, et al. Recomendaciones para el tratamiento farmacológico de la hiperglucemia en la diabetes tipo 2. Nefrología (Madr) .2011 [citado 20 mar 2015]; 31(1): 17-26. Disponible en: http://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S0211-69952011000100004&lng=es.
6. Mora Linares O, Pérez Rodríguez A, Sánchez Barrero R, Mora Linares L, Puente Maury V. Morbilidad oculta de prediabetes y diabetes mellitus de tipo 2 en pacientes con sobrepeso y obesos. MEDISAN.2013 [citado 20 mar 2015]; 17(10):6095-7001. Disponible en: http://scielo.sld.cu/pdf/san/v17n10/san111710.pdf
7. Pereira Despaigne OL. Diabesidad: Una epidemia del siglo XXI. MEDISAN. 2012 [citado 20 mar 2015]; 16(2):295-309. Disponible en: http://scielo.sld.cu/pdf/san/v16n2/san18212.pdf
8. Espinosa Sánchez A, Rodríguez Porto AL, Sánchez León M. Diabetes Mellitus Tipo 2: Enfoque De Su Riesgo Cardiovascular. Rev 16 de Abril. 2014[citado 20 mar 2015]; 53(255): 101-115. Disponible en: http://www.rev16deabril.sld.cu/index.php/16_04/article/view/58/pdf_23
9. Orlandi Gonzales N, Álvarez Seijas E, Gonzales Calero TM, Gonzales Padilla K. Guías de prácticas clínicas. Diabetes Mellitus tipo 2. La Habana: Ciencias Médicas; 2012.
10. Hernández Yero A, Torres Herrera O, Carrasco Martínez B, Nasiff Hadad A, Castelo Elías-Calles L, Pérez Pérez L, et al. Tratamiento farmacológico de la prediabetes. Rev Cub Endocrinol.2011 [citado 20 mar 2015]; 22(1):36-45. Disponible en: http://scielo.sld.cu/pdf/end/v22n1/end080111.pdf
11. Prado A B, Peralta V E, Gaete P V, Corona H F, Donoso A P, Raimann T X. Efecto metabólico de la metformina en adolescentes obesas con riesgo de diabetes mellitus tipo 2. Rev Soc Bol Ped. 2014[citado 20 mar 2015]; 53 (1): 37-46. Disponible en: http://www.scielo.org.bo/pdf/rbp/v53n1/v53n1_a09.pdf
12. Mata-Cases M, Artola S, Escalada J, Ezkurra-Loyola P, Ferrer-García JC, Fornos JA, et al. Consenso sobre la detección y el manejo de la Prediabetes. Grupo de Trabajo de Consensos y Guías Clínicas de la Sociedad Española de Diabetes. Rev Aten Primar. 2015 [citado 20 mar 2015]; 47(7):456-468.Disponible en: http://www.sciencedirect.com/science/article/pii/S0212656714004016
13. Vicente Sánchez BM, Zerquera Trujillo G, Rivas Alpizar EM, Muñoz Cocina JA, Gutiérrez Quintero YT, Castañeda Álvarez E. Nivel de conocimientos sobre diabetes mellitus en pacientes con diabetes tipo 2. Medisur. 2010[citado 20 mar 2015]; 8(6):412-418. Disponible en: http://www.medisur.sld.cu/index.php/medisur/article/view/1238/7205
14. Saaristo T, Moilanen L, Korpi Hyovalti M, Vanhala J, Saltevo L, Niskanen J, et al. Lifestyle intervention for prevention of type 2 diabetes in primary healthcare: one-year follow-up of the Finnish National Diabetes Prevention Program. Diabetes Care. 2010[citado 20 mar 2015]; 33(10):2146-2151. Disponible en: http://care.diabetesjournals.org/content/33/10/2146.full.pdf+html
15. Rivas Alpizar E, Zerquera Trujillo G, Hernández Gutiérrez C, Vicente Sánchez B. Manejo práctico del paciente con diabetes mellitus en la Atención Primaria de Salud. Rev Finlay. 2011[citado 20 mar 2015]; 1(3):229-251. Disponible en: http://revfinlay.sld.cu/index.php/finlay/article/view/69/1232
16. Casanova Moreno M, Trasancos Delgado M, Orraca Castillo, O, Prats Álvarez OM, Gómez Guerra D B. Nivel de conocimientos sobre la enfermedad en los adultos mayores con diabetes mellitus tipo 2. Rev. Ciencias Médicas. 2011[citado 20 mar 2015]; 15(2):122-132.Disponible en: http://scielo.sld.cu/pdf/rpr/v15n2/rpr12211.pdf
17. Fernández Camejo J, Bustillo Tur CJ. Diabetes Mellitus. En: Vicente Peña E, Rodríguez Porto AL, Sánchez Zulueta E, Quintana López L, Riveron Gonzales JM, Ledo Grogués D. Diagnóstico y Tratamiento en Medicina Interna. La Habana: Ciencias Médicas; 2012.p.391-407.
18. Inzucchi SE, Sherwin RS. Diabetes Mellitus tipo 2.En: Goldman L, Schafer AI. Tratado de Medicina Interna. 24 ed. España: Elsevier; 2013 .p.1494-1503
19. Pérez Rodríguez A, Berenguer Gouarnaluses M. Algunas consideraciones sobre la diabetes mellitus y su control en el nivel primario de salud. MEDISAN .2014 [citado 20 mar 2015]; 19(3):374-389. Disponible en: http://www.medisan.sld.cu/index.php/san/article/view/83/html_50
20.Golberg SR, Sigal RJ, Fernhall B, Regensteiner JG, Blissmer BJ, Rubin RR ,et al.Exercise and type 2 diabetes. Diabetes Care. 2010[citado 20 mar 2015]; 33(12):2692-2696.Disponible en: http://care.diabetesjournals.org/content/33/12/2692.full.pdf+html
21. Hernández Rodríguez J, Licea Puig ME. Papel del ejercicio físico en las personas con diabetes mellitus .Rev Cub Endocrinol. 2010 [citado 20 mar 2015]; 21(2):182-201. Disponible en:http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S1561-29532010000200006&lng=es&nrm=iso&tlng=es
22. Hernández Rodríguez J, Licea Puig ME, Castelo Elías-Calles L. Algunas formas alternativas de ejercicio, una opción a considerar en el tratamiento de personas con diabetes mellitus. Rev Cubana Endocrinol. 2015[citado 20 sep 2015]; 26(1):77-92 Disponible en: http://www.bvs.sld.cu/revistas/end/vol26_1_15/end07115.htm
23. Nieto Martínez R. Actividad física en la prevención y tratamiento de la Diabetes. Rev Venezolana Endocrinol y Metab. 2010[citado 20 mar 2015]; 8 (2): 40-43. Disponible en: http://www.saber.ula.ve/bitstream/123456789/31470/1/articulo2.pdf
24. García Alcalá H, Meaney Mendiolea E, Vargas-Ayala G, Escante Pulido M, Arlete Velasco J. Revisión actual de los conocimientos sobre la absorción intestinal de carbohidratos y su relación con la prevención del riesgo cardiovascular. Med Int Mex. 2011[citado 20 mar 2015]; 27(3):270-280. Disponible en: http://www.medigraphic.com/pdfs/medintmex/mim-2011/mim113h.pdf
25. Lanzarini S E, Csendes A J, Lembach H, J Molina J C, Papapietro K, Araya V. Cirugía metabólica: ¿una nueva alternativa para el tratamiento de la diabetes mellitus tipo 2? Rev Hosp Clín Univ Chile. 2010[citado 20 mar 2015]; 21: 128–134. Disponible en: https://www.redclinica.cl/Portals/0/Users/014/14/14/Publicaciones/Revista/cirugia_metabolica_y_diabetes.pdf
26. Schauer PR, Kaskhyap SR, Wolski K, Brethauer SA, Kirwan JP, Pothier CE, et al. Bariatric Surgery versus Intensive Medical Thapy in Obese Patients with Diabetes. N Engl J Med. 2012 [citado 20 mar 2015]; 366(17):1567-1576.Disponible en: http://www.ncbi.nlm.nih.gov/pmc/articles/PMC3372918/pdf/nihms381527.pdf
27. Portie Félix A, Navarro Sánchez G, Hernández Solar A, Grass Baldoquin JA, Domloge Fernández J. Tratamiento quirúrgico de la obesidad patológica. Rev Cubana Cir .2011 [citado 20 mar 2015]; 50(2):229-239 Disponible en: http://scielo.sld.cu/pdf/cir/v50n2/cir12211.pdf
28. Carrillo Esper R, Carrillo Córdova JR. Tratamiento Quirúrgico de la diabetes mellitus tipo 2. Cir Cir.2012 [citado 24 feb 2016]; 80(2):107-108.Disponible en: http://www.redalyc.org/articulo.oa?id=66223268001
29. Cires Pujol M, Delgado Martínez I, Cruz Barrio M A. Guía terapéutica para atención primaria de salud. La Habana: Ciencias Médicas; 2010.
30. De Salaverria Sanz N, Palmucci G, De Suniaga Daza M, Velásquez E. Tratamiento con antihiperglucemiantes orales: clasificación, propiedades, combinaciones, indicaciones, contraindicaciones y eventos adversos. Rev Venezolana Endocrinol y Metab.2012 [citado 20 mar 2015]; 10(1): 58-64. Disponible en: http://www.saber.ula.ve/bitstream/123456789/36734/1/articulo8.pdf
31. Cervera Peris M, Crespi Monjo M. Tratamiento farmacológico de la diabetes, de la obesidad, y de otros componentes del síndrome metabólico. Nutr Hosp Suplem.2010 [citado 20 mar 2015]; 3(1): 72-82. Disponible en: http://www.redalyc.org/pdf/3092/309226767009.pdf
32. Almaguer Herrera A, Miguel Soca PE, Sera CR, Mariño Soler AL, Oliveros Guerra RC. Actualización sobre diabetes mellitus. CCM. 2012[citado 20 mar 2015]; 16 (2).Disponible en: http://www.revcocmed.sld.cu/index.php/cocmed/article/view/507
33. Menéndez Torre E, Lafita Tejedor F J, Artola Menéndez S, Núñez Cortes JM, Alonso García A, Puig Domingo M, et al. Recomendaciones para el tratamiento farmacológico de la hiperglucemia en la diabetes tipo 2. Clin Invest Arterioscl. 2011 [citado 20 mar 2015]; 23(1):40-48 Disponible en: http://apps.elsevier.es/watermark/ctl_servlet?_f=10&pident_articulo=90001680&pident_usuario=0&pcontactid=&pident_revista=15&ty=105&accion=L&origen= zonadelectura&web=www.elsevier.es&lan=es&fichero=15v23n01a90001680pdf001.pdf
34. Lazo Roblejo Y, Lores Delgado D. Las incretinas: nueva alternativa terapéutica para el control glucometabólico de la diabetes mellitus de tipo 2. Rev MEDISAN.2012 [citado 20 mar 2015]; 16(3):445-451. Disponible en: http://scielo.sld.cu/pdf/san/v16n3/san15312.pdf
35. Sierra Poyatos R, Riobó Serván P, Vázquez Martínez C. Efectos de exenatide LAR en diabetes mellitus tipo 2 y obesidad. Rev Nutr Hosp. 2015[citado 20 mar 2015]; 31(1):292-298. Disponible en: http://www.aulamedica.es/gdcr/index.php/nh/article/viewFile/8283/pdf_7719
36.-Reyes Sanamé FA, Pérez Álvarez ML, Figueredo EA, Céspedes Cuenca Y, Ardevol Proenza E. Las incretinas como nueva opción terapéutica en la diabetes mellitus tipo 2. Rev Cub Med. 2015[citado 20 sep 2015]; 54(2).Disponible en: http://bvs.sld.cu/revistas/med/vol54_2_15/med06215.htm
37. Quintanilla-García C, Zúñiga-Guajardo S. El efecto incretina y su participación en la diabetes mellitus tipo 2. Rev Med Inst Mex Seguro Soc. 2010[citado 20 mar 2015]; 48 (5): 509-20. Disponible en: http://www.imbiomed.com.mx/1/1/articulos.php?method=showDetail&id_revista=250&id_seccion=4113&id_ejemplar=6841&id_articulo=68190
38. Bayón C, Barriga M A, Litwak L. Incretinas, incretinomiméticos, inhibidores de DPP IV (2a parte). Rev Argentina Endocrinol Metab. 2010[citado 20 mar 2015]; 47(3): 39-54. Disponible en: http://www.scielo.org.ar/scielo.php?script=sci_arttext&pid=S1851-30342010000300006&lng=es&nrm=iso&tlng=es
39. Hernández Rodríguez J, Licea Puig ME, Castelo Elías-Calles L. Medicamentos que favorecen la pérdida de peso y el control metabólico en las personas obesas con diabetes mellitus tipo 2. Rev Cub Endocrinol. 2013[citado 20 mar 2015]; 24(2):323-352. Disponible en: http://scielo.sld.cu/pdf/end/v24n3/end08313.pdf
40.Inzucchi SE, Bergenstal RM, Buse JB, Diamant M, Ferrannini E, Nauck M, et al. Management of hyperglycemia in type 2 diabetes,2015: a patient-centered approach: Position Statement of the American Diabetes Association and the European Association for the Study of Diabetes. Diabetes Care. 2012[citado 20 mar 2015]; 38(1):140-149. Disponible en: http://care.diabetesjournals.org/content/38/1/140.full
41. Mkele G. Dipeptidyl peptidase-4 inhibitors: their role in the management of type 2 diabetes. S Afr Fam Pract. 2013[citado 20 mar 2015]; 55(6):508-510.Disponible en: http://www.safpj.co.za/index.php/safpj/article/view/3943
42. Díaz Díaz O, Orlandi González N, Álvarez Sejas E, Castelo Elías-Calles L, Conesa Gonzáles AI, Gandur Salabarría L, et al. Manual para el diagnóstico y el tratamiento del paciente diabético en el nivel primario de salud. La Habana: MINSAP; 2011.p.4-95.
43. Costa Gil JE, Litwak LE, Fuente GV, Faingold MC. Adherencia terapéutica y flexibilidad en el uso de las insulinas basales. Rev B Aire Med. 2014[citado 20 mar 2015]; 74(4).Disponible en: http://www.scielo.org.ar/scielo.php?pid=S0025-76802014000400001&script=sci_arttext
Recibido: 26 de marzo de 2015
Aprobado: 22 de octubre de 2015
Dra. Mirtha Ramírez Estupiñan. Hospital General Docente Dr. Guillermo Luis Fernández Hernández Baquero. Moa. Holguín. Cuba.
Correo electrónico: mirtha@moa.hlg.sld.cu