Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Endocrinología
versión On-line ISSN 1561-2953
Rev Cubana Endocrinol v.21 n.3 Ciudad de la Habana sep.-dic. 2010
ARTÍCULOS ORIGINALES
Valoración de la glucemia sérica como marcador pronóstico en el paciente séptico crítico
Assessment of serum glycemia as a prognostic marker in critically septic patient
Hilev de las Mercedes Larrondo MuguerciaI; Rosa Jiménez PanequeII; María del Rosario Torres HernándezIII; Alberto Roque GuerraIV; David León PérezV
IEspecialista de II Grado en Medicina Intensiva. Máster en Infectología y Enfermedades Tropicales. Profesora Auxiliar del Hospital Clinicoquirúrgico "Hermanos Ameijeiras". La Habana, Cuba.
IIDoctora en Ciencias. Especialista de II Grado en Bioestatística. Profesora e Investigadora Titular. Hospital Clinicoquirúrgico "Hermanos Ameijeiras". La Habana, Cuba.
IIIEspecialista de I Grado en Medicina Intensiva y Emergencias. Hospital Clinicoquirúrgico "Hermanos Ameijeiras". La Habana, Cuba.
IVEspecialista de I Grado en Medicina Interna. Diplomado en Cuidados Intensivos. Instructor del Hospital Clinicoquirúrgico "Hermanos Ameijeiras". La Habana, Cuba.
VEspecialista de II Grado en Medicina Intensiva. Máster en Nutrición Clínica. Hospital Clinicoquirúrgico "Hermanos Ameijeiras". La Habana, Cuba.
RESUMEN
La glucemia es factor de riesgo de infección, sin embargo, no existen evidencias suficientes que permitan utilizarla como marcador pronóstico de mortalidad en el paciente séptico crítico. Se realizó un estudio longitudinal y prospectivo, para evaluar la utilidad de la glucemia como factor pronóstico de mortalidad en pacientes sépticos críticos. Se incluyeron 206 pacientes que ingresaron de forma consecutiva en la Terapia Intensiva (piso 8) del Hospital "Hermanos Ameijeiras". La gravedad se evaluó a través de la escala Simplified Acute Physiology Score (SAPS-3). Se midió el valor diario de glucemia en ayunas durante los primeros 6 días de estadía, el valor más alto de los 3 primeros días y la diferencia de valores entre el tercer y el primer día. Se aplicó el coeficiente de correlación de Spearman para variables cuantitativas. Se estudió el valor independiente de la variable mediante varios modelos de regresión logística. Se consideró una significación estadística de p<0,05. Se encontró asociación entre el SAPS-3 y la glucemia del primer día (p=0,01). Los valores de glucemia entre vivos y fallecidos no mostraron diferencias significativas. El valor más alto de glucemia de los 3 primeros días para sobrevivientes fue de 8,41 (±3,25) mmol/L, y 8,72 (±3,04) mmol/L para los fallecidos. No hubo diferencias entre la resta de los valores de glucemia entre el tercer y el primer día entre vivos (-0,17±3,9 mmol/L) y fallecidos (0,07±2,8 mmol/L) (p=0,66). No se demostró utilidad de la glucemia como marcador pronóstico en relación con la mortalidad en pacientes con sepsis, aunque la glucemia del primer día se asoció con la gravedad.
Palabras clave: Glucemia, sepsis, paciente crítico, mortalidad.
ABSTRACT
Glycemia is a infection risk factor, however, there are not enough evidences allowing its use as a prognostic marker of mortality in critical septic patients. Study includes 206 patients admitted in a consecutive way in Intensive Therapy Care (eight floor) of the "Hermanos Ameijeiras" Clinical Surgical Hospital. Severity was assessed according to the Simplified Acute Physiology Score scale (SAPS-3). The fasting daily value of glycemia was measured for the first 6 days of stay, the higher value during the 3 first days and the values difference between the third and the first day. The Spearmen's correlation coefficient was applied for quantitative variables. The independent value of the variable was studied using several logistic regression forms. A statistic significance of p<0,05 was considered. There was association between SAPS-3 and the first day glycemia (p=0,01). Glycemia among the living and death persons haven't significant differences. The higher value of glycemia of the first three days for survivors was of 8,41 (±3,25) mmol/L and 8,72 (±3,04) mmol/L for deceased. There weren't differences between the glycemia subtraction between the third and the first day among the leaving persons(-0,17 ±3,9 mmol/L) and those deceased (0,07±2,8 mmol/L) (p=0,66). It was impossible to demonstrate the usefulness of glycemia as a prognostic marker in relation to mortality in patients presenting with sepsis although glycemia of first day was associated with severity.
Key words: Glycemia, sepsis, critical patient, mortality.
INTRODUCCIÓN
La sepsis es la principal causa de muerte en el paciente crítico.1 La hiperglucemia se asocia a disfunción de los mecanismos de defensa antimicrobiana, lo cual se traduce en riesgo de infección.2,3 Algunos estudios han utilizado protocolos para controlar la glucemia y arrojan descenso en las complicaciones infecciosas y la mortalidad en pacientes operados de cirugía cardíaca y en diabéticos con infarto agudo del miocardio; en ese sentido el trabajo de Van den Berghe y otros de 2001, es el de mayor impacto.4 En el año 2006 estos investigadores realizaron un estudio en una Unidad de Cuidados Intensivos (UCI) no quirúrgica, pero no obtuvieron beneficios en la mortalidad en pacientes que mantuvieron control estricto de la glucemia, respecto a los que no tuvieron este control.5 Otros ensayos clínicos no apoyan la hipótesis de que un control tan estricto de la glucemia puede mejorar la evolución de pacientes graves, algunos, incluso, observan que esto puede conllevar a un aumento de la mortalidad por hipoglucemia; los comentarios respecto a estos artículos son polémicos.6 Si se ha demostrado el valor del nivel de glucemia como factor de riesgo de sepsis en casos graves, podría pensarse que esta tiene valor para indicar pronóstico en pacientes que ya han adquirido una sepsis; o sea, puede esperarse que pacientes con sepsis y valores altos de glucemia, tengan peor pronóstico que aquellos con niveles normales. En nuestro medio no se han diseñado estudios que evalúen el valor pronóstico de la glucemia en el paciente séptico crítico, en este sentido, no existen evidencias que permitan utilizar a la glucemia como marcador pronóstico independiente de mortalidad en este tipo de paciente. Con este estudio se pretende evaluar la hipótesis de que el nivel de glucemia se asocia al pronóstico de pacientes sépticos graves, o más específicamente, que el nivel de glucemia al inicio puede aumentar, en estos pacientes, la probabilidad de fallecer.
MÉTODOS
Se realizó un estudio prospectivo y longitudinal, con 206 pacientes sépticos con diferentes focos primarios de infección, con más de 24 h de estadía, que ingresaron de forma consecutiva en la UCI (piso-8) del Hospital "Hermanos Ameijeiras" (junio/2006-julio/2008). Se excluyeron los diabéticos, los no diabéticos hijos de padres diabéticos, y los que recibieron tratamiento hiperglucemiante. Se determinó la glucemia diaria en ayunas hasta el día 6. Cada paciente se siguió hasta su egreso de la UCI. Se aplicó el coeficiente de correlación de Spearman para variables cuantitativas.
Los datos se representaron como la media aritmética ± la desviación estándar (DS). La evaluación del valor pronóstico del nivel de glucemia se realizó de varias maneras, de acuerdo con la hipótesis de la posible forma de relación entre la glucemia y el fallecimiento, se consideró: 1) valor de la glucemia en ayunas del primer día, 2) el valor más alto de la glucemia en ayunas en los primeros 3 días, 3) la diferencia del valor de glucemia entre el tercer y el primer día, y 4) se operacionalizó la glucemia como variable dicotómica (£6,1 y >6,1 mmol/L).
Se realizó un análisis univariado, que consistió en la comparación entre vivos y fallecidos con respecto a las 3 primeras formas de incluir la glucemia. En este análisis se compararon también por separado los valores de glucemia en ayunas para los 6 d de observación. El análisis multivariado se basó en varios modelos de regresión logística, y como variable de respuesta se tomó el estado al egreso (vivo o fallecido). Para el control de variables que posiblemente pudieran actuar como confusoras en la relación buscada, se evaluó también la gravedad, mediante la escala SAPS-3 calculado en las primeras 24 h del ingreso,7 el uso de nutrición parenteral, el uso de drogas vasoactivas y el foco primario de infección, que se estratificó en el orden siguiente: 1) respiratoria (neumonía, bronconeumonía y traqueo-bronquitis purulenta), 2) urinaria complicada (infección a cualquier nivel de tracto urinario asociada a litiasis renal), 3) intra-abdominal (peritonitis localizada o generalizada) y 4) otras (infección de partes blandas, torrente circulatorio y sistema nervioso central). El foco principal se introdujo como variables dummy, lo que quiere decir que cada una de las 3 primeras categorías se compara con la última (otras), es decir, que otras es la categoría de referencia. Se utilizó el paquete estadístico SPSS versión 11,5. El nivel de significación se consideró como p<0,05.
RESULTADOS
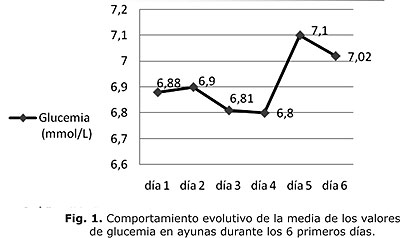
De acuerdo con nuestros resultados, 130 (63,1 %) egresaron vivos y 76 (36,9 %) fallecieron. La edad promedio fue 59,48 (±18,3) años. La media del SAPS-3 fue de 57,86 (±15,9) puntos. Predominaron los pacientes con infección respiratoria (117/56,8 %), con infección intra-abdominal (49/23,8 %), con infección urinaria complicada (25/12,1 %) y en la categoría de otras se incluyeron 15 (7,3 %). La figura muestra la media de los valores de glucemia del total de pacientes durante los 6 primeros días. Al aplicar el coeficiente de correlación de Spearman, se encontró asociación entre el valor del SAPS-3 y de la glucemia del primer día (p=0,01) (tabla 1).
La media de los valores de glucemia de los pacientes (vivos y fallecidos) se muestra en la tabla 2, y se evidencia que no se encontraron diferencias entre ellas. La media del valor más alto de glucemia de los 3 primeros días, para sobrevivientes, fue de 8,41 (±3,2) mmol/L y 8,72 (±3,0 mmol/L) para los fallecidos, no se encontró diferencias significativas entre ambos grupos (p=0,50). La diferencia de las cifras de glucemia entre el tercer y el primer día, entre vivos (-0,17±3,91) mmol/L y fallecidos (0,07±2,89) mmol/L, se muestra en la tabla 2, y a pesar de que para los fallecidos el resultado fue un valor positivo, no se comprobaron diferencias significativas entre los grupos (p=0,66).
La tabla 3 muestra los resultados del primer modelo de regresión, que evaluó el valor de las cifras de glucemia del primer día como variable independiente de mortalidad. El coeficiente para esta variable fue de -0,01 con un OR ajustado de 0,99 (p=0,92), de ahí que no sea estadísticamente significativa.
Tabla 3. Resultado del primer modelo de regresión logística para factores relacionados con el estado al egreso
| Variables | Coef. | DS | p | OR ajustado | IC 95 % para OR | |
| L. inf | L. sup | |||||
| Edad | 0,02 | 0,00 | 0,11 | 1,02 | 1,00 | 1,04 |
| Sexo | -0,30 | 0,30 | 0,40 | 0,74 | 0,37 | 1,49 |
| Nutrición parenteral | 1,21 | 0,40 | <0,01* | 3,34 | 1,52 | 7,36 |
| Drogas vasoactivas | 1,50 | 0,30 | <0,01* | 4,47 | 2,14 | 9,37 |
| SAPS-3 | 0,04 | 0,00 | 0,01* | 1,04 | 1,01 | 1,07 |
| Foco principal de infección | | | 0,01* | | | |
| Infección respiratoria (1) | -1,45 | 0,70 | 0,04* | 0,23 | 0,06 | 0,93 |
| Infección urinaria complicada (2) | -2,00 | 0,80 | 0,02* | 0,14 | 0,03 | 0,73 |
| Infección intrabdominal (3) | -2,62 | 0,70 | <0,01* | 0,07 | 0,02 | 0,35 |
| Glucemia día 1 | -0,01 | 0,00 | 0,92 | 0,99 | 0,89 | 1,11 |
*p<0,05.
Los resultados del segundo modelo de regresión se muestran en la tabla 4. Se utilizó como variable independiente el valor más alto de la glucemia de los 3 primeros días. El coeficiente fue de 0,01, con un OR ajustado de 1,01 (p=0,92), resultado que no fue estadísticamente significativo. El tercer modelo de regresión evaluó como variable independiente la diferencia del valor de la glucemia del día tres y del día primero (tabla 5), con un coeficiente de 0,03, OR ajustado de 1,03 (p=0,56). Este resultado tampoco fue estadísticamente significativo. El cuarto modelo incluyó la glucemia como variable dicotómica, con un coeficiente de 0,35 y OR ajustado de 1,42 (p=0,32), tampoco resultó significativo.
Tabla 4. Resultados del segundo modelo de regresión logística para factores relacionados con el estado al egreso
| Variables | Coef. | DS | p | OR ajustado | IC 95 % para OR | |
| L. inf | L. sup | |||||
| Edad | 0,02 | 0,01 | 0,11 | 1,02 | 1 | 1,04 |
| Sexo | -0,30 | 0,30 | 0,40 | 0,74 | 0,37 | 1,48 |
| Nutrición parenteral | 1,21 | 0,40 | <0,01* | 3,37 | 1,53 | 7,40 |
| Drogas vasoactivas | 1,51 | 0,30 | <0,01* | 4,51 | 2,16 | 9,41 |
| SAPS-3 | 0,04 | 0,00 | <0,01* | 1,04 | 1,01 | 1,07 |
| Foco principal de infección | | | 0,01* | | | |
| Infección respiratoria (1) | -1,45 | 0,70 | 0,04* | 0,23 | 0,06 | 0,93 |
| Infección urinaria complicada (2) | -1,98 | 0,85 | 0,02* | 0,14 | 0,03 | 0,73 |
| Infección intrabdominal (3) | -2,63 | 0,80 | <0,01* | 0,07 | 0,02 | 0,34 |
| Valor más alto de gluc de los primeros 3 días | 0,01 | 0,05 | 0,92 | 1,01 | 0,91 | 1,12 |
*p<0,05.
L. inf=límite inferior.
Tabla 5. Resultados del tercer modelo de regresión logística para factores relacionados con el estado al egreso
| Variable | Coef. | DS | p | OR ajustado | IC 95 % para OR | |
| L. inf | L. sup | |||||
| Edad | 0,03 | 0,01 | 0,03* | 1,03 | 1 | 1,05 |
| Sexo | -0,63 | 0,38 | 0,09 | 0,53 | 0,25 | 1,11 |
| Nutrición parenteral | 1,26 | 0,42 | <0,01* | 3,53 | 1,55 | 8,04 |
| Drogas vasoactivas | 1,61 | 0,40 | <0,01* | 5,00 | 2,27 | 11,00 |
| SAPS-3 | 0,03 | 0,01 | 0,03* | 1,03 | 1,00 | 1,06 |
| Foco principal de infección | | | 0,01* | | | |
| Infección respiratoria (1) | -1,7 | 0,78 | 0,03* | 0,18 | 0,04 | 0,84 |
| Infección urinaria complicada (2) | -1,93 | 0,92 | 0,04* | 0,15 | 0,02 | 0,89 |
| Infección intrabdominal (3) | -2,96 | 0,88 | <0,01* | 0,05 | 0,01 | 0,29 |
| Diferencia de glucemia día 3- glucemia día 1 | 0,03 | 0,05 | 0,56 | 1,03 | 0,93 | 1,14 |
*p<0,05.
L. inf=límite inferior.
DISCUSIÓN
El tema de la glucemia en el paciente crítico ha sido muy estudiada.8-10 La reducción de la mortalidad que se ha encontrado en pacientes graves, utilizando protocolos para mantener el control estricto de la glucemia,4 sirvió de base para la incorporación de esta medida a las guías internacionales de tratamiento de la sepsis severa y el shock séptico.11 Actualmente existe polémica, pues no todos los estudios han encontrado beneficios en la mortalidad.10 El ensayo clínico de Brunkhorst y otros en pacientes sépticos severos fue suspendido, por no producir reducción en la mortalidad y causar una incidencia mayor de hipoglucemia.12 Hay autores que se preguntan cómo puede el control estricto de la glucemia reducir mortalidad y la aparición de sepsis en el paciente operado de cirugía cardiotorácica, y no hacerlo en pacientes con enfermedades de origen clínico.13 El presente trabajo encontró asociación entre los valores de glucemia del primer día y la gravedad; no sucedió así con las determinaciones posteriores de glucemia, lo que pudiera sugerir el estudio de la glucemia del primer día como marcador de gravedad.
El análisis de los valores de glucemia en sus diferentes formas, no mostró diferencias entre vivos y fallecidos. No se pudo demostrar el valor de la glucemia como variable pronóstica cuando se incorporó a los diferentes modelos de regresión. A diferencia de los trabajos publicados por Van den Berghe y otros,4,5 todos los pacientes incluidos en el estudio fueron pacientes sépticos y procedían de una UCI polivalente, donde ingresan del área clínica y del área quirúrgica, exceptuando los posoperados de cirugía cardiovascular. Contar con pacientes con sepsis de diferente origen pudiera influir en los resultados obtenidos.
El foco primario de infección se incluyó en los modelos de regresión, y, contrario a lo que cabría esperarse, estos no se comportaron como factores de mal pronóstico. Los pacientes con infección respiratoria, intra-abdominal y urinaria complicada, presentaron menor riesgo de morir, que aquellos con otros focos. No obstante, evaluar el valor pronóstico de la glucemia en sus diferentes formas, en función del foco de infección o del servicio de procedencia (quirúrgico o clínico), no fue objetivo de este estudio. Si bien se encontraron valores extremos de glucemia, la media diaria en ayunas y la media del valor más alto de los 3 primeros días, no superó los 9 mmol/L. Quizás en este contexto clínico y bioquímico, la hiperglucemia pudiera no tener utilidad como factor pronóstico, y valores superiores a este, sean los que causen un disturbio metabólico de tal magnitud que impacten de forma negativa en la evolución de los pacientes sépticos. No todos los factores de riesgo para una enfermedad o complicación, se comportan como factores de mal pronóstico, tal pudiera ser el caso de la hiperglucemia.
A pesar de la relación lineal entre los niveles elevados de glucemia y los resultados clínicos,14-16 no se ha esclarecido si esta es un mediador de resultados adversos, o un marcador de los pacientes más enfermos. Se han realizado otros ensayos clínicos, y en ellos no se ha encontrado descenso de la mortalidad.17-19 El estudio NICE-SUGAR, que tomó como desenlace principal la mortalidad a los 90 días, no encontró diferencias entre los pacientes quirúrgicos y no quirúrgicos, ni entre los subgrupos de diabéticos, sépticos, traumatizados, tratados con corticoides, ni en función de la gravedad; no mostró ningún beneficio en el mantenimiento de la normoglucemia mediante el tratamiento intensivo con insulina en el paciente crítico, sino que encontró una mayor mortalidad que con el tratamiento convencional, y una frecuencia elevada de hipoglucemia grave.20 Por otra parte, Soylemez R en un meta-análisis realizado, encontró que la mortalidad hospitalaria no difirió entre el grupo que mantuvo control estrecho de la glucemia, con respecto al que no tuvo este control (21,6 % contra 23,3 %).21
Los resultados sugieren un re-análisis en relación con el nivel de permisividad de valores de glucemia y al tratamiento con insulina. De hecho, la Asociación Americana de Endocrinología (AACE) y la Asociación Americana de Diabetes (ADA) recomiendan tratar los pacientes graves con hiperglucemia persistente, cuando las cifras estén por de encima de 10 mmol/L (180 mg/dL).22
No se demostró utilidad de la glucemia como marcador pronóstico de mortalidad, aunque la glucemia del primer día se asoció con la gravedad. El monitoreo de la glucemia sigue siendo útil y necesario, pues su inestabilidad expresa disfunción metabólica.
REFERENCIAS BIBLIOGRÁFICAS
1. Dellinger R. Cardiovascular management of septic shock. Critical Care Medicine. 2003;31(3):946-55.
2. Montejo J, García de Lorenzo A. Nutrición y metabolismo en la sepsis grave. Revista Electrónica de Medicina Intensiva. Nov 2004;4(11). Curso en Internet de Sepsis Grave. Disponible en:
http://remi.uninet.edu/2004/11/REMIC19.htm. Consultado, 12 de abril de 2009.
3. Cely C, Arora P, Quartin A, Kett D, Schein R. Relationship of baseline glucose homeostasis of hyperglycemia during medical critical illness. Chest. 2004;126:879-87.
4. Van den Berghe G, Wouters P, Weekers F, Verwaest C, Bruyninckx F, et al. Intensive Insulin Therapy in Critically ill Patients. N Engl J Med. 2001;345(19):1359-67.
5. Van den Berghe G, Wilmer A, Hermans G, Meersseman W, Wouters P, Milants I, et al. Intensive insulin therapy in medical ICU. N Engl J Med. 2006;354(5):449-61.
6. Malhotra A. Intensive insulin in intensive care. N Engl J Med. 2006;354:516-8.
7. Más S, Abizanda R. Actualidad y retos de los sistemas de estimación pronóstica en pacientes críticos. Med Intensiva. 2006;30(3):93-4.
8. Inzucchi SE. Clinical practice. Management of hyperglycemia in the hospital setting. N Engl J Med. 2006;355:1903-11.
9. Falciglia M. Causes and consequences of hyperglycemia in critical illness. Current Opinion in Clinical Nutrition and Metabolic Care. 2007;10:498-503.
10. Carrillo R, González A, Cedillo H. Hiperglucemia en el enfermo grave. Epifenómeno o factor de riesgo? Med Int Mex. 2006;22:97-106.
11. Dellinger RP, Levy M., Carlet JM, Bion J, Parker MM, Jaeschke R, et al. Surviving Sepsis Campaign: international guidelines for management of severe sepsis and septic shock: 2008. Intensive Care Med. 2008;34:17-60.
12. Brunkhorst FM, Kuhnt E, Engel C, Meier-Hellmann A, Ragaller M, Quintel M, et al. Intensive insulin therapy in patient with severe sepsis and septic shock is associated with an increased rate of hypoglycemia-results from a randomized multicenter study (VISEP). Infection. 2005;33:19-20.
13. Watkinson P, Barber VS, Young D. Strict glucose control in the critically ill. BMJ. 2006;332,865-6.
14. Bader MS. Hyperglycemia and mortality in elderly patients with Staphylococcus aureus bacteremia. South Med J. 2007;100(3):252-6.
15. Treggiari M, Karir V, Yanez D, Weiss N, Daniel S, Deem S. Intensive insulin therapy and mortality in critically ill patients. Crit Care. 2008;12:R29.
16. Leonidou L. Stress-induced hyperglycemia in patients with severe sepsis: a compromising factor for survival. Am J Med Sci. 2008;336(6):467-71.
17. Soylemez Wiener R, Wiener DC, Larson RJ. Benefits and risks of tight glucose control in critically ill adults: a meta-analysis. JAMA. 2008;300:933-44.
18. Arabi YM, Dabbagh OC, Tamin HM, Al-Shimemeri AA, Memish ZA, Haddad SH, et al. Intensive versus conventional insulin therapy: a randomized controlled trial in medical and surgical critically ill patients. Crit Care Med. 2008;36(12):3190-7.
19. Brunkhorst FM, Engel C, Bloos F, Meier-Hellmann A, Ragaller M, Weiler N, et al. German Competence Network Sepsis (SepNet). Intensive insulin therapy and pentastarch resuscitation in severe sepsis. N Engl J Med. 2008;358:125-39.
20. Finfer S, Chittock DR, Su SY, Blair D, Foster D, Dhingra V, et al. Intensive versus conventional glucose control in critically ill patients. N Engl J Med. 2009;360:1283-97.
21. Soylemez R, Wiener DC, Larson RJ. Benefits and risks of tight glucose control in critically ill adults: a meta-analysis. JAMA. 2008;300:933-44.
22. Moghissi ES, Korytkowski MT, Di Nardo M, Einhorn D, Hellman R, Hirsch IB, et al. American Association of Clinical Endocrinologists and American Diabetes Association Consensus Statement on Inpatient Glycemic Control. Endocrine Practice. 2009;15(4):353-69.
Recibido: 4 de abril de 2010.
Aprobado: 27 de julio de 2010.
Hilev de las Mercedes Larrondo Muguercia. Calle Calzada # 603, apartamento C, entre B y C, Vedado, municipio Plaza, Ciudad de La Habana, Cuba. E mail: hilevlm@infomed.sld.cu