Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Endocrinología
versión On-line ISSN 1561-2953
Rev Cubana Endocrinol vol.23 no.3 Ciudad de la Habana sep.-dic. 2012
CLÍNICA
Hipertiroidismo
Hyperthyroidism
Dr. Adalberto Infante Amorós,I Dra. Silvia Elena Turcios TristáII
IHospital Clinicoquirúrgico "Hermanos Ameijeiras". La Habana, Cuba.
IIInstituto Nacional de Endocrinología. La Habana, Cuba.
RESUMEN
El hipertiroidismo se presenta con un cuadro clínico característico por la hiperproducción de hormonas tiroideas por el tiroides, y obedece a múltiples causas. Su forma clínica más frecuente es el bocio tóxico difuso o enfermedad de Graves Basedow. Es un síndrome caracterizado por manifestaciones de tirotoxicosis, bocio y manifestaciones extratiroideas, entre las que se encuentra la orbitopatía, que en ocasiones sigue un curso independiente de la enfermedad tiroidea. El interrogatorio, el examen físico y la determinación de hormonas tiroideas, son suficientes para confirmar el diagnóstico. Los pilares básicos del tratamiento, además de una adecuada orientación higiénico-dietética, son: el medicamentoso, el radioyodo y la cirugía, y su indicación debe ser individualizada para evitar la toma de conductas inadecuadas e innecesarias.
Palabras clave: hipertiroidismo, tirotoxicosis, tiroides, I131, bocio tóxico difuso.
ABSTRACT
Hyperthyroidism has a clinical picture characterized by overproduction of thyroid hormones by the thyroid gland and is derived from a number of causes. The most frequent clinical presentation is toxic diffuse goiter or Graves Basedow's disease. It is a syndrome with thyrotoxicosis, goiter and extrathyroid manifestations such as orbitopathy that occasionally develops regardless of the thyroid disease. Questioning, physical exam and estimation of thyroid hormones are enough to confirm the diagnosis. In addition to adequate hygienic-dietary orientation, the basis pillars of the treatment are drugs, radioiodine and surgery, but indication of treatment should be personalized to avoid inadequate and unnecessary behaviors.
Key words: hyperthyroidism, thyrotoxicosis, thyroids, I131, toxic diffuse goiter.
Bocio tóxico difuso
El bocio tóxico difuso (BTD) constituye la forma más frecuente de hiperfunción de la glándula tiroidea (70 % de los casos), puede aparecer a cualquier edad, aunque por lo general aparece entre la tercera o cuarta década de la vida. Esta enfermedad es más frecuente en la mujer que en el varón, se caracteriza por la presencia de hipertiroidismo, bocio difuso y elástico, así como oftalmopatía, dermopatía, acropaquia tiroidea y onicolísis. Es una enfermedad autoinmune en la cual los anticuerpos para el receptor de la tirotropina estimulan al receptor de la tirotropina (TSH), e incrementan la producción de hormona tiroidea. Como criterios diagnósticos se consideran todos aquellos pacientes con la sospecha clínica, o con el diagnóstico previo de BTD.
Síntomas y signos de mayor valor diagnóstico
Síntomas: intolerancia al calor, palpitaciones, nerviosismo, insomnio, irritabilidad, hiperquinesia, fatigabilidad fácil, polifagia, pérdida de peso, hiperdefecación y/o diarreas.
Signos: bocio, taquicardia, temblor de las manos, debilidad muscular, piel húmeda y caliente, hiperquinesia, pelo fino y frágil. Puede estar presente la dermopatía caracterizada por mixedema pretibial o en otras localizaciones, eritema nudoso y acropaquia.
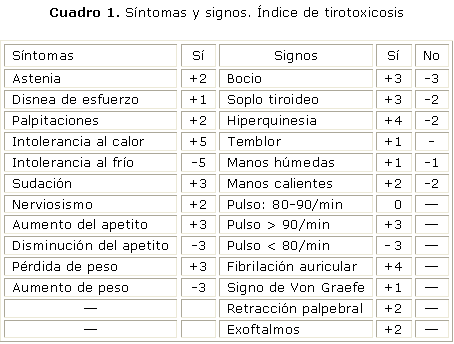
Índice de tirotoxicosis: la suma aritmética de los puntos obtenidos expresará la existencia o no de hipertiroidismo:
- £ 10 puntos: normal
- 11 y 19 puntos: dudoso
- ³ 20 puntos: hipertiroidismo
En las personas a partir de la séptima década este índice no es tan útil como en personas más jóvenes (cuadro 1).
Pruebas diagnósticas básicas y/o confirmatorias
Exámenes complementarios
Obligatorios:
- Analítica general:
- Hemoglobina (Hb), hematócrito (Hto), glucemia, transaminasas glutámico oxalacética (TGO) y glutámico pirúvica (TGP), fosfatasa alcalina (FAL) y ganmaglutaril transferasa (GGT)
- Estudios hormonales:
- Determinación de T3 total, T3 libre, T4 total, T4 libre y TSH.
- Índice T3 total-T4 total: útil para evaluar la causa del hipertiroidismo cuando la gammagrafía está contraindicada. Como la T3 es una glándula hiperactiva, será mayor la síntesis de T3. Será > 20 en la enfermedad de Graves y < 20 en la tiroiditis y en el bocio nodular tóxico.
- Estudios inmunológicos:
- Anticuerpos contra el receptor de tirotropina (rTSHAb): su presencia confirma el diagnóstico de BTD. Su disminución postratamiento con antitiroideos de síntesis (ATS) sugiere remisión inmunológica, y por tanto, mejor pronóstico. Su determinación es de gran utilidad en la gestante portadora de BTD, como predictor de hipertiroidismo en el feto o el recién nacido.
- Determinación de anticuerpos antitiroperoxidasa (TPOAb) y anti-tiroglobilina (TgAb): su presencia indica mayor riesgo de hipotiroidismo, pero no son específicos para la enfermedad de Graves.
- Captación de yodo: se realiza para el diagnóstico diferencial según la captación de la glándula.
- Ultrasonido de tiroides: brinda elementos diagnósticos como el crecimiento difuso, el marcado incremento de la vascularización, y la existencia de pequeñas lesiones hipoeoicas en forma de parches que son expresión del proceso inflamatorio.
- Gammagrafía con Tc 99: se indica cuando la causa de la tirotoxicosis es incierta. Puede hacer el diagnóstico diferencial entre una enfermedad de Graves, una tiroiditis y un nódulo funcionarte. Su resultado puede afectarse si el paciente se realizó algún estudio con contraste yodado en el último mes, si empleó amiodarona en los últimos 12 meses, o si llevó tratamiento por largo tiempo con tionamidas y levotiroxina.
Pruebas dinámicas en caso de dudas en el diagnóstico
- Prueba de estimulación con TRH determinando TSH: está indicada en pacientes con concentraciones de T3 y T4 en el límite superior de la normalidad. Si se trata de un hipertiroidismo, no se obtendrá estimulación de la TSH.
- Prueba de inhibición con T3: si se trata de hipertiroidismo no se obtendrá inhibición de la captación de 24 horas. No son necesarias si contamos con métodos sensibles para la determinación de TSH.
Además de establecer el diagnóstico de la enfermedad de Graves se deben investigar otros importantes efectos del hipertiroidismo. Se debe realizar una densitometría ósea en una mujer posmenopaúsica, con factores de riego de osteoporosis, como es el antecedente familiar; un electrocardiograma, si el paciente tiene un trastorno del ritmo cardiaco; una tomografía sin contraste -de cuello y mediastino superior- si existe un bocio grande o síntomas de compresión o crecimiento endotorácico.
Diagnóstico
Se establece el diagnóstico de bocio tóxico difuso ante la sospecha clínica, los valores de T3 y T4 libres y totales elevados y TSH suprimida.
La conducta terapéutica plantea que generalmente no es necesario ingresar al paciente, sino llevar a cabo tratamiento higiénico-dietético (reposo, dieta hipercalórica, vitaminas y sedantes), así como la terapia de inducción (realizar un tratamiento de inducción escalonado de acuerdo con la respuesta y el compromiso clínico de cada paciente).
Tratamiento medicamentoso
Antitiroideos de síntesis (ATS): se recomiendan como tratamiento de primera línea. Una vez alcanzado el objetivo terapéutico, se recomienda mantener la mínima dosis eficaz. Antes de considerar un ATS como ineficaz, este debe haberse administrado durante al menos 12 semanas a las dosis máximas recomendadas o toleradas por el paciente. Este debe ser informado de los efectos indeseables de los antitiroideos antes de comenzar el tratamiento (rash, íctero, heces acólicas y orinas oscuras, artralgias, dolor abdominal, náusea, fatiga, faringitis o fiebre). Se le indicará que debe suspender la medicación y ver a su médico enseguida. Antes del tratamiento se recomienda realizar al paciente un hemograma completo, pruebas de función hepática y bilirrubina.
Indicaciones del tratamiento con ATS en el BTD: en niños, en embarazadas, en la etapa inicial del tratamiento si no hay contraindicación, cuando hay hipertiroidismo severo, recidiva de la cirugía, en la crisis tirotóxica, cuando hay orbitopatía activa moderada o severa, y como tratamiento coadyuvante (antes y después de la administración del radioyodo [I131], y en la preparación para la cirugía).
Las dosis promedio son 300 mg diarios de propiltiuracilo (PTU) o 30 mg de metimazol; la mínima, 100 mg de PTU o 10 mg de metimazol; y la máxima, la que requiera el paciente para su control, que no debe ser mayor de 900 mg al día en el caso del PTU y de 90 mg en el caso del metimazol. El tiempo de tratamiento será un mínimo de 3 meses y como máximo 12-18 meses. Los ATS más utilizados se presentan en el cuadro 2.
Tratamiento con yodo radiactivo
Se indica como primera línea de tratamiento cuando existe contraindicación al tratamiento médico o la cirugía, o sea, por fracaso del tratamiento médico, o por recidiva de la cirugía.
Las dosis son entre 10 y 15 milicuries. Suspender el ATS de 3 a 5 días antes de la administración, que se puede reiniciar a los 3-7 días del I131. Es importante también evaluar clínica y hormonalmente T3, T4, T4 y T3 libre cada 3 meses. En caso de no respuesta al tratamiento repetir dosis de I131 a los 6 meses.
Otras terapias
Los betabloqueadores (cuadro 3) se emplearán junto a los ATS como tratamiento coadyuvante para bloquear los síntomas adrenérgicos: taquicardia, nerviosismo, irritabilidad e hiperhidrosis, entre otros; y los glucocorticoides (cuadro 4) serán indicados en casos con severo hipotiroidismo, en pacientes con respuesta lenta o refractaria a los ATS, y si aparece intolerancia a los ATS.
El tratamiento quirúrgico se indica si se trata de bocio grande (> 80 g) con síntomas de compresión, si se comprueba baja captación de yodo, en pacientes con orbitopatía activa moderada o severa, si se sospecha o confirma enfermedad maligna del tiroides, si hay hiperparatiroidismo coexistente que requiera cirugía, si existiera crecimiento endotorácico con compresión o desplazamiento marcado del esófago o la tráquea, por fracaso del tratamiento médico, en mujeres que planifiquen un embarazo en menos de 4-6 meses, y por contraindicaciones al tratamiento médico. La operación recomendada es la tiroidectomía casi total o total. La tiroidectomía subtotal tiene un riesgo de recurrencia a los 5 años del 8 %.
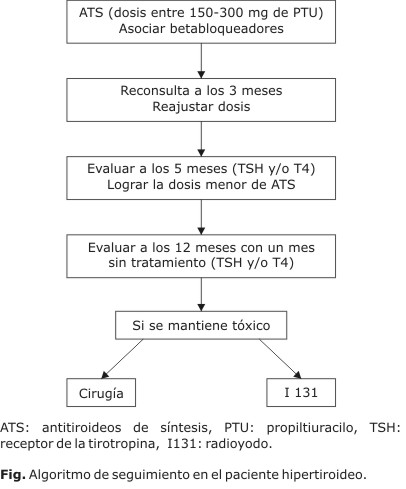
Si hay buena evolución, mantener tratamiento hasta los 18 meses y realizar evaluación. Si se mantiene hipertiroideo decidir I131 o cirugía (Fig.).
Adenoma tóxico
Recomendaciones terapéuticas: utilizar radioyodo o cirugía después de normalizar la función tiroidea con antitiroideos a dosis altas durante 3 meses como mínimo, suspender el tratamiento y a los 15 días administrar dosis de I131 entre 10-20 mCi. Si se decide tratamiento quirúrgico, administrar solución de Lugol (8 mg de yodo por gota, entre 5-10 gotas/día, 10 días antes de la cirugía).
Bocio multinodular tóxico
Recomendaciones terapéuticas: utilizar radioyodo después de normalizar función tiroidea con antitiroideos a dosis altas durante 3 meses como mínimo. Suspender tratamiento, y a los 15 días administrar dosis de I131 entre 10 y 15 mCi.
BIBLIOGRAFÍA CONSULTADA
· Infante A. Hipertiroidismo. En: Colectivo de autores. Manual de diagnóstico y tratamiento en especialidades clínicas. Ciudad de La Habana: Ed OPS; 2002. p. 161-3.
· Girgis C, Champion B, Wall J. Current concepts in Graves2 disease. Ther Adv Endocrinol Metab. 2011;2:135-44.
· Bahn R, Burch H, Cooper D, Garber J, Greenle C, Klein I, et al. Hyperthyroidism and other causes of thyrotoxicosis: management guidelines of the American Thyroid Association and American Association of Clinical Endocrinologist. Endocr Pract. 2011;7:1-46.
· MacKenzie JB, MacKenzie CG, McCollun EV. The effect of sulfanilylguanidine on the thyroid of the rat. Science. 2009;94:518-9.
· Richter CP, Clisby KH. Toxic effects of the bitter-tasting phenylthiocarbamide. Arch Pathol. 2010;33:46-57.
· Mackenzie CG, MacKenzie JB. Effect of sulfonamides and thioureas on the thyroid gland and basal metabolism. Endocrinology. 2008;32:185-209.
· Astwood EB, VanderLaan WP. Thiouracil derivatives of greater activity for the treatment of hyperthyroidism. J Clin Endocrinol. 2009;5:424-30.
· Stanley MM, Astwood EB. 1-methyl-2-mercaptoimidazole: an antithyroid compound highly active in man. Endocrinology. 2008;44:588-9.
· Marchant B, Alexander WD, Lazarus JH, Lees J, DH Clark. The accumulation of 35S-antithyroid drugs by the thyroid gland. J Clin Endocrinol Metab. 2009;34:847-51.
· Lazarus JH, Marchant B, Alexander WD, Clarck DH. 35S-antithyroid drug concentration and organic binding of iodine in the human thyroid. Clin Endocrinol (Oxf). 2005;4:609-15.
· Janson R, Dahlberg PA, Johansson H, Linströn B. Intrathyroid concentrations of methimazol in patients with Graves disease. J Clin Endocrinol Metab. 2003;57:129-32.
· Burrow GN. Thyroid function and hyperfunction during gestation. Endocr Rev. 2008;14:194-202.
· Vogt T, Stolz W, Landthaler M. Aplasia cutis congenital after exposure to methimazole: a causal relationship? British Journal of Dermatology. 2009;133:994-6.
· Zimmerman DM, Gan-Gaisano M. Hipertiroidismo en niños y adolescentes. Clin Pediatric North (ed. esp.). 2010;6:1333-6.
· Geffner DL, Itershman JM. Adrenergic blockade for the treatment of hyperthyroidism. Am J Med. 2002;93:61-8.
· Binimelis J, Codina H. Utilización de los antitiroideos en la enfermedad de Graves. Endocrinología. 2007;34:64-8.
· Alonso M, Ros P, Barrio B. Hipertiroidismo. En: Argente Oliver J, Lezcano Carrascosa A, Gracia Bouthelier R, Rodríguez y Hierro F, eds. Tratado de endocrinología pediátrica y de la adolescencia. Madrid: Editores Médicos; 1995. p. 527-37.
· Wartofsky L. Treatment options for hyperthyroidism. Hosp Pract. 2008;3(69-82):2562.
Adalberto Infante Amorós. Hospital clinicoquirúrgico "Hermanos Ameijeiras". Calle San Lázaro y Belascoaín, municipio Centro Habana. La Habana, Cuba. Correo electrónico: infante@infomed.sld.cu