Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Endocrinología
versión On-line ISSN 1561-2953
Rev Cubana Endocrinol vol.24 no.2 Ciudad de la Habana mayo-ago. 2013
ARTÍCULO ORIGINAL
Prevalencia de la diabetes mellitus y de la glucemia alterada en ayunas en un área de la ciudad de Sancti Spíritus
Prevalence of diabetes mellitus and of altered glycemia on fasting in an area of the city of Sancti Spiritus
Dr. C. Emilio Enrique Bustillo Solano,I Dr. Emilio Enrique Bustillo Madrigal,II Dra. Yarelys Pérez Francisco,I Dra. Rafaela Pérez Sosa,I Dra. Ángela Brito García,III Dr. Álvaro González Iglesia,IV Dra. Jessica García ChávezI
IHospital General Universitario "Camilo Cienfuegos". Sancti Spíritus, Cuba.
IIPoliclínico I de Trinidad. Sancti Spíritus, Cuba.
IIIHospital Provincial Pediátrico "Jose Martí". Sancti Spíritus, Cuba.
IVPoliclínico Universitario "Juan Miguel Martínez Puente". Sancti Spíritus, Cuba.
RESUMEN
Objetivos: determinar la prevalencia de la diabetes mellitus no propensa a la cetoacidosis y de la glucemia alterada en ayunas en 20 consultorios del área norte de la ciudad de Sancti Spíritus.
Métodos: la población se obtuvo del estudio de corte transversal realizado en 20 consultorios del área de salud norte de la ciudad de Sancti Spíritus, en el periodo comprendido de enero de 2006 a diciembre de 2010. En la investigación anterior, el universo de estudio fue la población de 16 o más años de edad, de 20 consultorios del Médico de Familia escogidos al azar (n= 9 895 habitantes), de los cuales se estudiaron a 1 019 personas. La gran mayoría de estas personas residían en el área urbana (93,62 %). Se reconsideró si la muestra estudiada anteriormente a través del programa Epinfo versión 6 en su módulo Statcalc, era adecuada para cumplimentar el objetivo de este nuevo análisis, y se obtuvo una muestra estimada de 340 y 574 personas, para un intervalo de confianza de un 95 %, y para un 99 % de confiabilidad respectivamente. Este análisis permitió reevaluar la información almacenada en la base de datos.
Resultados: la prevalencia global de la diabetes mellitus fue de 13,64 % (IC 95 %: 11,53-15,74 %). Al individualizar a la población diabética, las personas diabéticas tipo 2 representaron el 10,4 % (IC 8,25-12,27 %) y los diabéticos normopesos el 3,24 % (IC 95 %: 3,03-3,43 %) de la población estudiada. La frecuencia de la diabetes mellitus tipo 2 comenzó a incrementarse a partir de la quinta década, y se obtuvo un ligero predominio en las féminas (11,6 vs. 8,8 %). La glucemia alterada en ayunas, se diagnosticó en el 25,22 % (IC 95 %: 19,91-30,52 %), con predominio de este estado prediabético en la población urbana estudiada (26,2 vs. 10,8 %).
Conclusiones: la prevalencia de la diabetes mellitus y de la glucemia alterada en ayunas en la población estudiada fue alta.
Palabras clave: prevalencia, diabetes mellitus, glucemia alterada en ayunas, hipertensión arterial, hiperlipidemia.
ABSTRACT
Objectives: to determine the prevalence of non-ketoacidosis prone diabetes mellitus and of altered glycemia on fasting in the patients of 20 doctor's offices located in the northern area of the city of Sancti Spiritus.
Methods: the population for the analysis was taken from a cross-sectional study of 20 doctor's offices located in the northern health area of the city of Sancti Spiritus, which had been conducted from January 2006 to December 2010. In the previous research, the universe of study was the population aged 16 years and over attended by 20 randomly selected family doctor's offices (n=9 895 people) of whom 1 019 people had been studied. Most of the patients lived in the urban area of the city (93.62 %). There was then reconsidered whether this sample, previously studied through the Epinfo 6 program, Statcal module, would be suitable to attain the objective of the new analysis, and finally an estimated sample of 340 and 574 persons was obtained for a 95 % confidence interval and 99 % reliability index, respectively. This new analysis made it possible to reassess the information stored at the database.
Results: the global prevalence index of diabetes mellitus was 13.64 % (CI 95 %:11.53-15.745). The diabetes type 2 patients and the normoweighted diabetics accounted for 10.4 % (CI 8.25-12.27 %) and 3.4 % (CI 95 %: 3.03-3.43 %) of the studied population, respectively. The frequency of diabetes mellitus type 2 increased from the age of 50 years on whereas females were slightly predominant (11.6 vs. 8.8 %). The altered glycemia on fasting was diagnosed in 25.22 % (CI 95 %: 19.91-30.52 %), with predominance of this prediabetic condition in the studied urban population (26.2 % vs. 10.8 %).
Conclusions: the prevalence of diabetes mellitus and of altered glycemia on fasting was high in the population under study.
Key words: prevalence, diabetes mellitus, altered glycemia on fasting, blood hypertension, hyperlipidemia.
INTRODUCCIÓN
La prevalencia de la diabetes mellitus tipo 2 (DM 2) en el mundo, a pesar de existir variaciones entre las poblaciones de diferentes países, globalmente se está incrementando de forma dramática, en especial en los países en vías de desarrollo.1,2 Este comportamiento epidémico probablemente se deba a la interacción de la predisposición genética y de factores ambientales, sobre todo, a los cambios de hábitos de vida, a una mayor disponibilidad de dietas hipercalóricas y al envejecimiento de la población.3,4
En Latinoamérica existen alrededor de 15 millones de personas diabéticas, y esta cifra llegará a 20 millones dentro de 10 años, mucho más de lo esperado por el incremento poblacional.4-6 En Cuba, según datos del profesor Oscar Díaz Díaz, en su conferencia en el XVIII Congreso Panamericano de Endocrinología, efectuado recientemente en La Habana (7-11 de mayo de 2012), informaba que la prevalencia de la DM se ha duplicado prácticamente en la última década. A pesar de que su prevalencia real, a juzgar por las encuestas recientes, es aún el doble de lo dispensado. Díaz Díaz comentaba además, que este incremento de la frecuencia de la DM se hace más manifiesto a partir de los 45 años, y fundamentalmente, en las mujeres.
La DM, como un síndrome clínico metabólico heterogéneo, está integrada por muchos subtipos diversos. Un subgrupo bien caracterizado, y de mayor prevalencia en la población adulta, es la DM 2, donde la susceptibilidad poligénica está fuertemente relacionada con factores ambientales variados.7 La DM 2 representa aproximadamente el 90-95 % de la población diabética;8 sin embargo, otros subgrupos específicos de DM con formas genéticas más penetrantes, son denominados como diabetes monogénicas. Estas expresan fenotipos variables, y una de ellas se diagnostica en los jóvenes y se caracteriza por un fallo genético de la función de las células b pancreáticas; mientras otra variedad, diagnosticada en la adultez, está asociada a defectos genéticos de la acción insulínica.9 La prevalencia de la diabetes monogénicas no se conoce con exactitud, pero estimaciones recientes sugieren que pueden representar entre un 1-5 % de los pacientes diabéticos.8,10,11 Otras variedades clínicas de la DM presentes en la población adulta son la DM secundaria a condiciones clínicas múltiples, tales como, endocrinopatías, enfermedades del páncreas exocrino, síndromes genéticos, inducida por fármacos o productos químicos, y la originada por infecciones específicas, así como la DM 1 autoinmune, con su forma clínica sutil de aparición, la denominada LADA. La prevalencia de este subtipo clínico último de la DM oscila entre el 5-10 % en la población general diabética.8,12,13
En la ciudad de Sancti Spíritus no existían datos epidemiológicos de estudios de búsqueda activa de la DM no propensa a la cetoacidosis diabética en la población de 16 años o más. Motivados por lo referido en la literatura médica nacional e internacional, se decidió reanalizar los resultados de una investigación recientemente publicada,14 con el propósito adicional de determinar la prevalencia global de la DM, de la DM 2 y de la glucemia alterada en ayunas (GAA), en 20 consultorios del área de salud norte de la ciudad de Sancti Spíritus.
MÉTODOS
La población y la muestra se obtuvieron del estudio descriptivo de corte transversal realizado en 20 consultorios del área de salud norte de la ciudad de Sancti Spíritus, en el periodo comprendido de enero de 2006 a diciembre de 2010. Estos consultorios representaron el 40 % del total de esa área de salud, y fueron escogidos al azar, a través de un generador automatizado de tabla de números aleatorios.
Las personas de 16 o más años de edad de los consultorios evaluados fueron 9 895 habitantes. Se reconsideró si la muestra estudiada anteriormente (n= 1 019) a través del programa Epinfo versión 6 en su módulo Statcalc, era adecuada para cumplimentar el objetivo de este nuevo análisis. Se asumió que la prevalencia esperada de la DM fuese similar a las obtenidas recientemente: 13,8 %,15 que su peor número aceptable fuera de un 10,2 % (Díaz Díaz O. Programa de atención integral al diabético en Cuba. Simposio ALAD, La Habana, mayo de 2010), y se obtuvo una muestra estimada de 340 y 574 personas, para un intervalo de confianza de un 95 % y para un 99 % de confiabilidad respectivamente. De esa manera, se comprobó que la información almacenada en la base de datos de la investigación del síndrome metabólico,14 podía ser analizada nueva mente.
Las características generales de las personas incluidas en el estudio, el método de selección de las viviendas, la definición de las variables y los criterios de inclusión y exclusión respectivamente, pueden ser revisadas en el trabajo publicado recientemente.14 La mayoría de la información obtenida provino de personas que residían en el área urbana (93,62 %) y el resto del área rural. De la base de datos obtenidos de las encuestas individuales de la investigación anterior, se analizaron las variables siguientes: edad, sexo, área de procedencia, antecedentes familiares de primer grado de DM, circunferencia abdominal, presión arterial, peso corporal (kg), talla (cm) y el índice de masa corporal (IMC). En dependencia de su IMC, las personas fueron clasificadas en:
- Bajo peso: sujeto con IMC < 18,5 kg/m²
- Normopeso: sujeto con IMC entre 18,5-24,4 kg/m²
- Sobrepeso: sujeto con IMC entre 25,0-29,9 kg/m²
- Obesidad: sujeto con IMC ³ 30 kg/m²
Además, se evaluó en la base de datos, los resultados de las investigaciones del laboratorio clínico en ayunas, las cuales fueron realizadas por métodos enzimáticos utilizando un autoanalizador Hitachi 902: glucemia, colesterol total, triglicéridos, HDL-colesterol y creatinina. En la investigación anterior del síndrome metabólico,14 a las personas que no tenían el antecedente de ser diabéticas y el resultado de su glucemia en ayunas fue de ³ 7,0 mmo/L, se les repitió una segunda determinación de glucemia realizadas en diferentes días, con un intervalo de 1 semana. Si este resultado no definía el diagnóstico (glucemia < 7,0 mmo/L), se le repitió una tercera determinación de glucemia en ayunas. Esta persona, para ser declarada como diabética, tuvo que tener 2 glucemias ³ 7,0 mmol/L. Sobre la base de los resultados de la glucemia, las personas estudiadas fueron reclasificadas en los grupos clínicos siguientes:
1. Personas no diabéticas (n= 623): personas con glucemia de ayuno inferior a 5,6 mmol/L.
2. Personas con GAA (n= 257): el criterio diagnóstico utilizado fue la definición aceptada por la Asociación Americana de Diabetes (ADA: 5,6-6,9 mmol/L).16
3. Personas con DM (n= 139). Este grupo clínico se subdividió en 4 subgrupos, teniendo en cuenta si era personas recién diagnosticadas o conocidas, y si estaban en normopeso o con IMC ³ 25 kg/m² respectivamente.
- Personas con DM 2 conocido (n= 40): sujeto diagnosticado previamente por un médico especialista de la Atención Primaria de Salud como una persona con DM 2. Su IMC ha estado siempre desde su diagnóstico ³ 25 kg/m².
- Personas con DM 2 diagnosticado (n= 66): persona diagnosticada durante la investigación con un IMC ³ 25 kg/m².
- Personas con DM con normopeso conocido (n= 17): persona que en el momento de su diagnóstico estaba en normopeso y mantenía esa condición clínica en el momento de la investigación.
- Personas con DM con normopeso diagnosticado (n= 16): persona con normopeso diagnosticado durante la investigación.
Se calculó la prevalencia global (%) de los diferentes grupos clínicos con su intervalo de confianza para 95 % (IC-95 %) para la población estudiada. Además, se determinó la frecuencia de los grupos clínicos, teniendo en cuenta los grupos de edades, sexo, peso corporal y área de procedencia. La prueba de chi cuadrado de Pearson se aplicó para determinar si la frecuencia de la DM y de la GAA, con respecto al sexo y la procedencia, se diferenciaban estadísticamente (p< 0,05) con respecto al grupo de personas no diabéticas. Para establecer las comparaciones pertinentes, se crearon tablas de 2 × 2. Las medias de variables continuas de los grupos clínicos fueron comparadas a través de la prueba de análisis de varianza de un factor (ANOVA). Si hubo una significación estadística, se aplicó la prueba de Bonferroni para seleccionar cuál(es) grupo(s), la media se diferenciaba estadísticamente a la del resto. El programa estadístico empleado fue el SPSS versión 15.
RESULTADOS
En la tabla 1 se muestra la prevalencia de la GAA y de la DM respectivamente. Globalmente la DM no propensa a la cetosis se halló en el 13,64 % (IC 95 %: 11,53-15,74 %) de la población estudiada. Al individualizar la DM teniendo en cuenta los subgrupos clínicos de la DM, hubo un por cierto relativamente bajo, pero importante, de personas diabéticas que estaban en normopeso (3,24 % IC 95 %: 3,03-3,43 %), sin embargo, la prevalencia de la población diabética tipo 2 alcanzó el 10,4 % (IC 95 %: 8,25-12,27 %) de las personas evaluadas.
Es llamativo cómo un cuarto de la población estudiada, presentó un estado clínico de prediabetes: GAA 25,22 % (IC 95 %: 19,91-30,52 %). En la figura, se reflejan los por ciertos de los grupos clínicos diferentes. Obsérvese cómo la morbilidad oculta de la DM 2 se mantiene alta relativamente en los 20 consultorios del área norte de la ciudad de Sancti Spíritus (diabéticos tipo 2 conocidos: 3,93 % vs. diabéticos tipo 2 recién diagnósticados: 6,48 %).
En la tabla 2 se muestran algunas de las variables clínicas estudiadas. Globalmente la edad, el IMC y la circunferencia abdominal de los pacientes presentaron en casi todos los grupos clínicos diferencias significativas cuando se compararon individualmente con el resto de los grupos clínicos. Al distribuir a los pacientes por sexo, se observó que las féminas presentaron un predominio discreto en la DM 2 (11,6 vs. 8,8 %), sin embargo, las diferencias observadas entre los grupos clínicos no presentaron significación estadística. La frecuencia de la GAA y de la DM 2 aumentaron ostensiblemente con la presencia del sobrepeso corporal y la obesidad respectivamente. Excluyendo la DM con normopeso, que solamente se presentó en el área urbana, la distribución de los pacientes con DM 2 (10,7 vs. 6,2 %) y con GAA (26,2 vs. 10,8 %), fue más manifiesto en el área urbana, y sobre todo, en las personas con GAA, cuya diferencia observada fue estadísticamente significativa.
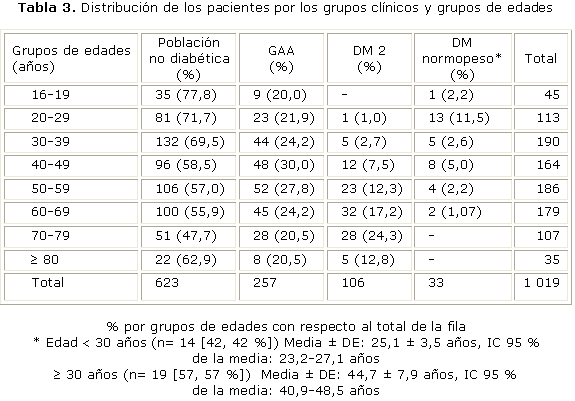
La frecuencia de la GAA y de la DM por grupos de edades se muestra en la tabla 3. La GAA se presentó muy similar en todos los grupos de edades, no así en la DM. Específicamente la DM 2 comienza a incrementar su frecuencia a partir de la 5ta. década (40-49 años), sin embargo, en la DM con normopeso, la distribución de los pacientes presentó variabilidad, y no se presentó ningún enfermo en las edades más longevas. En este grupo clínico, al dividir a los enfermos en 2 subgrupos de edades, 19 pacientes estuvieron comprendidos en el subgrupo de 30 o más años (57,57 %) y el resto en menores de 30 años (42,42 %).
En la tabla 4 se muestra la presión arterial de los grupos clínicos evaluados. Obsérvese que los por cientos más altos de hipertensión arterial, se detectaron en las personas con GAA (53,7 %) y en la DM 2 (76,7 %) respectivamente. Se resalta en la tabla que los pacientes hipertensos no lograron, como grupo, tener la presión arterial < 130 mm Hg y < 80 mm Hg en la medición realizada. La gran mayoría de estos individuos estaban informados de esta condición clínica asociada. Solo 46 personas de la población estudiada (4,5 %) desconocían que eran personas hipertensas (dato no presentado en la tabla).
La glucemia y el perfil lipídico en los diferentes grupos clínicos se muestran en la tabla 5. La media, desviación estándar y el intervalo de confianza al 95 % para la media, de la glucemia en ayunas de los pacientes DM en normopeso, mostraron los resultados siguientes: 7,53 ± 2,7 mmol/L, IC 95 %: 6,56-8,49 mmol/L (dato no presentado en la tabla). Evolutivamente, 9 pacientes menores de 30 años de este grupo clínico, por manifestar una tendencia al descontrol glucémico, se les prescribió el tratamiento insulínico. Los meses que osciló del diagnóstico y la administración de la insulina fue el siguiente: 9,7 ± 1,97 meses (IC de la media 95 %: 8,5-10,9 meses) (dato no presentado en la tabla). Ninguno de los pacientes diabéticos estudiados, ha presentado cuadro de descompensación metabólica aguda de cetosis o cetoacidosis diabética.
Con excepción de la fracción protectora vascular, HDL-colesterol de los hombres, cuyos resultados no mostraron diferencias significativas entre sí, el resto de las determinaciones lipídicas evaluadas, mostraron casi en forma general diferencias significativas entre los grupos clínicos estudiados. Se resalta cómo los pacientes con GAA y con DM presentaron los por cientos más altos de hipercolesterolemia y de hipertrigliceridemia respectivamente. El por ciento de hiperlipidemia conocida en la población estudiada se mostró de la manera siguiente: población no diabética 40,5 %, GAA 25,2 %, DM 2 28,2 % y DM con normopeso 6,1 % (dato no presentado en la tabla).
DISCUSIÓN
Prevalencia de la DM
Uno de los resultados más relevantes de esta investigación, es que se conoció por primera vez en 20 consultorios del área norte de salud de la ciudad de Sancti Spíritus, a través de un estudio transversal de búsqueda activa, la prevalencia real de la DM no propensa a la cetosis en una población de 16 años o más. En un estudio realizado no recientemente en un área de salud en Santiago de Cuba,17 con una metodología diferente, pero con el objetivo de realizar búsqueda activa de la DM a través de la determinación de glucemia posprandial, la prevalencia puntual de DM en la población adulta fue de 4,6 % (IC 95 %: 1,2-8,0 %).
Perez Rivero y otros,18 en el año 2000 evaluando los pacientes diabéticos dispensarizados en 5 consultorios del área urbana del municipio de Camagüey, hallaron una prevalencia global de DM de un 2,36 %, y al individualizar los grupos clínicos, la DM no insulinodependiente (tipo 2) alcanzó una prevalencia de un 2,14 %. Díaz Díaz y otros,19 en 2002, determinaron la frecuencia de la DM registrada en el municipio de Güines en los años 1990-2001, y esa investigación reportó un incremento en la tasa de prevalencia de la DM en el periodo 1990 de un 26,7 a 39,3 x 1 000 habitantes en el periodo de 2001. Ramírez Leyva y otros,20 analizando las series cronológicas de la DM obtenidas de la Dirección Provincial de Estadística de la provincia de Ciego de Ávila en los años 1997-2008, hallaron también una tendencia al incremento en la tasa prevalencia de la DM x 1 000 habitantes: año 1997 tasa: ~15,0; año 2008 tasa: ~ 25,0.
Más recientemente, en 2007, Díaz Díaz y el grupo multisectorial hallaron una prevalencia 10,2 % de DM en un estudio de pesquisa activa en la localidad de Jaruco (Programa de atención integral al diabético. Simposio ALAD 2010). Morejón Giraldoni y otros,15 en un estudio de prevalencia realizado en un área de salud de Cienfuegos (años 2006-2010), encontraron una prevalencia cruda de DM de 13,8 %. Este resultado último, coincidió con lo reportado en los 20 consultorios del área norte de la ciudad de Sancti Spíritus (13,64 %), corroborando la tendencia epidémica de este problema de salud en nuestro país.
¿Qué motivos pudieran justificar las diferencias observadas entre las prevalencias en los estudios anteriores y los más recientemente realizados en distintas ciudades de Cuba? Un factor que, sin dudas, puede haber influido, fue el cambio de la cifra de glucemia de ayuno para realizar el diagnóstico de DM, de 7,8 mmol/L a 7,0 mmol/L, sin embargo, otro de los motivos importantes que explica la diferencia observada, fueron los métodos diferentes empleados para evaluar la prevalencia de la DM.
La prevalencia obtenida de datos de pacientes registrados en las áreas de salud presenta el sesgo de la morbilidad oculta, lo que influye inobjetablemente que estas investigaciones reflejaran una prevalencia inferior. Este estudio corroboró que, a pesar del alcance de la atención primaria de salud, aún este indicador epidemiológico se mantiene relativamente alto: en la DM 2 por cada paciente diabético conocido, hubo 1,65 pacientes por diagnosticar, y en los pacientes diabéticos con normopeso, la morbilidad oculta se redujo a menos de 1 (0,94). La prevalencia de la DM tipo 2 en la población estudiada, probablemente se deba también a los cambios de los estilo de vida y al envejecimiento de la población.21 De hecho, la provincia de Sancti Spíritus es una de las más envejecidas de Cuba, condición que pudo influir en la prevalencia elevada de DM 2 observada en las personas más longevas.
Los cambios de los estilos de vida, llevan aparejado un incremento del sobrepeso corporal y de la obesidad en la población respectivamente, factores de riesgo relacionado con la DM 2.22,23 A pesar que no se disponen de estudios comparativos de prevalencia de sobrepeso y de obesidad en la población de la ciudad de Sancti Spíritus en diferentes periodos, en la investigación se pudo comprobar que estos factores de riesgo se presentaron en el 100 % de las personas con DM 2. Comparativamente el IMC y la circunferencia abdominal de estos pacientes diabéticos, fueron superiores significativamente a la población no diabética.
En el estudio hubo un grupo de personas diabéticas que fueron clasificados como pacientes diabéticos en normopeso, ¿a qué grupo clínico de la DM se inclinan más por sus características estos pacientes? Obviamente, una limitación de la investigación fue la imposibilidad de determinar los anticuerpos encontrados frecuentemente en la DM 1, evaluar la función de la células b pancreáticas, así como realizar los estudios genéticos a este grupo de población respectivamente, lo que imposibilitó clasificar con certeza a estos pacientes diabéticos, no obstante, a pesar que faltan también algunos datos clínicos importantes que no fueron recogidos en la encuesta individual, se debe hacer algún comentario al respecto. La glucemia en ayunas de estos pacientes en el momento del diagnóstico o de la investigación, fue elevada discretamente. Además, en este grupo clínico, no hubo una fuerte agregación familiar de primera línea de DM, y no presentaban algunos elementos clínicos de sospecha de resistencia a la insulina (acantosis nigricans y la circunferencia abdominal en ambos sexos, estuvo adecuada para la región geográfica).24
Los pacientes diabéticos con normopeso fueron subdivididos en 2 subgrupos, teniendo en cuenta la edad de los enfermos. Los que tenían 30 o más años de edad (n= 19), quienes representaron el 57,57 % del total de ese grupo, reunieron 2 de los 3 criterios diagnósticos de la diabetes autoinmune latente del adulto (LADA), según la Sociedad Inmunológica de Diabetes: 25 pacientes de 30 años o más al diagnóstico sin necesidad de la administración de la insulina después de 6 meses de realizado el diagnóstico. El tercer criterio fue imposible de investigar (la presencia de al menos 1 de los 4 anticuerpos presentes en la diabetes tipo 1 anticuerpos anti-islotes [ICA], anticuerpos anti-descarboxilasa del ácido glutámico [GAD-65], anticuerpos anti-proteína tirosinafosfatasa [IA-2] y anticuerpos anti-insulina). Recientemente se ha incorporado a este criterio último, otro auto-anticuerpo (anticuerpo contra el transportador del catión zinc dentro de los islotes pancreáticos [A-ZnT8]).26
Estudios en diferentes países para evaluar la prevalencia de la LADA, han hallado que esta ha oscilado entre 8-12 % en la población diabética tipo 2.27-33 Sin embargo, la frecuencia de la LADA fue mucho más alta (~ 25 %), cuando se estudió en una población diabética tipo 2 menor de 35 años.34 En otra investigación reciente realizada en China, el por ciento de LADA en diabéticos tipo 2 alcanzó el 9,2 %, con una prevalencia poblacional de LADA de un 0,6 %.35 En Cuba, Cabrera-Rode y otros36 evaluaron a 1 000 pacientes clasificados como diabéticos tipo 2 en el Centro Nacional de Atención al Diabético, y hallaron una frecuencia alta de anticuerpos anti-descarboxilasa del ácido glutámico (22,0 %), y en menor proporción (3,4 %), de ICA. Estos pacientes diabéticos con anticuerpos anti-islotes positivos (ICA +) se caracterizaron por presentar valores medios inferiores en la edad, los años de evolución, el IMC y los niveles de péptido C en ayunas, así como mayor frecuencia de tratamiento insulínico cuando se compararon con los diabéticos tipo 2 con anticuerpos anti-islotes negativos (ICA -).
Otros estudios realizados por esos investigadores con muestras de pacientes menores, arrojaron que la frecuencia de los ICA osciló entre 16,2-17,0 % en personas diagnosticados previamente como diabéticos tipo 2.37,38 En una investigación retrospectiva comparando síntomas y signos clínicos entre pacientes diagnosticados con LADA y DM 2, hallaron 5 condiciones clínicas frecuentemente asociada a la LADA: edad al diagnóstico menor de 50 años, IMC menor de 25 kg/m², cuadro clínico sugestivo (poliuria, polidipsia y pérdida de peso no intencional), historia personal de enfermedad autoinmune e historia familiar de enfermedad autoinmune.39 La presencia de 2 o más de estas condiciones clínicas, en el estudio prospectivo le confirió una sensibilidad de un 90 % y una especificidad de un 71 % para la identificación de la LADA.39
Cabrera-Rode y el grupo de estudio de la diabetes autoinmune de progresión lenta (DAPL), del Instituto Nacional de Endocrinología26 -como ese grupo de investigadores denominan a esta entidad- consideran otras características que sugieren al facultativo que pudiera estar presente esta forma clínica de presentación de la DM. Estas características son las siguientes: sujetos habitualmente con edades entre 10 y 65 años, como regla general presentar un IMC normal o bajo, aunque en casos excepcionales el sobrepeso y la obesidad no excluye de forma absoluta el diagnóstico de DAPL, ausencia de cetosis al diagnóstico, control inicial de la diabetes con dieta sola o dieta más hipoglicemiantes orales, presentación clínica enmascarada como DM 2 por lo general, baja concentración de péptido C en ayunas o posestimulación con glucagón, y contar con la presencia de al menos 1 de los 5 auto-anticuerpos contra los antígenos pancreáticos de las células de los islotes señalados anteriormente.
¿Cuál sería la prevalencia de la LADA o de la DAPL en la población estudiada del área norte de Sancti Spíritus? A pesar de que los 33 pacientes diabéticos con normopeso reunieron los primeros criterios diagnósticos sugeridos por Cabrera-Rode y otros,26 fue imposible realizarles los estudios diagnósticos específicos, lo que impidió identificar de esa manera la prevalencia de esta forma clínica de la DM con exactitud.
¿A qué otra forma clínica de la DM pudieran estar integrados algunos de estos pacientes diabéticos no propensos a la cetosis y con normopeso? Un subgrupo reducido de estas personas pudieran corresponderse a una forma clínica de la DM, que con relativa frecuencia los pacientes son erróneamente clasificados como DM 1 o DM 2.40 En este grupo clínico clasificado como diabetes monogénicas, se incluyen la diabetes neonatal (transitoria o permanente), diabetes mitocondrial, la diabetes asociada a defectos del receptor insulínico, la diabetes asociada a síndromes, la diabetes lipoatrófica congénita (generalizadas o parcial) y la diabetes tipo MODY.10 Obviamente, por la ausencia de síntomas y signos clínicos peculiares asociados a estas formas particulares de la DM en los pacientes diabéticos estudiados, se pudieran excluir de la investigación los primeros 5 grupos de diabetes monogénicas.
No obstante, los enfermos de este grupo, reunieron algunas características clínicas de sospecha de la diabetes tipo MODY, porque eran pacientes habitualmente en normopeso, con hiperglucemia ligera o moderada no cetósica (7-14 mmol/L), que puede ser tratada inicialmente sin insulina o nunca tener necesidad de su administración, diagnosticada antes de los 30 años, pero también pudiera sospecharse ante cualquier individuo menor de 50 años con ausencia de resistencia a la insulina.10,40-44 Otro elemento diagnóstico de sospecha, es que haya una clara herencia familiar de DM.10,43 En la investigación hubo al menos 7 personas diabéticas en normopeso, que cumplieron este último requisito.
En Cuba se desconoce la prevalencia de la diabetes monogénica, aunque se cita internacionalmente que estas formas clínicas representan entre el 0,3 al 5 % de todas las formas clínicas de la DM, y en específico, la diabetes tipo MODY sería la más frecuente entre la diabetes monogénicas.8,10,11,40,44-47 La imposibilidad del estudio genético específico en estos individuos (análisis del ADN de los leucocitos),43 no permitió diagnosticar la diabetes tipo MODY en el estudio realizado.
Finalmente, por una cuestión semántica, los investigadores clasificaron a estas personas como pacientes con DM con normopeso, y su prevalencia con respecto a la población general estudiada fue de 3,24 % (IC 95 %: 3,03-3,43 %).
Prevalencia de la GAA
Otro resultado relevante de la investigación, es que se supo también por primera vez en 20 consultorios del área norte de salud de la ciudad Sancti Spíritus, la prevalencia de la GAA, condición clínica reconocida hoy como un estado que precede al diagnóstico de la DM 2.48 La prevalencia de la GAA hallada en la investigación (25,22 %) contrasta con lo encontrado por Díaz Díaz y otros en el estudio de pesquisa activa realizada en Jaruco (8,3 %) (Díaz Díaz O. Programa de atención integral al diabético en Cuba. Simposio ALAD, La Habana, mayo de 2010). En la búsqueda electrónica de la información biomédica, no existen otras investigaciones publicadas de prevalencia de la GAA en ciudades o provincias en Cuba. En otros estudios realizados, aplicando los criterios diagnósticos de la ADA y en poblaciones con edades bastantes similares (20 años o más), pero con diferencias socioeconómicas, la frecuencia de este estado prediabético osciló entre 25,7 y 37,6 % respectivamente.49,50 Estudio reciente efectuado en 4 ciudades de la India, en el grupo poblacional de ³ 20 años de edad, la prevalencia de la GAA y/o de la tolerancia de la glucemia alterada osciló entre 8,1-14,6 %.51
¿Por qué la diferencia de las frecuencias de la GAA entre la población de Jaruco y la población estudiada? En estos momentos, no tenemos una explicación que justifique este hallazgo.
Condiciones clínicas asociadas con la DM y la GAA
La hipertensión arterial y la hiperlipidemia son condiciones clínicas frecuentemente asociadas a la DM y a la GAA. Estos factores de riesgo relevantes de las enfermedades cardiovasculares en el estudio, mostraron una alta prevalencia en estos grupos clínicos, y lo más importante, no lograban en la mayoría de las personas un control óptimo. A pesar que las evidencias clínicas han demostrado los beneficios de las terapias de intervención en la población diabética con hipertensión arterial e hiperlipidemias,52-55 en los consultorios evaluados se muestran aún insuficiencias en el diagnóstico y en el tratamiento óptimo. El descontrol glucémico, asociado a un control no adecuado de la hipertensión arterial y de la hiperlipidemia asociada, incuestionablemente repercutirá de manera negativa a mediano y a largo plazo en el bienestar de las personas diabéticas, e influirán desfavorablemente en la calidad y en la expectativa de vida de esta población de riesgo vascular alto.
Finalmente, se puede concluir señalando que la prevalencia global de la DM no propensa a la cetoacidosis diabética, y en especial, la variedad clínica de la DM 2 en la población de 16 años o más en la población estudiada, se encuentra entre la más elevada de Cuba. Así mismo, la frecuencia hallada de la GAA fue alta. Adicionalmente se debe resaltar la necesidad de realizar en la población cubana otras investigaciones para determinar la prevalencia de la diabetes monogénicas y la diabetes autoinmune de progresión lenta.
REFERENCIAS BIBLIOGRÁFICAS
1. Whiting D, Guariguata L, Weil C, Shaw J. IDF Diabetes Atlas: global estimates of the prevalence of diabetes for 2011 and 2030. Diabetes Res Clin Pract. 2011;94:311-21.
2. Nicholson G, Hall GM. Diabetes mellitus: new drugs for a new epidemic. Br J Anaesth. 2011;107:65-73.
3. Schulz LO, Bennett PH, Ravussin E, Kidd JR, Kidd KK, et al. Effects of traditional and western environments on prevalence of Type 2 Diabetes in Pima Indians in Mexico and the U.S. Diabetes Care. 2006;29:1866-71.
4. Barcelo A, Rajpathak S. Incidence and prevalence of diabetes mellitus in the Americas. Pan Am J Public Health. 2001;10:300-8.
5. Guzmán JR, Lyra R, Aguilar-Salinas CA, Cavalcanti S, Escaño F, Tambasia M, et al. Treatment of type 2 diabetes in Latin America: a consensus statement by the medical associations of 17 Latin American countries. Rev Panam Salud Pública. 2010;28:463-71.
6. Guías ALAD de diagnóstico, control y tratamiento de la diabetes mellitus tipo 2. Grupo de trabajo ALAD. Rev Asoc Latinoam Diabetes. 2006;14:96-140.
7. Permutt MA, Wasson J, Cox N. Genetic epidemiology of diabetes. J Clin Invest. 2005;115:1431-9.
8. Diagnosis and Classification of Diabetes Mellitus. American Diabetes Association. Position Statement. Diabetes Care. 2013;Suppl. 1:S67-S74.
9. Vaxillaire M, Froguel P. Monogenic diabetes in the young, pharmacogenetics and relevance to multifactorial forms of type 2 diabetes. Endocrine Reviews. 2008;29:254-64.
10. Barrio R. Diabetes monogénicas: enfoque diagnóstico y tipos más frecuentes. Av Diabetolol. 2007;23:333-40.
11. Fender W, Borowiec M, Baranowska-Jazwiecka A, Szadkowska A, Skala-Zamorowska E, Deja G, et al. Prevalence of monogenic diabetes amongst Polish children after a nationwide genetic screening campaign. Diabetologia. 2012;55:2631-5.
12. Nambam B, Aggarwal S, Jain A. Latent autoimmune diabetes in adults: a distinct but heterogeneous clinical entity. World J Diabetes. 2010;1:111-5.
13. Grant SFA, Hakon Hakonarson H, Schwartz S. Can the genetics of type 1 and type 2 diabetes shed light on the genetics of latent autoimmune diabetes in adults? Endocrine Reviews. 2010;31:183-93.
14. Bustillo Solano E, Pérez Francisco Y, Brito García A, González Iglesia A, Castañeda Montano D, Santos González M, et al. Síndrome metabólico, un problema de salud no diagnosticado. Rev Cubana Endocrinol. 2011;22:167-81.
15. Morejón Giraldoni AF, Benet Rodríguez M, Díez y Martínez de la Cotera E, García Torres D, Salas Rodríguez V, Ordúñez García PO. Síndrome metabólico en un área de salud de Cienfuegos. Segunda medición de CARMEN. Finlay. 2011;1:6-14.
16. Standards of medical care in diabetes. Position statement. American Diabetes Association-2011. Diabetes Care. 2011;34 (Suppl. 1):S11-S61.
17. Álvarez S, Pérez Paz MJ, Marino H. Prevalencia de diabetes mellitus en la población adulta en un área de salud del municipio Santiago de Cuba. Rev Cubana Hig Epidemiol. 1987;25:205-13.
18. Pérez Rivero JL, Reguerira Naranjo JL, Hernández Hernández R. Caracterización de la diabetes mellitus en un área de salud. Rev Cubana Med Gen Integr [serie en Internet]. 2002 [citado 31 de octubre de 2012];18(4). Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S0864-21252002000400003&lng=es&nrm=iso
19. Díaz Díaz O, Valenciaga Roríguez JL, Domínguez Alonso E. Comportamiento epidemiológico de la diabetes mellitus en el municipio de Güines: año 2002. Rev Cubana Hig Epidemiol [serie en Internet]. 2004 [citado 31 de octubre de 2012];42(1). Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S1561-30032004000100003&lng=es&nrm=iso
20. Ramírez Leyva E, Álvarez Aldana D, García Moreira R, Álvarez Fernández M, Rodríguez Bebert Y, Matos Valdivia Y. Diabetes mellitus en Ciego de Ávila: serie secular 1997-2008. Rev Cubana Endocrinol [serie en Internet]. 2009 [citado 31 de octubre de 2012];20(3). Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S1561-29532009000300004&lng=es&nrm=iso
21. Asociación Latinoamericana de Diabetes. Epidemiología de la diabetes mellitus en Latinoamérica. En: Guías ALAD de diagnóstico, control y tratamiento de la diabetes mellitus tipo 2. Rev Asoc Latinoam Diabetes. 2000;Supl 1:1-79.
22. Escobedo-de la Peña J, Buitrón-Granados LV, Ramírez-Martínez JC, Chavira-Mejía R, Schargrodsky H, Champagne BM. Diabetes in México. CARMELA study. Cir Cir. 2011;79:424-31.
23. Ginter E, Simko V.Type 2 diabetes mellitus, pandemic in 21st century. Adv Exp Med Biol. 2012;771:42-50.
24. Consenso Latinoamericano de la Asociación Latinoamericana de Diabetes (ALAD). Epidemiología, Diagnóstico, Control, Prevención y Tratamiento del Síndrome Metabólico en Adultos [homepage en Internet] [citado 7 de noviembre de 2012] Disponible en: http://www.alad-latinoamerica.org/index.php?option=com_content&view=article&id=255&Itemid=106/Documentos de consenso de la ALAD. SX. Metabólico en adultos.pdf
25. Naik RG, Brooks-Worell BM, Palmer JP. Latent autoimmune diabetes in adults. J Clin Endocrinol Met. 2009;94:4635-44.
26. Cabrera Rode E, Licea Puig ME. Nueva definición, prevalencia, caracterización y tratamiento de la diabetes autoinmune latente del adulto. Rev Cubana Endocrinol [serie en Internet]. 2008 [citado 7 de noviembre de 2012];19(3). Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S1561-29532008000300008&lng=es&nrm=iso&tlng=es
27. Sørgjerd EP, Skorpen F, valøy K, Midthjell K, Grill V. Prevalence of ZnT8 antibody in relation to phenotype and SLC30A8 polymorphism in adult autoimmune diabetes. Results from the HUNT study, Norway. Autoimmunity. 2013;46:74-9.
28. Calsolari MR, Rosário PW, Reis JS, Silva SC, Purisch S. Latent autoimmune diabetes of adult or slim type 2 diabetes mellitus? Arq Bras Endocrinol Metabol. 2008;52:315-21.
29. Carlsson S, Midthjell K, Grill V. Influence of family history of diabetes on incidence and prevalence of latent autoimmune diabetes of the adult: results from the Nord-Trøndelag Health Study. Diabetes Care. 2007;30:3040-45.
30. Poudel RR. Latent autoimmune diabetes of adults: from oral hypoglycemic agents to early insulin. Indian J Endocr Metab. 2012;16:S41-6.
31. Szepietowska B, G³êbocka A, Puch U, Górska M, Szelachowska M. Latent autoimmune diabetes in adults in a population-based cohort of Polish patients with newly diagnosed diabetes mellitus. Arch Med Sci. 2012;8:491-5.
32. Fourlanos S, Dotta F, Greenbaum CJ, Palmer JP, Rolandsson O, Colman P, et al. Latent autoimmune diabetes in adults (LADA) should be less latent. Diabetologia. 2005;48:2206-12.
33. Yul Hwangbo, Jin Taek Kim, Eun Ky Kim, Ah Reum Khang, Tae Jung Oh, Hak Chul Jang, et al. Prevalence and clinical characteristics of recently diagnosed type 2 diabetes atients with positive anti-lutamic acid decarboxylase antibody. Diabetes Metab J. 2012;36:136-43.
34. Borg H, Arnqvist HJ, Bjork E, Bolinder J, Eriksson JW, Nystrom L, et al. Evaluation of the new ADA and WHO criteria for classification of diabetes mellitus in young adult people (15-34 years) in the Diabetes Incidence Study in Sweden (DISS). Diabetologia. 2003;46:173-81.
35. Xiuying QI, Sun J, Wang J, Peizhong PW, Zhongliang XU, Murphy M, et al. Prevalence and correlates of latent autoimmune diabetes in adults in Tianjin, China. A population-based cross-sectional study. Diabetes Care. 2011;34:66-70.
36. Cabrera-Rode E, Perich P, Díaz-Horta O, Molina G, Suárez L, Tiberti C, et al. Diabetes autoinmune del adulto en diabéticos tipo 2: frecuencia y características. Rev Cubana Endocrinol. 2001;12:22-34.
37. Cabrera-Rode E, Díaz-Horta O, Rendón A, Molina G, Vera M, Licea M, et al. Prevalence of islet cell antibodies (ICA) in diabetes mellitus and other diseases in Cubans. Autoimmunity. 1997;26:7-10.
38. Cabrera-Rode E, Licea M, Molina G, Arranz C, Díaz-Horta O, Uriarte A. Inmunogenética y caracterización clínico metabólica en la diabetes mellitus no insulino dependiente de acuerdo con la presencia de anticuerpos antiislotes pancreáticos. Avances en Diabetología. 1995;10:101-10.
39. Fourlanos S, Perry S, Stein MS, Stankovich J, Harrison LC, Colman PG. A Clinical screening tool identifies autoimmune diabetes in adults. Diabetes Care. 2006;29:970-5.
40. Bellanne-Chantelot C, Dubois-Laforgue D, Velho G. Diagnosis and management of maturity-onset diabetes of the young. Timsit Treat Endocrinol. 2005;4:9-18.
41. Furuzawa GK, Giuffrida FM, Oliveira CS, Chacra AR, Dib SA, Reis AF. Low prevalence of MODY2 and MODY3 mutations in Brazilian individuals with clinical MODY phenotype. Diabetes Res Clin Pract. 2008;81:12-4.
42. DellaManna T, Silva MR, Chacra AR, Kunii IS, Rolim AL, Furuzawa G, Maciel RM, Reis AF. Clinical follow-up of two Brazilian subjects with glucokinase-MODY (MODY2) with description of a novel mutation. Arq Bras Endocrinol Metabol. 2012 Nov;56:490-5.
43. Conesa González AI, González Calero TM. Aspectos más recientes en relación con la diabetes mellitus tipo MODY. Rev Cubana Endocrinol [serie en Internet]. 2012 [citado 26 de noviembre de 2012];23(2). Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S1561 -29532012000200008&lng=es&nrm=iso
44. Hattersley A, Bruining J, Shield J, Njolstad P, Donaghue K. ISPAD Clinical Practice Consensus Guidelines 2006-2007. The diagnosis and management of monogenic diabetes in children. Pediatric Diabetes. 2006;7:352-60.
45. Eide SA, Raeder H, Johansson S, Midthjell K, Søvik O, Njølstad PR. Molven Prevalence of HNF1A (MODY 3) mutations in a Norwegian population (the HUNT2 Study). Diabet Med. 2008;25:775-81.
46. Murphy R, Ellard S, Hattersley AT. Clinical implications of a molecular genetic classification of monogenic beta-cell diabetes. Nat Clin Pract Endocrinol Metab. 2008;4:200-13.
47. Ramachandran A, Snehalatha C, Kapur A, Vijay V, Mohan V, Das AK, et al. High prevalence of diabetes and impaired glucose tolerance in India. National Urban Diabetes Survey. Diabetologia. 2001;44:1094-101.
48. Tabák AG, Herder C, Rathmann W, Brunner EJ, Kivimäki M. Prediabetes: a high-risk state for diabetes development. Lancet. 2012; Jun 16;379:2279-90.
49. Cowie CC, Rust KF, Ford ES, Eberhardt MS, Byrd-Holt DD, Li C, et al. Full accounting of diabetes and prediabetes in the U.S population in 1988-1994 and 2005-2006. Diabetes Care. 2009;32:287-94.
50. Anjana RM, Pradeepa R, Deepa M, Datta M, Sudha V, Unnikrishnan R, et al; ICMRINDIAB Collaborative Study Group. Prevalence of diabetes and prediabetes (impaired fasting glucose and/or impaired glucose tolerance) in urban and rural India: phase I results of the I Council of Medical Research-INdia DIABetes (ICMR-INDIAB) study. Diabetologia. 2011;54:3022-7.
51. Di Flaviani A, Picconi F, Di Stefano P, Giordani I, Malandrucco I, Maggio P, et al. Impact of glycemic and blood pressure variability on surrogate measures of cardiovascular outcomes in type 2 diabetic patients. Diabetes Care. 2011;34:1605-9.
52. Teramoto T, Shirai K, Daida H, Yamada N. Effects of bezafibrate on lipid and glucose metabolism in dyslipidemic patients with diabetes: the J-BENEFIT study. Cardiovasc Diabetol. 2012;23:11-8.
53. Farnier M, Retterstøl K, Steinmetz A, Császár A. Comparative efficacy and safety of fenofibrate/pravastatin plus ezetimibe triple therapy and simvastatin/ezetimibe dual therapy in type 2 diabetic patients with mixed hyperlipidaemia and cardiovascular disease. Diab Vasc Dis Res. 2012;9:205-15.
54. Redon J, Mancia G, Sleight P, Schumacher H, Gao P, Pogue J, et al. Safety and efficacy of low blood pressures among patients with diabetes: subgroup analyses from the ONTARGET (ONgoing Telmisartan Alone and in combination with Ramipril Global Endpoint Trial). J Am Coll Cardiol. 2012;59:74-83.
55. Millán J, Alegría E, Guijarro C, Lozano JV, Vitale GC, González-Timón B, et al. Dyslipemia in diabetics treated with statins. Results of the Dyslipidemia International Study in Spain. Med Clin (Barc). 2012 Dec;12:S0025-7753.
Recibido: 5 de diciembre de 2012.
Aprobado: 15 de febrero de 2013.
Emilio Enrique Bustillo Solano. Hospital General Universitario "Camilo Cienfuegos". Bartolomé Masó, No. 128, Sancti Spíritus, Cuba. Correo electrónico: e.bustillo.ssp@infomed.sld.cu