Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Endocrinología
versión On-line ISSN 1561-2953
Rev Cubana Endocrinol vol.24 no.3 Ciudad de la Habana sep.-dic. 2013
ENFOQUE ACTUAL
Identificación de las deformidades podálicas en personas con diabetes mellitus, una estrategia para prevenir amputaciones
Identification of foot deformities in diabetes mellitus patients, a strategy to prevent amputation
MSc. Dr. Abel Estévez Perera,I Dra. Yudit García García,II Dr. Manuel Emiliano Licea Puig,III MSc. Dr. Andrés Alfonso Fundora,I Dr. Héctor Álvarez DelgadoII
IPoliclínico Docente Universitario Cerro. La Habana, Cuba.
IIInstituto Nacional de Angiología y Cirugía Vascular. La Habana, Cuba.
IIIInstituto Nacional de Endocrinología (INEN). La Habana, Cuba.
RESUMEN
Introducción: la identificación temprana de los factores de riesgo asociados con la aparición de úlceras en personas con diabetes mellitus, es crucial para evitar las futuras amputaciones. Con este trabajo se propone abordar el impacto de las deformidades podálicas en personas con diabetes mellitus, con un enfoque rehabilitador.
Desarrollo: entre los principales factores de riesgo de pie diabético, se señalan la polineuropatía periférica y la enfermedad arterial periférica. Las deformidades podálicas son más frecuentes en la población diabética, y se asocian a un riesgo aumentado de ulceración y amputación, si no son identificadas y tratadas correctamente en estadios tempranos. En estas personas se produce una transferencia de descarga a zonas anómalas con presiones plantares elevadas, lo que, unido al adelgazamiento de la almohadilla grasa plantar, provoca formación de hiperqueratosidad y la base de una futura úlcera. Los Servicios de Rehabilitación Integral en la comunidad constituyen un escenario importante en la identificación y tratamiento de estas deformidades, y así previenen el desarrollo de las temidas úlceras por pie diabético. Los beneficios que pueden obtenerse desde la rehabilitación son poco conocidos; sin embargo, ofrecen una alternativa integral con intervenciones preventivas y terapéuticas.
Conclusiones: las deformidades podálicas constituyen un factor de riesgo de úlceras y amputación en personas con diabetes mellitus. La rehabilitación integral de estas deformidades podálicas puede reducir significativamente la incidencia de úlceras y amputaciones de los miembros inferiores.
Palabras clave: deformidades del pie, pie diabético, hallux valgus, hallux rigidus, dedo en martillo, dedo en garra, dedo en mazo, pie cavus, pie plano, pie equino, rehabilitación, diabetes mellitus.
ABSTRACT
Introduction: early detection of risk factors associated to the occurrence of ulcers in diabetes mellitus patients is essential to prevent future amputations. This paper was aimed at presenting the impact of foot deformities in diabetes mellitus patients with rehabilitating approach.
Development: among the main risk factors for diabetic foot are peripheral polyneuropathy and peripheral arterial disease. Foot deformities are more frequent in the diabetic population and associated to higher risk of ulceration and amputation if they are not detected and adequately treated at earlier phases. There is a transfer of discharge to anomalous areas with high plantar pressures in these persons, which, together with thinning of the foot fat pad, lead to the formation of hyperkeratosity and basis for future ulcer. Comprehensive rehabilitation services at the community are an important setting for the detection and treatment of these deformities and for the prevention of the development of these dangerous ulcers due to diabetic foot. The advantages of the rehabilitation are barely known; however, they offer an integrated alternative with preventive and alternative interventions.
Conclusions: foot deformities are risk factors for ulcers and amputation in diabetes mellitus patients. Integrated rehabilitation of these foot deformities may significantly reduce the incidence of ulcers in and amputation of the lower limbs.
Keywords: foot deformities, diabetic foot, hallus valgus, hallus rigidus, hammer toe, claw toe, maze foot, cavus foot, flat foot, ankle equines foot, rehabilitation, diabetes mellitus.
INTRODUCCIÓN
La diabetes mellitus (DM) es considerada una enfermedad sistémica que afecta a múltiples órganos, entre ellos, se destacan los problemas del pie. Esta es una de las complicaciones que más ingresos hospitalarios y costos genera en términos económicos y de calidad de vida.1 Por tanto, es muy importante la identificación temprana de los factores de riesgo asociados con la aparición del pie diabético, ya que una vez iniciado el proceso, el riesgo de amputación, reamputación y mortalidad en los próximos años, se incrementa progresivamente de forma significativa.2 Se han identificado como principales factores de riesgo en la aparición de las úlceras diabéticas, la presencia de polineuropatía periférica y la enfermedad arterial periférica. Otras condiciones, como las alteraciones en la biomecánica del pie, la limitación de la movilidad articular y las deformidades podálicas, también se han asociado a un riesgo aumentado de ulceración y amputación en personas con DM.3
Para la población general, la mayoría de las deformidades podálicas carecen de gran trascendencia y desean su corrección solo con fines estéticos, sin embargo, en las personas con DM estas podrían desencadenar complicaciones severas, si no son identificadas y tratadas correctamente en estadios tempranos.3 Aunque por lo general estas personas no suelen acudir a consulta por las deformidades de sus pies, con frecuencia el motivo de la visita médica se relaciona con la repercusión a distancia que estas pueden provocar.4 Los Servicios de Rehabilitación Integral en la comunidad constituyen un escenario importante en la identificación y tratamiento de estas deformidades, con el objetivo de prevenir el desarrollo de úlceras por pie diabético. Los nuevos conceptos del pie diabético lo enfocan desde el pie de riesgo, cuando aún es posible la prevención y no esperar a la aparición de la primera úlcera.
El aporte que es posible desde la rehabilitación en estos pacientes es poco conocido, sin embargo, ofrece una alternativa integral con intervenciones preventivas y terapéuticas. Teniendo en cuenta que las deformidades podálicas se han propuesto como un factor de riesgo de amputaciones en las personas con DM, nos proponemos en este trabajo tratar el impacto de las deformidades podálicas en personas con DM, con un enfoque rehabilitador.
DESARROLLO
POLINEUROPATÍA DIABÉTICA, DEFORMIDADES PODÁLICAS Y ULCERACIÓN
Es bien conocido que las deformidades podálicas son frecuentes en la población general,4,5 sin embargo, múltiples publicaciones han demostrado una prevalencia mayor en las personas con DM.6-8 Un estudio que examinó 400 sujetos con DM encontró pie cavus en el 19,5 % de los casos, y los dedos en martillo y en garra se presentaron en el 46,7 %.3 Otro estudio reportó en personas con DM el pie cavus en el 14 % y las deformidades de los dedos en el 36 %, con asociación significativa a la DM.8 Mugambi-Nturibi y otros9 examinaron a sujetos con DM, con el objetivo de identificar la presencia de factores de riesgo para ulceración, y hallaron deformidades podálicas en el 46 % de ellos. En una investigación realizada en Irak en una población con DM, los investigadores confirmaron la presencia de pie cavus en el 5,4 %, dedos en martillo y en garra en el 10,9 % y 3,8 % respectivamente.10 Otros reportes muestran datos similares,6,7,11-14 mientras que otros estudios señalan que el pie equino podría ser más frecuente en personas con DM que lo reportado previamente, y estar asociado a un mayor riesgo de ulceración.15
Las deformidades podálicas pueden anteceder a la aparición de la neuropatía diabética, o aparecer y progresar de flexibles a rígidas como consecuencia de esta última, con un incremento del riesgo de ulceración. Se plantea que las personas con neuropatía diabética, pero sin deformidades podálicas o antecedentes de úlcera, tienen un riesgo 1,7 veces mayor de ulceración, cuando se comparan con aquellos sin afectación neuropática.16 Sin embargo, los afectados con neuropatía y limitación de la movilidad articular, tienen un riesgo 12,1 veces mayor, mientras que en los sujetos con DM con antecedentes de ulceración o amputación, el riesgo de una nueva ulceración es de 36,4.16,17
Una vez que aparece la deformidad podálica, la evolución hacia la ulceración ha sido bien documentada;3,18 sin embargo, la relación entre la DM y la aparición de la deformidad, mantiene ciertos aspectos desconocidos. La hiperglucemia crónica provoca glucosilación de las proteínas en las articulaciones y tejidos blandos, con engrosamiento y rigidez de las estructuras capsulares y de los ligamentos, lo cual favorece la aparición de estas deformidades. Múltiples teorías intentan explicar por qué se desarrollan con más frecuencia las deformidades en los dedos de personas con DM. La causa más ampliamente aceptada es la debilidad y la atrofia de la musculatura intrínseca del pie causada por la neuropatía motora.19 Cuando los músculos intrínsecos están atróficos y son dominados por los extrínsecos, se pierde la acción estabilizadora, y aparecen las deformidades de los dedos, aunque son pocos los estudios experimentales que lo demuestren.20,21
En contraposición a lo anteriormente señalado, Bus y otros22 evidenciaron que la atrofia de la musculatura intrínseca no necesariamente implicaba deformidades en los dedos del pie diabético neuropático. Resultados similares reportó Andersen.23 Los hallazgos de Lázaro-Martínez24 demuestran que las personas con neuropatía periférica no tienen mayor riesgo de presentar deformidades podálicas. A partir de estos resultados, se puede inferir que la atrofia de la musculatura intrínseca contribuye a la aparición de estas deformidades, pero no de una forma exclusiva como se creía, y sugiere una naturaleza más compleja, con otros factores anatómicos y funcionales predisponentes. Si bien la neuropatía motora produce consecuencias en la estabilidad postural, no necesariamente parece estar implicada, de forma causal, en la aparición de las deformidades del pie.25,26
Por su parte, la neuropatía sensitiva con ausencia de la sensibilidad protectora del pie, provoca que las condiciones de estrés y los microtraumas repetitivos no sean percibidos normalmente, y se forman callosidades como una respuesta fisiológica. A su vez, el callo funciona como un cuerpo extraño superficial, e incrementa aún más la presión, y así resulta la base de una futura úlcera precedida con frecuencia por una hemorragia hipodérmica, o como resultado de factores extrínsecos. La ruta crítica usualmente observada en personas con DM, es un pie con neuropatía, deformidad, hiperqueratosis, trauma y ulceración.27,28
DEFORMIDADES PODÁLICAS
Las diferentes deformidades podálicas pueden presentarse de forma aislada o combinada, y afectar parcialmente a uno o varios dedos, o, de forma global, a todo el pie. En el cuadro 1 se hace referencia a las deformidades podálicas adquiridas más frecuentemente, que afectan a la población con DM, y cuya intervención en el pie de riesgo puede evitar la aparición de una úlcera.
Hallux valgus
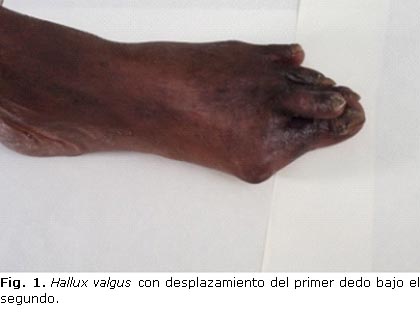
El hallux valgus se reconoce como una deformidad de la región medial del antepié, con desviación en varo del primer metatarsiano, y en valgo y rotación externa del primer dedo, además, luxación de los sesamoideos, y aparición de una prominencia ósea en la cara medial de la articulación metatarsofalángica (figura 1).29,30 Su etiología es multifactorial, tiene predisposición hereditaria para su aparición, y es más frecuente en mujeres mayores de 50 años. Entre otros factores predisponentes se señalan:31,32
- Mecánicos (zapatos con tacón y punta estrecha)
- Artropatías inflamatorias
- Traumatismos
- Afecciones neurológicas
- Anomalías anatómicas
- Hipermovilidad articular
- Combinaciones entre ellas. Por ejemplo, la presencia de un primer dedo largo tipo egipcio con un calzado inadecuado.
Su frecuencia varía entre 38-70 % en los diferentes estudios, según los criterios de selección empleados.33,34 En personas con DM, Ledoux y Shofer3 reportaron el hallux valgus en el 23,9 %, mientras que Mansour10 solo lo halló en el 16 %. La edad incrementa su prevalencia, pues en una muestra de mujeres entre 50 y 70 años, la frecuencia aumentó al 38 %,34,35 y en adultos mayores de 75 años, se observó el hallux valgus hasta en el 70 % de los pacientes.5,36 Al inicio el hallux valgus no genera síntomas ni interfiere en la actividad diaria y el motivo de consulta puede ser estético en personas jóvenes. Posteriormente, aparecen molestias por el calzado y dolor provocado por la insuficiencia del primer radio y sobrecarga de los centrales con subluxaciones, bursitis y helomas plantares, y, por supuesto, metatarsalgia. A la deformidad típica de la afección se pueden asociar dedos en garra o en martillo, sobre todo, del segundo artejo. Se ha reportado un significativo impacto negativo en la calidad de vida de los pacientes cuando progresa la enfermedad,37 así como un incremento del riesgo de caídas, en particular, en adultos mayores.29,33,38 En personas con DM y neuropatía periférica, también suele ser asintomático, pero a diferencia de los que no tienen neuropatía, no suelen percibir las zonas de fricción, rozaduras y microtraumas, que serán el asiento posteriormente de una úlcera.
Todo lo anterior justifica que a las personas con DM se les debe examinar sus pies, según lo establecido en todas las Guías de Práctica Clínica en Diabetes, y no se debe esperar a que el paciente acuda a consulta por la sintomatología secundaria a la deformidad.39 Además de lo establecido en el examen físico de los miembros inferiores, se precisará la severidad de la deformidad, el alineamiento de la extremidad, la movilidad y el arco longitudinal del pie en descarga, así como, el rango de movilidad metatarsofalángica, el grado de pronación, la inestabilidad entre la primera cuña y el primer metatarsiano, así como la valoración neuromuscular. Un examen integral requiere que se evalúe el calzado que usa el paciente.
Deformidades de los dedos
1. Dedos en martillo
La deformidad en martillo se caracteriza por hiperextensión de la articulación metatarsofalángica con hiperflexión de la interfalángica proximal e hiperextensión de la interfalángica distal. Es una de las lesiones más frecuentes que ocurren en los extremos de los dedos. Un estudio realizado en Tanzania para identificar factores de riesgo de pie diabético halló que el 2 % de estas personas tenían dedos en martillo.40,41 Generalmente se asocia con actividades que provocan flexión forzada de la articulación interfalángica distal. Una de las causas más frecuentes es el uso de calzado muy estrecho y ajustado, que comprime el pie y obliga a la flexión de uno o más dedos. Según algunos reportes, el 46 % de los sujetos con DM usan calzado inadecuado.40,41
La deformidad resultante puede provocar molestias y zonas de fricción con el calzado. Las zonas de hiperpresión, ya sea con el suelo o con los otros dedos, pueden producir hiperqueratosis, helomas, dolor e infectarse secundariamente. Inicialmente la deformidad es totalmente reducible al hacer presión bajo la cabeza del metatarsiano, pero con el tiempo progresan hasta hacerse rígida con una luxación de la articulación metatarsofalángica.41,42
Múltiples estudios han examinado las presiones plantares en sujetos con DM con deformidades de los dedos en comparación con la población general. Los resultados evidencian un aumento de la presión en el antepié y en el retropié.28,43 En estas personas se produce una transferencia de descarga de la región proximal a la distal del antepié, con presiones plantares anormalmente elevadas en las cabezas metatarsiales, y adelgazamiento de la almohadilla grasa plantar, lo cual disminuye su capacidad de reducir las presiones en esas zonas, y es, probablemente, lo que aumente el riesgo de ulceración. Por tanto, esta deformidad constituye un factor de riesgo de úlcera de pie diabético.26,43-47
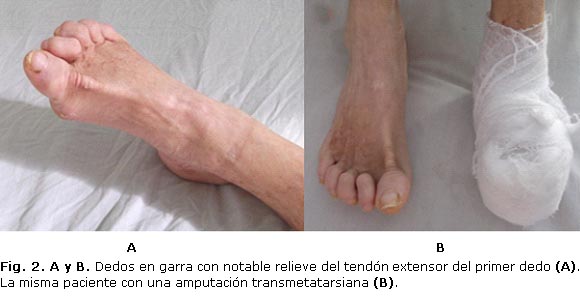
2. Dedos en garra
El dedo en garra es otra deformidad muy frecuente de los dedos. Se caracteriza por una hiperextensión de la articulación metatarsofalángica con flexión de interfalángica proximal e interfalángica distal, con tendencia a la rigidez temprana41 (figura 2). Aunque puede presentarse de forma congénita, o asociado a otras afecciones, las más frecuentes son adquiridas, y se observa en mujeres a partir de la cuarta década de la vida. El calzado corto que obliga a flexionar los dedos, o el tacón alto con punta estrecha, favorecen la garra de los dedos por conflicto de espacio. En su evolución aparece retracción de los tendones extensores, que se traduce en hiperextensión de la primera falange, que progresa con el tiempo a una retracción de los tendones flexores, con lo que la articulación se hace rígida, se deforma y anquilosa. Comúnmente los extensores se marcan debajo de la piel en el dorso del pie. De manera similar al dedo en martillo, el roce del calzado ocasiona callosidad en el dorso de la articulación, transferencia de descarga con elevada presión plantar hacia zona distal del antepié, donde pueden aparecer úlceras.42,43,46
3. Dedo en mazo
También denominado dedo en cuello de cisne o en garra distal. En el dedo en mazo la articulación interfalángica proximal puede ser normal o estar en hiperextensión, mientras que la interfalángica distal está en hiperflexión.41 Existe un aumento del apoyo de la parte anterior del pulpejo del dedo, con formación de callosidad dolorosa y ensanchamiento del pulpejo. Es frecuente en personas con pies que tienen los dedos centrales muy largos. La evolución de flexible a rígida es similar a las otras deformidades de los dedos ya descritas.41
Pie plano
Deformidad en la que se produce disminución del arco longitudinal interno, con pérdida de la bóveda plantar. Se acompaña de alteraciones en las estructuras óseas, los ligamentos y músculos, asociado con frecuencia a desviación del talón en valgo.48,49
El pie plano adquirido tiene varias etiologías. Puede ser secundario a distintas afecciones como la hiperlaxitud articular, los reumatismos inflamatorios crónicos, la artropatía neuropática o los traumatismos, con fracturas en la vecindad de la faceta articular postero-externa del calcáneo. También, se incluyen la disfunción del tendón del tibial posterior, el espasmo del tendón de Aquiles y los trastornos neuromusculares progresivos, entre otras.48,49 El pie plano flexible o móvil muestra el hundimiento del arco plantar solo en la posición de bipedestación, pero sin tratamiento puede aparecer un espasmo de la musculatura perineal, que conducirá gradualmente a un pie plano rígido y espástico por contractura de este grupo muscular.48,49 El inicio es insidioso, y los síntomas más frecuentes incluyen fatiga, dolores de los pies durante las estancias prolongadas y las largas caminatas, con repercusión a la pierna. El dolor suele mejorar con el reposo. Puede aparecer tumefacción localizada en la región medial del tobillo. La deformidad modifica los puntos de apoyo, lo que contribuye a la aparición de callosidades y posibles ulceraciones.48,49
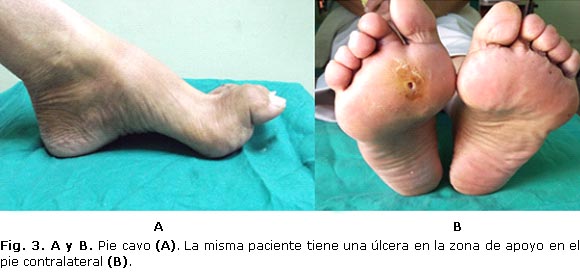
Pie cavo
El pie cavo se caracteriza por un arco longitudinal medio excesivamente alto, que puede estar asociado con una desviación en varo del calcáneo y retracción de los dedos. El retro y antepié están más próximos y está disminuido el borde de apoyo externo48 (figura 3). La prevalencia del pie cavo es aproximadamente del 10 %.50 Su desarrollo se asocia con la debilidad muscular, el desequilibrio neuromuscular, la secuela del pie equino varo congénito y por acortamiento del tendón de Aquiles, entre otras causas.51
Las manifestaciones clínicas están condicionadas por el hiperapoyo de las cabezas de los metatarsianos y los dedos que producen callosidades en esas zonas. Es frecuente el dolor crónico en el antepié o el talón en forma de metatarsalgia o fascitis plantar. La dificultad para el calzado y una marcha inestable provocan una discapacidad significativa.48
Pie equino
La asociación entre el pie equino y la tendinitis del Aquiles, metatarsalgia y fascitis plantar, es bien conocida, pero su relación con el riesgo de ulceración en personas con DM no se había documentado hasta hace poco tiempo. Un estudio realizado en un población con DM halló que el 10,3 % tenía un pie equino, el cual se relacionó con el tiempo de duración de la DM. Además, estas personas tenían un incremento de la presiones plantares, al compararlos con los que no tenían la deformidad.52,53
El interés creciente por la relación del pie equino en personas con DM, se debe al riesgo potencial de esta deformidad de generar complicaciones.53 Aquellos con neuroartropatía de Charcot desarrollan pie equino como un proceso secundario a su enfermedad. Para esclarecer esta relación, Frykberg y otros54 diseñaron un estudio en una muestra constituida por sujetos con y sin DM, y hallaron asociación significativa de pie equino en el grupo con DM. Además, se pudo evidenciar asociación con el riesgo de ulceración, aunque la relación causal no pudo demostrarse.
TRATAMIENTO
Medidas generales y preventivas
Estas deformidades tienen un carácter discapacitante cuando progresan hacia la rigidez permanente, por lo que la detección temprana y la indicación terapéutica adecuada evitarán que se conviertan en la base de una futura úlcera en el pie de un diabético. Las estrategias terapéuticas pueden ser conservadoras o quirúrgicas, y dependerán de múltiples factores, como son: la edad, la sintomatología y la fase evolutiva en la que se encuentre la deformidad. Todos los pacientes deben recibir inicialmente medidas conservadoras, y valorar posteriormente la indicación de procedimientos quirúrgicos preventivos. Las estrategias conservadoras son las más usadas; sin embargo, la evidencia actual sobre la efectividad del tratamiento conservador en las deformidades podálicas es limitada. La mayoría de los estudios solo informan buenos resultados con la cirugía.31,55-57
Es importante inspeccionar el tipo de calzado que usa la persona con DM, y se le orientarán zapatos adecuados de puntera ancha, de dorso alto, con hebilla o cordones que no compriman el pie, y un talón menor de 3 cm de alto.
Tratamiento rehabilitador
El tratamiento rehabilitador dependerá de las características clínicas del paciente y el estadio evolutivo del proceso. Los objetivos fundamentales están dirigidos a:58
- Aliviar el dolor
- Reducir la inflamación
- Prevenir la aparición de rigidez y contracturas
- Mantener los rangos de movimiento articulares
- Prevenir la atrofia muscular
- Mantener la fuerza muscular
- Corrección adecuada de la postura
- Mejorar la estabilidad de la articulación
- Hacer más eficaz y segura la marcha
Uso de ortesis
Los principales pilares del tratamiento conservador incluyen estrategias para reducir y redistribuir la carga de presión plantar, mediante el uso de ortesis y calzado almohadillado especializado. Entre las opciones ortésicas están las plantillas y las ortesis digitales, que son aditamentos que se colocan dentro del calzado, y tienen como objetivo redistribuir las presiones y restablecer el apoyo horizontal sobre el suelo. Disminuyen la presión vertical y de cizalladura sobre las zonas del pie sometidas a una excesiva carga. Las digitales son confeccionadas de silicona, y pueden tener diversas formas en función de la deformidad que se va a tratar y el grado de reductibilidad.59,60 Entre los materiales disponibles en nuestro país están el cartón conglomerado para la plantilla base, y para la cobertura superior el vinil o piel artificial. También se utilizan el poliform para las elevaciones, cuñas compensadoras y descargas plantares. La espuma con revés de tela es empleada para las plantillas con descargas plantares leves.
En aquellos con hallux valgus deben estar provistas de arco interno, apoyo retrocapital y ubicadas correctamente. Las ortesis de silicona entre los dedos, o por encima de ellos, ayudan a redistribuir el peso, evitar las zonas con aumento de presión, y de esta forma recuperar en forma pasiva una mejor arquitectura del pie. Las deformidades rígidas generan una contractura que no puede ser fácilmente reducible manualmente. Cuando ya existe pérdida de la sensibilidad protectora, se usarán plantillas moldeadas a la medida, a modo de respetar su estructura rígida y permitir la descarga de presiones.31,61
En las deformidades de los dedos, los soportes plantares con apoyo retrocapital reducen la hiperpresión de la articulación metatarsofalángica y ofrecen buenos resultados. La descarga subfalángica, que ocupa el espacio subdigital, está indicada cuando hay dedos en garra reductibles. Cuando la alteración es irreductible y aparecen hiperqueratosis o helomas en el dorso de los dedos, la ortesis más indicada es la anilla, que, además de actuar en el espacio subfalángico, protege el dorso de los dedos del roce del calzado. Un buen diseño asegura que se modifiquen y compensen las alteraciones digitales con el fin de aliviar las molestias que ocasiona el roce del zapato. En las deformidades flexibles, se situará el dedo en su posición correcta, para recuperar la funcionalidad.62
En el pie plano el tratamiento con plantillas ofrece ventajas en las fases iniciales para mantener la estática normal del arco plantar, y en las fases avanzadas para compensar las deformidades y facilitar el apoyo del pie deformado; en ocasiones, se precisará, incluso, de un calzado hecho a la medida. La técnica de corrección es adaptar el suelo al pie del paciente para eliminar la necesidad de que el pie realice movimientos anormales para llegar a él, sustituir con eficacia la huella plantar y proporcionar un ángulo de estabilidad y alineación correcto.48,49
En el pie cavo el uso de calzado ortopédico con las correcciones adecuadas, y el uso de una plantilla provista de un arco interno que no sea rígido y una almohadilla metatarsiana para descargar las cabezas, son útiles. En el pie cavo dinámico se intentará la reeducación de la marcha, con el paciente descalzo, y que camine sobre el suelo para que el pie realice el apoyo inicial con el talón. Las ortesis de soporte retrocapital consiguen redistribuir las cargas en la planta del pie. De manera general, las ortesis hechas a medida para la forma del pie de una persona, son más beneficiosas para el pie cavo doloroso.51
Fase inflamatoria aguda
Durante el periodo inflamatorio agudo se indicará tratamiento farmacológico y reposo físico. Se evitará el uso excesivo de la articulación (es útil la férula nocturna para mantener la articulación tibiotarsiana en posición neutra y vendajes para el dedo en martillo y el hallux valgus).58,63
La crioterapia puede ser una opción, aplicada de 15 a 20 minutos cada 2 horas sobre las articulaciones inflamadas y dolorosas en esta fase aguda. Constituye un método de defensa al daño hístico agudo. Además, entre los medios físicos, las corrientes analgésicas de baja, media y alta frecuencia mejoran la sintomatología. La dosis recomendada estará en rangos superiores a los 100 Hz de frecuencias de estimulación. Otra variante es la aplicación de la electroterapia a través de la iontoforesis, mediante el cual se introducen en el organismo medicamentos (iones y moléculas ionizadas) por vía transcutánea, y con la ayuda de la corriente galvánica u otras corrientes derivadas de esta. La laserterapia en aplicación puntual, o en forma de ducha dependiendo de la localización y extensión de la zona a tratar, es otra alternativa. Las dosis recomendadas serán entre 3 a 10 J/cm2.58
Con respecto a la magnetoterapia, se prefiere el empleo del campo electromagnético local, a través del método transregional. La intensidad a utilizar en esta etapa será de 50 G, y la frecuencia sobre los 50 Hz con una duración entre 20 y 30 minutos, con efectos beneficiosos como antiinflamatorio y analgésico, al actuar en la microcirculación, el colágeno y la actividad muscular, entre otros.64
El ultrasonido terapéutico, como forma de termoterapia profunda, tiene una influencia terapéutica derivada de su efecto térmico y mecánico. La dosis antiinflamatoria recomendada será entre 0,4 a 0,6 W/cm2, y entre 10 y 15 minutos. Su aplicación en forma de sonoforesis o fonoforesis, introduciendo analgésicos o esteroides, también puede ser de gran utilidad.58
Fase de recuperación funcional y articular
En la fase subaguda y crónica de recuperación funcional y articular, la regresión del proceso inflamatorio agudo permite tratar la recuperación de la movilidad articular y la capacidad funcional. Con una adecuada valoración clínica y funcional, que nos permita evaluar el grado de deterioro articular y su repercusión. La elección de las técnicas depende de la gravedad de las deformaciones. Se podrá aumentar progresivamente la frecuencia de los ejercicios indicados, siempre que no genere dolor, con incremento gradual y progresivo de las resistencias.
La cinesiterapia estará dirigida al alivio de los síntomas del pie y la repercusión a distancia en toda la extremidad, con reeducación postural y de la marcha. Además, es importante para fortalecer la musculatura y mantener la movilidad de las articulaciones y elasticidad de los tejidos periarticulares. Los ejercicios se realizarán sin carga, y luego con incremento gradual de esta.58
Se realizarán movilizaciones activas asistidas y resistidas. En caso de deformidades graves, estas movilizaciones pueden ser difíciles, por lo que, como alternativa, se orientarán sesiones de marcha con los pies descalzos (que fuerza a un trabajo activo de la musculatura intrínseca), siempre en un área bien inspeccionada, para evitar heridas en un paciente que puede tener asociado pérdida de la sensibilidad protectora del pie, alteración muy frecuente por la propia neuropatía.55,61,63
En el pie plano la indicación de los ejercicios y manipulaciones debe ser precoz. Para los músculos se practicarán ejercicios, relajando y estirando la musculatura hipertónica y fortaleciendo la hipotónica. Se realizará entrenamiento para lograr la reeducación del equilibrio en los ejes de la pierna. Se debe intentar detener el recorrido interno mediante la contracción de la cadena antero-externa que ofrece una resistencia. Una manera de disminuir esta tendencia a la rotación interna es potenciar los rotadores externos de cadera.58 Se recomienda adoptar una posición adecuada al realizar un ejercicio, y partir siempre de la posición inicial en cada ejercicio. Se puede ayudar de un espejo para comprobar que lo hace correctamente. Todos los ejercicios deben realizarse suavemente y de forma progresiva. Los de estiramiento manual de la fascia plantar, producen un estiramiento de los músculos intrínsecos del pie, de las articulaciones metatarsofalángicas en extensión y del tríceps sural.58 Se podrán realizar movimientos de flexión y extensión de todos los dedos del pie, manteniendo toda la planta bien apoyada, volver a la posición neutra, y repetir. Se orientará intentar coger con los dedos algún objeto pequeño (pelota de goma, lápices), o arrugar una toalla o sábana.
Cirugía
Si se elige la cirugía es necesario el tratamiento rehabilitador preoperatorio, en el que el fortalecimiento muscular es uno de los objetivos primordiales, y debe iniciarse desde antes de la intervención; la movilidad, aunque sea mínima, debe utilizarse al máximo. Se hará énfasis en reducir el máximo de actitudes viciosas, y preparar al paciente para el posoperatorio inmediato. La rehabilitación posoperatoria estará en dependencia del tipo de intervención realizada, y sus objetivos estarán encaminados a recuperar la movilidad articular y prevenir la rigidez. Se utilizarán tracciones articulares específicas, ortesis, medios físicos terapéuticos, o cinesiterapia.58
En la población general la indicación quirúrgica de las deformidades podálicas se reserva para aquellos con sintomatología no corregible con las estrategias conservadoras. Siempre se individualizará cada caso, atendiendo a la edad, la presencia de dolor, la deformidad, la dificultad para la marcha, la ocupación y sus expectativas. Aunque no hay consenso al respecto, en personas con DM es imprescindible tener en cuenta la potencialidad que tienen estas deformidades de generar zonas de riesgo para una úlcera. En este sentido, una cuidadosa valoración entre el equipo de atención diabetológica (diabetólogo-podólogo-ortopédico-rehabilitador) definirá la indicación de la cirugía preventiva.65
Las diversas técnicas quirúrgicas tienen como finalidad eliminar la excesiva presión, los puntos de fricción y estabilizar los dedos. Las más modernas son sencillas y logran buenos resultados. Es importante comentar el tipo de cirugía en dependencia del riesgo de ulceración que puede estar asociado a la deformidad según la clasificación de Amnstrong.66 En aquellos sujetos con DM con deformidades de los dedos y dolor asociado, pero sin neuropatía; o sea, con menor riesgo de ulceración, se realiza el proceder de tipo electivo. Los afectados con deformidades y neuropatía tienen un riesgo mayor, por lo que el proceder es de tipo profiláctico. Sin embargo, es posible que acudan cuando ya tienen una lesión ulcerosa en la región de mayor apoyo por la deformidad, y en estos casos se requiere de una cirugía curativa que favorezca corregir la deformidad, así como favorecer la cicatrización de esta, cuando el tratamiento conservador de descarga no fue efectivo. Por último, esta úlcera es una puerta de entrada a gérmenes, y, de no ser tratada adecuadamente, puede requerir una cirugía de emergencia para detener la progresión de la infección. En los sujetos con DM una cirugía correctora es la mejor opción antes de que la deformidad se haga rígida o aparezca la ulceración. Por ejemplo, en el hallux valgus los resultados son buenos en el 80-90 %, si la indicación es correcta. Se considera el tratamiento por excelencia, a pesar de la tendencia recidivante. El cirujano ortopédico decidirá la técnica más adecuada, según cada caso en particular.55,56,65
En resumen, las deformidades podálicas son muy frecuentes en las personas con DM, su identificación temprana y tratamiento adecuado es crucial para evitar la formación de una úlcera y futuras amputaciones. Se incentiva a los especialistas en Ortopedia a promover las cirugías correctivas en la población diabética con deformidades podálicas. El equipo de atención diabetológica en la comunidad (diabetólogo-podólogo-ortopédico-rehabilitador) tiene un papel protagónico en este sentido.
REFERENCIAS BIBLIOGRÁFICAS
1. Prompers L, Huijberts M, Schaper N, Apelqvist J, Bakker K, Edmonds M, et al. Resource utilization and costs associated with the treatment of diabetic foot ulcers. Prospective data from the Eurodiale Study. Diabetologia. 2008;51:1826-34.
2. Izumi Y, Satterfield K, Lee S, Harkless LB. Risk of reamputation in diabetic patients stratified by limb and level of amputation: a 10-year observation. Diabetes Care. 2006;29:566-70.
3. Ledoux WR, Shofer JB, Smith DG, Sullivan K, Hayes SG, Assal M, et al. Relationship between foot type, foot deformity, and ulcer occurrence in the high-risk diabetic foot. Rehabil Res Dev. 2005;42:665-72.
4. Mølgaard C, Lundbye-Christensen S, Simonsen O. High prevalence of foot problems in the Danish population: a survey of causes and associations. Foot (Edinb). 2010;20:7-11.
5. Nix S, Smith M, Vicenzino B. Prevalence of hallux valgus in the general population: a systematic review and meta-analysis. J Foot Ankle Res. 2010;3:21-5.
6. Formosa C, Gatt A, Chockalingam N. Diabetic foot complications in Malta: prevalence of risk factors. Foot (Edinb). 2012;22:294-7.
7. Smith DG, Barnes BC, Sands AK, Boyko EJ, Ahroni JH. Prevalence of radiographic foot abnormalities in patients with diabetes. Foot Ankle Int. 1997;18:342-6.
8. Mansour AA, Dahyak SG. Are foot abnormalities more common in adults with diabetes? A cross sectional study in Basrah, Iraq. Perm J. 2008;12:25-30.
9. Mugambi-Nturibi E, Otieno CF, Kwasa TO, Oyoo GO, Acharya K. Stratification of persons with diabetes into risk categories for foot ulceration. East Afr Med J. 2009;86:233-9.
10. Mansour AA, Imran HJ. Foot abnormalities in diabetics: prevalence and predictors in Basrah. Pak J Med Sci. 2006;22:229-33.
11. Lauterbach S, Kostev K, Becker R. Characteristics of diabetic patients visiting a podiatry practice in Germany. J Wound Care. 2010;19:140-4.
12. Moura-Neto A, Zantut-Wittmann DE, Fernandes TD, Nery M, Parisi MC. Risk factors for ulceration and amputation in diabetic foot: study in a cohort of 496 patients. Endocrine [serie en Internet]. 2012 [citado 7 de enero de 2013];3. Disponible en: http://link.springer.com/article/10.1007%2Fs12020-012-9829-2
13. Alavi A, Sanjari M, Haghdoost A, Sibbald RG. Common foot examination features of 247 Iranian patients with diabetes. Int Wound J. 2009;6:117-22.
14. Holewski J, Moss KM, Stess RM, Graf PM, Grunfeld C. Prevalence of foot pathology and lower extremity complications in a diabetic outpatient clinic. J Rehabil Res Dev. 1989;26:35-44.
15. Frykberg RG, Bowen J, Hall J, Tallis A, Tierney E, Freeman D. Prevalence of equinus in diabetic versus nondiabetic patients. J Am Podiatr Med Assoc. 2012;102:84-8.
16. Lavery LA, Armstrong DG, Vela SA, Quebedeaux TL, Fleischli JG. Practical criteria for screening patients at high risk for diabetic foot ulceration. Arch Intern Med. 1998;158:158-62.
17. Mayfield JA, Reiber GE, Maynard C, Czerniecki JM, Caps MT, Sangeorzan BJ. Survival following lower-limb amputation in a veteran population. J Rehabil Res Dev. 2001;38:341-5.
18. Van Schif AHM, Vermigli C, Carrington AL, Boulton A. Muscle weakness and deformities in diabetes. Relationship to neuropathy and foot ulceration in Caucasian diabetic men. Diabetes Care. 2004;27:1668-73.
19. Greenman RL, Khaodhiar L, Lima C, Dinh T, Giurini JM, Veves A. Foot Small Muscle Atrophy Is Present Before the Detection of Clinical Neuropathy. Diabetes Care. 2005;28:1425-30.
20. Brownlee M. Glycation products and the pathogenesis of diabetic complications. Diabetes Care. 1992;15:1835-43.
21. Bus SA, Yang QX, Wang JH, Smith MB, Wunderlich R, Cavanagh PR. Intrinsic muscle atrophy and toe deformity in the diabetic neuropathic foot. A magnetic resonance imaging study. Diabetes Care. 2002;25:1444-50.
22. Bus SA, Maas M, Michels RPJ, Robert PJ, Levi M. Role of intrinsic muscle atrophy in the etiology of claw toe deformity in diabetic neuropathy may not be as straightforward as widely believed. Diabetes Care. 2009;32:1063-7.
23. Andersen H, Gjerstad M, Jakobsen J. Atrophy of foot muscles: a measure of diabetic neuropathy. Diabetes Care. 2004;2:2382-5.
24. Lázaro-Martínez JL, Aragón-Sánchez FJ, Beneit-Montesinos JV, González-Jurado MA, García Morales E, Martínez Hernández D. Foot biomechanics in patients with diabetes mellitus: doubts regarding the relationship between neuropathy, foot motion, and deformities. J Am Podiatr Med Assoc. 2011;101:208-14.
25. Sanz-Corbalán I, Lázaro-Martínez JL, García-Morales E, Aragón-Sánchez J, Carabantes-Alarcón D, García-Álvarez Y. Relationship of limited joint mobility and foot deformities with neurological examination in patients with diabetes. Exp Clin Endocrinol Diabetes. 2013;121:239-43.
26. Bus SA, Maas M, Cavanagh PR. Plantar fat-pad displacement in neuropathic diabetic patients with toe deformity: a magnetic resonance imaging study. Diabetes Care. 2004;27:2376-81.
27. Murray HJ, Young MJ, Hollis S, Boulton AJ. The association between callus formation, high pressures and neuropathy in diabetic foot ulceration. Diabet Med. 1996;13:979-82.
28. Caselli A, Pham H, Giurini J, Armstrong D, Veves A. The forefoot-to-rearfoot plantar pressure ratio is increased in severe diabetic neuropathy and can predict foot ulceration. Diabetes Care. 2002;25:1066-71.
29. Schuh A, Hönle W. Pathogenesis of hallux valgus. MMW Fortschr Med. 2006;148:31-2.
30. Glasoe WM, Nuckley DJ, Ludewig PM. Hallux valgus and the first metatarsal arch segment: a theoretical biomechanical perspective. Phys Ther. 2010;90:110-20.
31. Easley ME, Trnka HJ. Current concepts review: hallux valgus part I: pathomechanics, clinical assessment, and no operative management. Foot Ankle Int. 2007;28:654-9.
32. Tejera AJ, Quiñones MC, Delgado EM, Arias Y. Factores de riesgo asociados al hallux valgus. MEDICIEGO [serie en Internet]. 2011 [citado 7 de enero de 2013];17(Supl. 2). Disponible en: http://bvs.sld.cu/revistas/mciego/vol17_supl2_2011/articulos/t-7.html
33. Menz HB, Lord SR. Gait Instability in Older People with hallux valgus. Foot Ankle Int. 2005;26:483-9.
34. Dawson J, Thorogood M, Marks S, Juszczak E, Dodd C, Lavis G, Fitzpatrick R. The prevalence of foot problems in older women: a cause for concern. J Public Health Med. 2002;24:77-84.
35. Nguyen USDT, Hillstrom HJ, Li W, Dufour AB, Kiel DP, Procter-Gray E, et al. Factors associated with hallux valgus in a population-based study of older women and men: the MOBILIZE Boston Study. Osteoarthritis Cartilage. 2010;18:41-6.
36. Roddy E, Zhang W, Doherty M. Prevalence and associations of hallux valgus in a primary care population. Arthritis Rheum. 2008;59:857-62.
37. Groarke P, Galvin R, Kelly J, Stephens MM. Quality of life in individuals with chronic foot conditions: a cross sectional observational study. Foot (Edinb). 2012;22:66-9.
38. Menz HB, Lord SR. The contribution of foot problems to mobility impairment and falls in community-dwelling older people. J Am Geriatr Soc. 2001;49:1651-6.
39. Boulton AJM, Armstrong DA, Albert SF, Frykberg RG, Hellman R, Kirkman MS. Comprehensive Foot Examination and Risk Assessment. A report of the Task Force of the Foot Care Interest Group of the American Diabetes Association, with endorsement by the American Association of Clinical Endocrinologists. Diabetes Care. 2008;31:1679-85.
40. Mwandri MB. The outcome of using the 60-second diabetic foot screen to identify the diabetic foot at risk in Tanzania. W Heal South Africa. 2012;5:86-9.
41. Shirzad K, Kiesau CD, DeOrio JK, Parekh SG. Lesser toe deformities. J Am Acad Orthop Surg. 2011;19:505-14.
42. Formosa C, Gatt A, Chockalingam N. The importance of clinical biomechanical assessment of foot deformity and joint mobility in people living with type-2 diabetes within a primary care setting. Prim Care Diabetes. 2013;7:45-50.
43. Yu X, Yu GR, Chen YX, Liu XC. The Characteristics and Clinical Significance of Plantar Pressure Distribution in Patients with Diabetic Toe Deformity: a Dynamic Plantar Pressure Analysis. J Int Med Res. 2011;39:2352-9.
44. Bokan V. Risk factors for diabetic foot ulceration-foot deformity and neuropathy. Act Med. 2010;49:19-21.
45. Boyko EJ, Ahroni JH, Stensel V, Forsberg RC, Davignon DR, Smith DG. A prospective study of risk factors for diabetic foot ulcer. The Seattle Diabetic Foot Study. Diabetes Care. 1999;22:1036-42.
46. Bus SA, Maas M, de Lange A, Michels RP, Levi M. Elevated plantar pressures in neuropathic diabetic patients with claw/hammer toe deformity. J Biomech. 2005;38:1918-25.
47. Mueller MJ, Hastings M, Commean PK, Smith KE, Pilgram TK, Robertson D, et al. Forefoot structural predictors of plantar pressures during walking in people with diabetes and peripheral neuropathy. J Biomech. 2003;36:1009-17.
48. Larrosa M, Mas S. Alteraciones de la bóveda plantar. Rev Esp Reumatol. 2003;30:489-98.
49. Salazar C. Pie plano, como origen de alteraciones biomecánicas en cadena ascendente. Fisioterapia. 2007;29:80-9.
50. Sachithanandam V, Joseph B. The influence of footwear on the prevalence of flat foot. A survey of 1846 skeletally mature persons. J Bone Joint Surg (British Volume). 1995;77:254-7.
51. Burns J, Landorf KB, Ryan MM, Crosbie J, Ouvrier RA. Intervenciones para la prevención y el tratamiento del pie cavo (Cochrane Review). In: La Biblioteca Cochrane Plus, Issue 3, CD006154.
52. Lavery LA, Armstrong DG, Boulton AJ, Diabetex Research Group. Ankle equinus deformity and its relationship to high plantar pressure in a large population with diabetes mellitus. J Am Podiatr Med Assoc. 2002;92:479-82.
53. Van Gils CC, Roeder B. The effect of ankle equinus upon the diabetic foot. Clin Podiatr Med Surg. 2002;19:391-409.
54. Frykberg RG, Bowen J, Hall J, Tallis A, Tierney E, Freeman D. Prevalence of Equinus in Diabetic versus Nondiabetic Patients. J Am Podiatr Med Assoc. 2012;102:84-8.
55. Hart ES, de Asla RJ, Grottkau BE. Current concepts in the treatment of hallux valgus. Orthop Nurs. 2008;27:274-80.
56. Torkki M, Malmivaara A, Seitsalo S, Hoikka V, Laippala P, Paavolainen P. Surgery vs orthosis vs watchful waiting for hallux valgus. JAMA. 2001;16:2474-80.
57. Brantingham JW, Bonnefin D, Perle SM, Cassa TK, Globe G, Pribicevic M, et al. Manipulative therapy for lower extremity conditions: update of a literature review. J Manipulative Physiol Ther. 2012;35:127-66.
58. Martín Cordero JE. Agentes físicos terapéuticos. La Habana: Editorial Ciencias Médicas; 2008.
59. Slater RA, Hershkowitz I, Ramot Y, Buchs A, Rapoport MJ. Reduction of digital plantar pressure by debridement and silicone orthosis. Diabetes Res Clin Pract. 2006;74:263-6.
60. Boulton AJ. Pressure and the diabetic foot: clinical science and off loading techniques. Am J Surg. 2004;187:17S-24.
61. Tang SF, Chen CP, Pan JL, Chen JL, Leong CP, Chu NK. The effects of a new foot-toe orthosis in treating painful hallux valgus. Arch Phys Med Rehabil. 2002;83:1792-5.
62. Pastrana F, Olivares J, Bárcena LR, Fuentes MA. Tratamiento de la deformidad en garra de los dedos menores del pie. Acta Ortopédica Mexicana. 2008;22:189-94.
63. Bayar B, Erel S, Sinsek IE, Sumer E, Bayar K. The effects of taping and foot exercises on patients with hallux valgus: a preliminary study Turk. J Med Sci. 2011;41:403-9.
64. Castiella Muruzabal S, Alonso Bidegain M, Matos Muiño MJ, Cidoncha Dans M, Fernández Blanco M, Bañales Mendoza T. Eficacia analgésica de la electroterapia y técnicas afines: revisiones sistemáticas. Rehabilitación (Madr). 2002;36:268-83.
65. Easley ME, Trnka HJ. Current concept review: hallux valgus, part II: operative treatment. Foot Ankle Int. 2007;29:748-58.
66. Armstrong DG, Frykberg RG. Classifying diabetic foot surgery: toward a rational definition. Diabetic Med. 2003;20:329-31.
Recibido: 1º de abril de 2013.
Aprobado: 3 de junio de 2013.
Abel Estévez Perera. Policlínico Docente Universitario Cerro. Calzada del Cerro, entre Arzobispo y Peñón, municipio Cerro. La Habana, Cuba. Correo electrónico: abestevez@infomed.sld.cu