Introducción
El hipercortisolismo endógeno (HE), también denominado síndrome de Cushing (SC) es una enfermedad poco común, ocasionada por la exposición prolongada al exceso de glucocorticoides endógenos en los tejidos.1 Las manifestaciones clínicas afectan varios órganos y sistemas que traen consecuencias adversas, por lo que es importante realizar un diagnóstico temprano; y tener en cuenta que este puede ser difícil en algunos casos.2 Esta enfermedad se presenta entre la tercera y cuarta décadas de la vida,3) su incidencia depende de la población estudiada y se ha estimado de 0,7 a 2,4 por millón de habitantes por año.1
El diagnóstico positivo y diferencial de esta afección es un reto en la práctica clínica.4 En nuestro medio, el diagnóstico comienza con la detección de pacientes con posible HE por el cuadro clínico y, posteriormente, se realizan pruebas sencillas para proceder por último, con exploraciones más complejas.5,6
En general, la presentación clínica es variada y el diagnóstico puede ser difícil, especialmente cuando ninguno de los signos o síntomas del paciente es patognomónico.7 Existen numerosos rasgos clínicos8,9 que caracterizan la enfermedad; los que reflejan el efecto catabólico de la hipercortisolemia mantenida (hematomas, miopatía, atrofia dérmica, estrías vinosas) son los que, con mayor especificidad, apuntan a la alta sospecha clínica de esta enfermedad.9,10Susmeeta y otros1 describen en su metanálisis las características clínicas más frecuentes: obesidad y ganancia de peso (70-95 %), facies de “luna llena” (81-90 %), hirsutismo 75 %, plétora facial (70-90 %), irregularidades menstruales (70-80 %), alteraciones neuropsiquiátricas (70-85 %), debilidad muscular (60-82 %), estrías violáceas (44-50 %), osteopenia (40-70 %), hipertensión arterial (70-85 %), intolerancia a la glucosa (45-70 %), hiperlipidemia 70 %, y la nefrolitiasis hasta el 50 %.
Otros autores11,12,13 describen las mismas características clínicas pero en frecuencias diferentes. En un estudio realizado en el año 2013 en el Instituto de Endocrinología de La Habana, Cuba, Moreno y otros14) encontraron como síntomas y signos clínicos más frecuentes la ganancia de peso, irregularidades menstruales, fatiga, aumento de la circunferencia abdominal, facies de “luna llena” e hirsutismo.
Es importante tener en cuenta algunas condiciones donde se elevan los niveles de cortisol endógeno: embarazo, depresión, dependencia alcohólica, resistencia a glucocorticoides, obesidad mórbida, diabetes mellitus mal controlada, estrés físico, malnutrición, anorexia nerviosa, ejercicio excesivo, amenorrea hipotalámica y exceso de globulinas transportadoras de cortisol, las que se deben explorarse sistemáticamente como parte del diagnóstico diferencial de HE.8,15 Estas condiciones por su fenotipo, además, hacen que cada día el diagnóstico clínico del HE se complejice.16
Las investigaciones sobre este tema en población cubana14,17 han expuesto la frecuencia de las manifestaciones clínicas encontradas en sus series −con un número limitado de pacientes debido a la baja prevalencia de la enfermedad− pero no han analizado la sensibilidad y especificidad de estas como predictores del diagnóstico clínico del HE; lo que contribuiría a discriminar al paciente con alta sospecha de esta afección y podría ayudar al médico general en el diagnóstico presuntivo de la enfermedad en lugares de pocos recursos, y fortalecer el método clínico en la medicina actual.
La presente investigación se realizó con el objetivo de determinar la sensibilidad, especificidad y valor predictivo positivo (VPP) de las manifestaciones clínicas para el diagnóstico del HE.
Métodos
Se realizó un estudio descriptivo de corte transversal (estudio de medios diagnósticos) con pacientes atendidos en el Instituto de Endocrinología (INEN) con diagnóstico de HE entre los años 2004 a 2017. Se seleccionaron dos grupos de pacientes: Grupo I: con diagnóstico clínico y bioquímico de HE confirmado de enfermedad y/o síndrome de Cushing n = 65 y Grupo II: personas con sospecha clínica de HE con diagnóstico bioquímico negativo (grupo comparación) n =75. Para esta investigación, la prueba de confirmación de HE utilizada fue la determinación de cortisolemia posinhibición con 2 mg de dexametasona.
Se utilizaron los datos procedentes de las historias clínicas en el período seleccionado; se utilizó la planilla de recolección de datos creada al efecto para esta enfermedad, protocolizada en el servicio de hospitalización que se garantiza la homogeneidad de la información. Se tuvo en cuenta el primer resultado de los valores hormonales para la confirmación de la enfermedad (los pacientes presentan más de una determinación para diagnosticar el HE).
Las variables analizadas fueron: edad según años cumplidos al momento del diagnóstico, sexo (biológico), color de la piel, antecedentes patológicos personales (referidos en el interrogatorio), antecedentes patológicos familiares, diagnóstico del HE según sus causas, síntomas y signos según lo referido en la historia de la enfermedad actual y mediante el interrogatorio y examen físico. Se operacionalizó en presente/ausente; combinaciones de la sintomatología: reúne tres manifestaciones clínicas (síntomas y/o signos) y se categorizan en menos de dos, y dos o tres de la sintomatología.
Análisis estadístico
Se llevó a cabo utilizando el programa SPSS, versión 21.0. Se determinaron distribuciones de frecuencia de las variables cualitativas, y media y desviación de frecuencia de las variables cuantitativas. Se llevaron a cabo tabulaciones cruzadas de variables generales (sexo, grupo de edad, color de la piel y antecedentes patológicos personales y familiares), entre los dos grupos (con y sin HE); utilizando la prueba Chi cuadrado para evaluar la significación estadística de la posible asociación. Se llevaron a cabo tabulaciones cruzadas de la presencia (o no) de cada uno de los principales síntomas y signos de HE, entre los dos grupos (con y sin HE); utilizando la prueba de probabilidades exactas de Fisher para evaluar la significación estadística de la posible asociación. Se determinaron los valores de sensibilidad, especificidad y valor predictivo positivo para el diagnóstico de HE de cada síntoma y signo por separado, así como para las combinaciones de tres manifestaciones clínicas. Las combinaciones se conformaron a partir de los síntomas y signos más frecuentes y con mayor sensibilidad a criterio de los investigadores. Adicionalmente, se llevó a cabo un análisis de regresión logística binaria para identificar las combinaciones de sintomatología que mejor predicen la presencia de HE controlando el resto. Para este análisis las combinaciones se conformaron de manera que los síntomas y signos fueran incluidos en una de las combinaciones con el objetivo de evitar la colinealidad. Todas las combinaciones fueron categorizadas en: 1) ninguno o solo uno de los síntomas y signos y 2) dos o tres de los síntomas y signos de las combinaciones. En todos los análisis se consideró 0,05 como nivel de significación estadística.
Resultados
En la presente investigación se incluyeron un total de 140 pacientes. En el grupo I las causas más frecuentes de HE fue la enfermedad de Cushing en el 50,8 % de los pacientes. El sexo femenino predominó en ambos grupos (70,8 % grupo I vs. 66,7 % grupo II). El grupo de edad comprendido entre los 30-39 años fue más frecuente en el grupo I (30,8 % de los casos (22,7 % en el grupo II), seguido del grupo de edad entre los 19-29 años con un 29,2 % en el grupo I y 30,7 % en el II.
El color de piel blanca predominó en todos los pacientes estudiados. En el grupo I se presentó en el 69,2 % mientras en el grupo II fue de 62,6 %. Solo el 10 % eran negros (6 pacientes en el grupo I y 8 en el II). Estas diferencias no fueron estadísticamente significativas.
Entre los antecedentes patológicos personales la combinación de DM/HTA fue más frecuente en el grupo de enfermos con un 36,9 % (12,0 % en grupo II), mientras que la HTA predominó los pacientes del grupo comparación (44,0 %). La mayoría de ellos no presentaron antecedentes familiares de enfermedades crónicas (52,3 % del grupo con HE y 32,0 % del grupo de comparación). La enfermedad que predominó en ambos grupos fue la HTA (21,5 % grupo I y 30,7 % en el II). No se encontraron diferencias estadísticamente significativas entre los grupos.
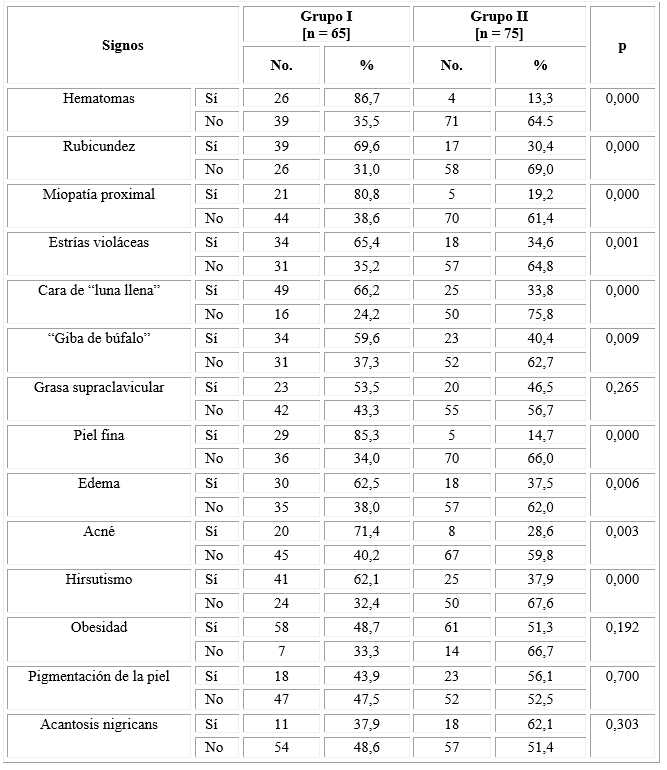
Los síntomas que predominaron en el grupo con HE fueron: disminución de la libido (55,6 % v/s 44,4 %), insomnio (54,3 % vs. 45,7 %), irritabilidad (53,6 % vs. 46,4 %) y trastornos menstruales (50,8 % vs. 49,2 %). La depresión y el aumento de peso se comportaron similar en los pacientes de ambos grupos (48,1 %). Se presentaron con menor frecuencia el dolor en la espalda (47,1 %), la disminución de la memoria (42,9 %) y los cambios de la concentración (41,7 %) en el grupo con HE. Estas diferencias no fueron estadísticamente significativas (tabla 1).
Tabla 1 Síntomas referidos por los pacientes según los grupos estudiados
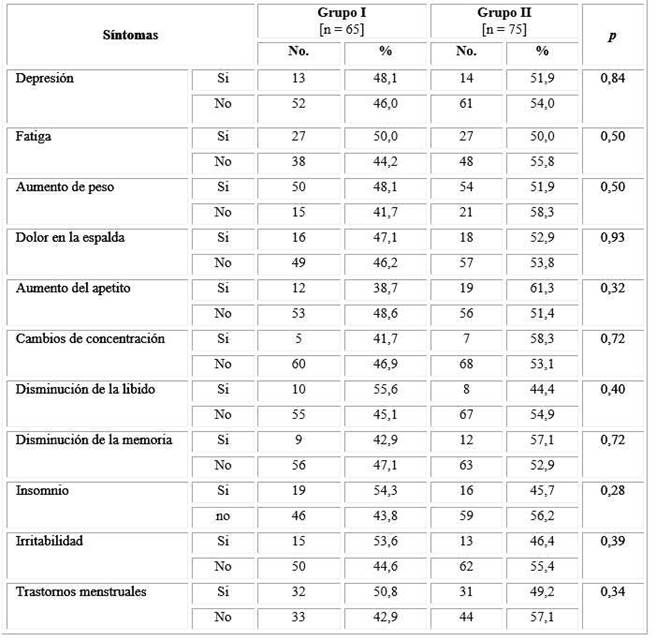
Prueba: test exacto de Fisher
En cuanto a los signos (tabla 2), predominó el hematoma en el grupo I (86,7%) vs. 13,3 % en el II, seguido de piel fina con un 85,3 % para el grupo con HE (14,7 % grupo II). Del total de pacientes a los que se le constató miopatía proximal, el 80,8 % pertenece al grupo I y 19,2 % en el grupo II. El acné se observó en el 71,4 % en el grupo con HE (28,6 % en el grupo II). La rubicundez se encontró en 69,6 % en el grupo I (30,4 % en el grupo II), la cara de “luna llena” se presentó en 66,2 % vs. 33,8 % en los grupos I y II respectivamente, y las estrías violáceas con 65,4 % (34,6 % en el grupo II). El edema (62,5 %), el hirsutismo (62,1 %) y la “giba de búfalo” (59,6 %) se presentaron en más del 50 % de los pacientes con hipercortisolismo. Todas estas diferencias fueron estadísticamente significativas. La obesidad, la hiperpigmentación de la piel y la acantosis fueron más frecuentes en el grupo de comparación con 51,3 %, 56,1 % y 62 % respectivamente. Las diferencias entre los grupos no fueron estadísticamente significativas.
En la tabla 3 se describe la sensibilidad, especificidad y VPP de los síntomas y signos en los pacientes con HE. Al analizar en conjunto estos tres aspectos no se encontró ningún síntoma que evidenciara una relación determinante para el diagnóstico del HE. El síntoma con mayor sensibilidad fue el aumento de peso (76,9 %) con un VPP de 48,1 %, seguido por los trastornos menstruales con 49,2 % de sensibilidad y 50,8 % VPP. El resto de los síntomas presentó una sensibilidad inferior al 45 % y el de menor sensibilidad (7,7 %) fue la disminución de la concentración. La mayor especificidad se encontró en el aumento de peso (58,3 %), trastornos menstruales (57,1 %), el insomnio (56,2 %) y la fatiga (55,8 %).
No se encontró ningún signo de elevada sensibilidad, menor especificidad y elevado VPP para diagnosticar la enfermedad. La circunferencia de la cintura fue el que mostró buena relación: alta sensibilidad 76,9 %, baja especificidad (28,6 %) y el valor predictivo de 42,0 %.
Tabla 3 Sensibilidad, especificidad y valor predictivo positivo de los síntomas y signos en los pacientes con hipercortisolismo endógeno
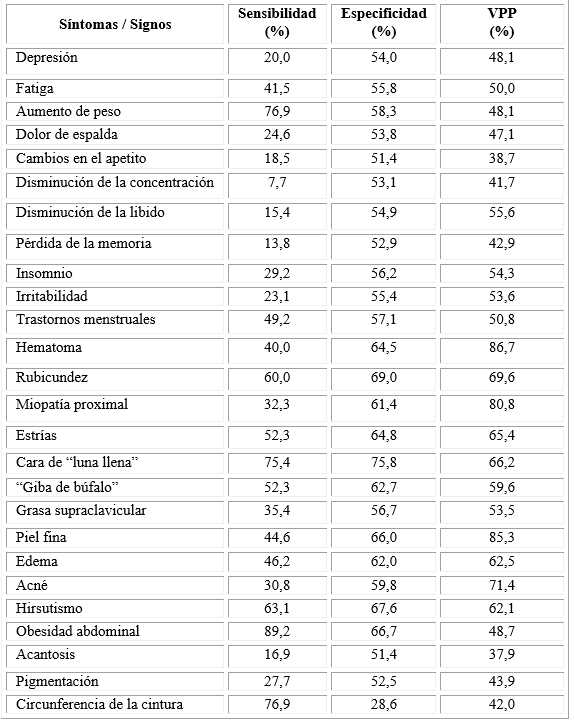
La obesidad abdominal tuvo una sensibilidad de 89,2 % con un VPP de 48,7 %. La cara de ¨luna llena¨ presentó un 75,4 % de sensibilidad, con una alta especificidad (66,7 %) y un elevado VPP (66,2 %) también. En el hirsutismo, la sensibilidad fue de 63,1 % con una especificidad similar (VPP de 62,1 %); la rubicundez presentó una sensibilidad de 60,0 % (VPP de 69,6%) y las estrías de 52,3 % (VPP de 65,4 %).
Los signos de mayor especificidad fueron: cara de “luna llena” (75,8 %), rubicundez (69,0 %) y el hirsutismo (67,6 %).
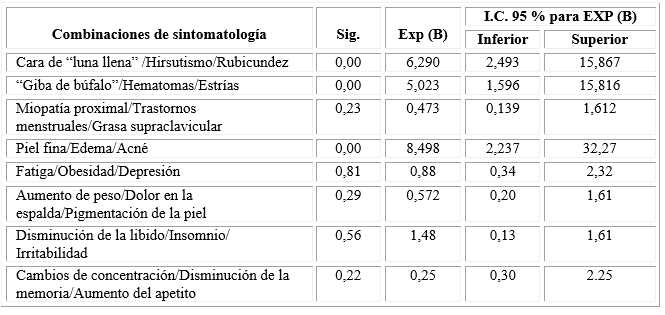
Cuando se analizaron las combinaciones de la sintomatología se encontró que la presencia de dos o tres componentes de la triada fue más frecuente en el grupo I que en el grupo II. La presencia de dos o más de los siguientes signos: rubicundez, estrías e hirsutismo fue la más frecuente en el grupo I lo que representa el 78,2 % del total de pacientes con esta combinación vs. 21,8 % grupo II, seguida por cara de “luna llena”, hirsutismo y hematomas (75,9 % en el grupo I vs 24,1 % en el grupo II) así como cara de “luna llena”, estrías y rubicundez (74,6 % v/s 25,4 %). Casi el mismo por ciento de pacientes presentó dos o tres de los signos de estas combinaciones: rubicundez, cara de “luna llena” e hirsutismo (71,0 % en el grupo I y 29,0 % en el grupo II) y la combinación de estas dos últimas y miopatía proximal (70,4 % vs. 29,6 %).
De los pacientes que presentaron dos o tres de la sintomatología, la triada conformada por la cara de “luna llena”, trastornos menstruales y rubicundez fue la sexta más frecuente con un 68,8 % en el grupo I vs. 31,2 % en el II. En orden sucesivo se encontraron: “giba de búfalo”, cara de “luna llena” e hirsutismo con un 68,2 % para la categoría de dos o tres en el grupo I (31,8 % en el grupo II) así como cara de “luna llena”, estrías y “giba de búfalo” (67,7 % en el grupo I vs. 32,3 % en el grupo II).
De los que presentaron estrías violáceas, cara de “luna llena” e hirsutismo el 67,2 % pertenecían al grupo I y el 32,8 % al grupo II. Todas las diferencias fueron estadísticamente significativas.
En la tabla 4 se describe la sensibilidad, especificidad y VPP de las combinaciones establecidas. Cuando se presentan dos o tres de estos signos: rubicundez, cara de “luna llena” e hirsutismo la sensibilidad es de 75,4%. Estos pacientes tienen 71 % de posibilidad de presentar la enfermedad (VPP) y cuando no están presentes la probabilidad de no tenerla es del 77,5 %. La segunda combinación con una adecuada asociación entre sensibilidad, especificidad y valor predictivo para el diagnóstico del HE fue: cara de “luna llena”, estrías y rubicundez con 72,3 %, 76,6 % y 74,6 % respectivamente.
Tabla 4 Sensibilidad, especificidad y valor predictivo positivo (VPP) de las combinaciones de sintomatología en los pacientes con hipercortisolismo endógeno

Las combinaciones ¨giba de búfalo¨, cara de “luna llena” e hirsutismo; así como, estrías, cara de “luna llena” e hirsutismo tuvieron la misma sensibilidad (69,2 %), con especificidad y valor predictivo semejantes (73,0 % / 72,6 % - 68,2 % / 67,7 % respectivamente). Los pacientes con rubicundez, estrías e hirsutismo tienen un valor predictivo de 78.2, con sensibilidad 66,2 y una especificidad de 74,1 %.
A pesar que la combinación con menor sensibilidad con respecto a las demás (58,5 %), fue cara de “luna llena”, hirsutismo y miopatía proximal, presento un alto valor predictivo (70,4 %) y cuando se presentaba uno o ninguno de los signos se descarta la posibilidad de la enfermedad en el 68,6 % de los pacientes (especificidad).
El análisis de regresión indicó que el 80,7 % del total de pacientes estudiados se predicen de forma correcta con el modelo (78,5 % en el grupo I y 82,7 % en el II). De las combinaciones incluidas en el modelo tres resultaron buenas predictoras de la enfermedad (tabla 5). Los pacientes que presentan dos o tres de los síntomas: piel fina, edema y acné (llama la atención que esta combinación no aparece en la tabla 4, y en la tabla 5 aparece como la que representa mayor probabilidad de tener la enfermedad según regresión logística realizada) tienen una probabilidad 8,498 veces mayor de tener la enfermedad que aquellos con ninguno o uno de ellos. Los que tiene dos o tres de estos: cara de “luna llena”, hirsutismo, rubicundez tienen 6,290 veces más posibilidad de tener HE que aquellos con uno o ninguno de ellos, y finalmente los que manifiestan dos o tres de esta combinación “giba de búfalo”, hematomas y estrías tiene 5,02 veces más posibilidad de tener la enfermedad que los que tiene una o ninguna de las manifestaciones.
Discusión
En la presente investigación la causa más frecuente de HE fue la enfermedad de Cushing como lo reportado internacionalmente,1,9,18 pero con una frecuencia mayor que otros estudios nacionales: Bernal y otros17) 76,5 %, Ramos y otros19 50, 3 % y Moreno y otros,14 64 %; sin embargo, la cantidad de pacientes que presentaron HE de causa adrenal fue muy superior a la descrita en la literatura.2,18
Esta enfermedad aparece de forma más frecuente en la quinta década de la vida,20 en otras literaturas lo describen entre los 20 y los 40 años.21 En la investigación que se presenta, el grupo de edad que predominó fue entre los 19 y 39 años coincidiendo con Nieman y otros.15,22 Cada día las series reportan sus casos en edades más jóvenes porque el diagnóstico se hace más precoz teniendo en cuenta que los fenotipos Cushing se han incrementado y la búsqueda de la enfermedad se hace más activa.23
El hipercortisolismo endógeno es más prevalente en mujeres que en hombres, algunos autores plantean una proporción 3:1 especialmente en los pacientes con enfermedad de Cushing y un predominio de la piel blanca.22 En los casos que conformaron el registro europeo23) la proporción mujer/hombre fue de 4:1; al igual que en el estudio epidemiológico chino.22 Esta investigación coincide con lo planteado anteriormente y con la de Webb20 donde la menor frecuencia fue en el sexo masculino.
Estudios epidemiológicos24 muestran que la hipertensión arterial (80 %), la tolerancia alterada de la glucosa (30 % a 60 %), la diabetes mellitus (20 % a 30 %), la dislipidemia y la obesidad visceral son factores de riesgo cardiovascular comunes en estos pacientes, que puede aparecer más de uno, complicando el pronóstico. Ramos19 reportó que el 30,8 % y el 64 % de los pacientes estudiados tuvieron DM/TGA e HTA respectivamente. Rollin y otros24 encontraron resultados similares, 37 % de los estudiados con DM y 63 % con HTA.
En el grupo estudiado se encontró que predominaba dentro de los antecedentes patológicos personales la asociación entre DM/HTA, no así en el grupo de comparación en el que predominó la HTA no asociada a la DM. Más de la mitad de los pacientes no presentó antecedentes patológicos familiares, lo que podría sugerir que la causa de la DM/HTA es secundaria a la enfermedad.
En una revisión, que incluyó más de 5 series de pacientes con HE, realizada por Sherman y otros1) y publicada en 2015 se describen como características clínicas más frecuentes las siguientes: obesidad y ganancia de peso (70-95 %), facies de “luna llena” ( 81-90 %), hirsutismo 75 %, plétora facial (70-90 %), estrías violáceas (44-50 %), irregularidades menstruales (70-80 %), alteraciones neuropsiquiátricas (70-85 %), debilidad muscular (60-82 %), osteopenia (40-70 %), hipertensión arterial (70-85 %), intolerancia a la glucosa (45-70 %), hiperlipidemia 70 %, y la nefrolitiasis hasta el 50 %.
Rollins y otros24 observaron en 48 pacientes con HE, que 100 % tenían obesidad abdominal, 65 % rubicundez, 49 % acné e hirsutismo, 45 % hiperpigmentación de la piel, 37 % fragilidad capilar y debilidad muscular proximal, 27 % estrías violáceas y 10 % tuvo algún desorden psicológico. Bernal,17), Ramos,19 y Diez25) tuvieron resultados similares.
La sensibilidad no es más que la probabilidad de clasificar correctamente a un individuo enfermo, es decir, la probabilidad de que para un sujeto enfermo se obtenga en la prueba un resultado positivo mientras que la especificidad es la probabilidad de clasificar correctamente a un individuo sano, es decir, la probabilidad de que para un sujeto sano se obtenga un resultado negativo. El valor predictivo positivo es la probabilidad de padecer la enfermedad.26
Por este motivo se determinó la frecuencia con que estos síntomas y signos están presentes en los pacientes con HE (sensibilidad), pero aunque en algunos las manifestaciones se presentaron en un porciento elevado, la frecuencia en que estos sintomatología estaba ausente fue elevada también (especificidad) y el valor predictivo no fue alto para los síntomas mientras que para los signos se mantuvo por encima del 60 % en la mayoría de estos; por este motivo las combinaciones sensibilidad/ especificidad de las manifestaciones clínicas de forma independiente no fueron buenas para hacer el diagnóstico presuntivo de la enfermedad.
Por el contrario, cuando se analizaron las combinaciones de esta sintomatología se mantuvo alta la sensibilidad para predecir la enfermedad, alta la especificidad para descartarla cuando no presentara dos o más de los elementos de las combinaciones, así como un alto valor predictivo; lo que facilita poder distinguir entre los pacientes cual podría realmente presentar un hipercortisolismo endógeno o no, utilizando el método clínico.
Las series revisadas hasta nuestro alcance se limitan a describir las frecuencias de la sintomatología porque para el diagnóstico de la enfermedad cuentan con múltiples y diversas determinaciones del exceso de cortisol. En nuestro medio esta posibilidad está limitada, por lo que tenemos que seguir utilizando al máximo el método clínico como la herramienta más importante para acercarnos desde los servicios de salud menos accesibles al diagnóstico de la enfermedad.
En la muestra de pacientes con HE la combinación de sensibilidad, especificidad y valor predictivo positivo de los síntomas y signos de forma aislada no fue adecuadas para el diagnóstico de la enfermedad.
La presencia de dos o tres de los síntomas y/o signos (combinaciones de las manifestaciones clínicas) tiene una elevada sensibilidad y valor predictivo positivo para el diagnóstico del hipercortisolismo endógeno.
Las combinaciones que mejor predicen la posibilidad de tener un HE son: piel fina, edema y acné; cara de “luna llena”, hirsutismo y rubicundez, así como “giba de búfalo”, hematomas y estrías.