Introducción
La epidemia de diabetes mellitus (DM) es un problema de salud mundial en ascenso. Constituye un desafío para los profesionales de la salud disminuir su incidencia, así como garantizar un adecuado control metabólico a las personas con la enfermedad para reducir la aparición de complicaciones crónicas.1,2,3,4
Cuba no escapa a esta realidad mundial y así lo evidencia el incremento de la prevalencia de DM y las series históricas de mortalidad. Desde los finales de1960 se ha mantenido entre las diez primeras causas de muerte. La Habana es una de las provincias con mayor prevalencia y mortalidad por la enfermedad.5,6,7).Esta enfermedad genera gran impacto sobre la carga por morbilidad en el país y se evidencia por los niveles de pérdida de años de vida saludable que genera.8
Se conoce que el resultado de la interacción entre los factores de riesgos presentes en la genética, el medio ambiente, el estilo de vida y las determinantes sociales, será lo que definirá en los individuos, la carga por morbilidad y la mortalidad por DM. El pie diabético es un ejemplo de ello. Se define como pie diabético toda infección, úlcera o destrucción tisular del pie asociada a neuropatía y/o enfermedad vascular periférica de miembros inferiores en personas con diabetes.4
Está demostrado que las personas con DM muestran indicadores de estrés oxidativo y nitrativo elevados, así como altas concentraciones de citocinas proinflamatorias que perturban la inmunidad celular, dañan la pared de los vasos e inducen una disfunción endotelial. En estos trastornos, la hiperglucemia mantenida está implicada en la génesis de las complicaciones crónicas micro y macrovasculares. Por eso la importancia de controlar dicha hiperglucemia.9,10,11,12,13) Las personas con deficiente educación diabetológica y mal control metabólico se complican con más frecuencia con un pie diabético.2,12,13
En un estudio de metanálisis realizado por Pengzi Zhang y otros,14) se señaló que la prevalencia mundial de pie diabético era de 6,1 % con marcadas variaciones entre países. En este sentido, Bélgica tenía la mayor prevalencia con 16,6 %, seguido de Canadá y Estados Unidos con 14,8 y 13,0 %, respectivamente. La menor prevalencia la mostró Australia con 1,5 %. Estos autores también señalan que la úlcera por pie diabético (UPD) era más frecuente en hombres y en pacientes con DM tipo 2. Se estima que la prevalencia de UPD en Cuba sea de 3,5 %.5
Estudios sobre mortalidad reportan que en las personas con una UPD, la mortalidad es 2 veces mayor y que ocurre 5 años antes que en los diabéticos sin úlceras.15) El pie diabético neuroinfeccioso es uno de los motivos más frecuentes de hospitalización en los Servicios de Angiología cubanos que podría culminar con la amputación y la muerte.16,17,18,19,20
Nuestro país cuenta con un Programa Nacional de Atención a Personas con DM, el cual enfatiza entre otros aspectos, sobre la educación diabetológica, el control metabólico, la prevención y la conducta a seguir ante la aparición del pie diabético. Su implementación se lleva a cabo en el nivel primario de salud mediante un equipo multidisciplinario con una actuación precoz y eficiente.21,22) Los avances científicos cubanos y en especial en la industria farmacéutica con el desarrollo de factor de crecimiento epidérmico (Heberprot- P) han permitido mejorar la calidad de vida de las personas con UPD, al favorecer la granulación y la cicatrización de la úlcera.23,24
Domínguez y otros,25) en su estudio sobre mortalidad recomendaron cuantificar la afectación que genera la diabetes en su comportamiento epidemiológico, puesto que es necesario para orientar estrategias y políticas de salud, así como para evaluar las ya implantadas. Estas recomendaciones motivaron el presente estudio.
De esta forma el propósito principal de esta investigación fue determinar la tasa de mortalidad en personas con pie diabético en La Habana durante el período 2010-2015, así como las causas y las variables sociodemográficas de los fallecidos.
Métodos
Se realizó un estudio observacional, descriptivo y retrospectivo. Del total de defunciones ocurridas en La Habana durante los años comprendidos del 2010 al 2015 en que la diabetes mellitus fue consignada como causa básica de muerte, se seleccionaron aquellas que cumplían los criterios de inclusión. Estos datos se encuentran registrados en el departamento de estadísticas de la Dirección Provincial de Salud de La Habana. Se analizaron las variables: sexo, edad, si existía amputación, causas de muerte y municipio de residencia.
Criterios de inclusión: pacientes diabéticos fallecidos residentes de la Habana en quienes se identificaba la presencia del pie diabético en algún ítem dentro de las causas relacionadas con la muerte.
Los resultados se expresaron en frecuencias absolutas y relativas, y tasas por 100 000 habitantes. Se confeccionó una base de datos con el programa Statistical Package for the Social Sciences (SPSS), versión 19,0.
Las causas de muerte consignadas en los certificados médicos de defunción se codificaron según la Décima Revisión Internacional del Código de Enfermedades y Problemas Relacionados con la Salud, 1995.26
Esta investigación se realizó bajo los principios éticos de respeto a los datos sobre los pacientes y solo se usaron en las investigaciones. Los encargados de la recolección de los mismos fueron los autores de la investigación.
Resultados
Fallecieron por DM en el período analizado 4 090 personas. El pie diabético estuvo entre los ítems relacionados con la muerte en 394 de ellas (9,6 %). Su tasa de mortalidad fue de 3,07 /105 habitantes.
En la Fig. 1 se muestra la mortalidad por diabetes mellitus en La Habana en el periodo (2010-2015), los que fueron por pie diabético y su porciento.
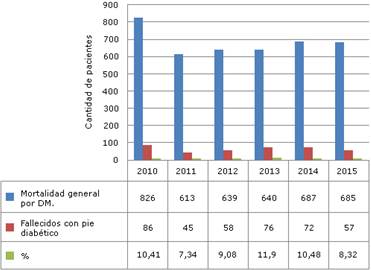
Fig. 1 Mortalidad por diabetes mellitus en La Habana en el periodo (2010-2015), los que fueron por pie diabético y su porciento.
En la Fig. 2 se representan las tasas y la tendencia de los fallecidos por pie diabético en el período estudiado.
El año con mayor valor fue el 2010 (tasa = 4,04) y el de menor fue el 2011 (tasa = 2,12), con una tendencia lineal hacia la disminución, aunque los cambios no fueron notables. La edad media al fallecimiento en el período fue de 73,3 años.
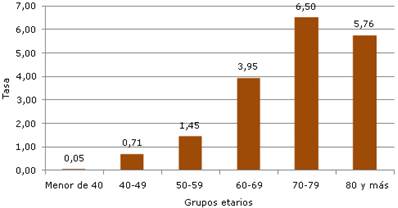
La Fig. 3 muestra las tasas de fallecidos por esta enfermedad por grupos de edades.
Se hace evidente que las mayores tasas fueron después de 60 años. La tasa de mortalidad prematura (menos de 70 años) en el periodo fue de 1,14/105; mayor en 2010 (t = 1,66) y menor en 2015 (t = 0,74). En los años intermedios 2011, 2012, 2013 y 2014, las tasas fueron en ascenso (0,78, 0,88, 1,34 y 1,45, respectivamente).
Se detectó además que durante el periodo estudiado el 56 % de los fallecidos fueron mujeres (tasa: ♀ 3,3 vs. ♂ 2,6), excepto en el 2013 en el que fallecieron más hombres que mujeres (tasa: ♂ 4,5 vs. ♀ 2,5).
En la tabla 1 se puede observar el número de fallecidos que sufrieron amputaciones (n = 191) y la distribución de las causas directas de muerte más frecuentes, según los años estudiados.
Tabla 1 Frecuencia de causas directas de muerte y de amputaciones en los fallecidos con pie diabético

La Fig. 4 muestra la tasa de fallecidos con pie diabético por cada municipio de la capital.

Tasa en base a 100 000 hab.
Fig. 4 Tasas de mortalidad en personas con pie diabético en municipios de La Habana.
La tasa provincial fue de 3,07/105 habitantes, con un rango de entre 4,53 a 2,3. Los municipios Marianao, Cotorro, Plaza, Centro Habana y Habana del Este tuvieron tasas de fallecidos por encima de la tasa provincial y los de menores tasas fueron Habana Vieja y Arroyo Naranjo. Sin embargo, no hubo variaciones significativas en la mortalidad por pie diabético (p = 0,29).
Discusión
La UPD constituye un alto riesgo para la vida de las personas con diabetes, pues se conoce que luego de su aparición, la amputación está latente e incrementa la posibilidad de muerte.14,15,17
Chammas y otros,15) en un estudio de mortalidad en pacientes con pie diabético reportaron que aproximadamente el 10 % habían fallecido a los 16 meses del diagnóstico y la mortalidad se elevó al 44 % después de los 5 años.
En este estudio se evidenció que en el período analizado la frecuencia de la mortalidad en personas con diabetes y que portaban un pie diabético tuvo ciertas fluctuaciones, aunque debe señalarse la tendencia a la disminución en los últimos dos años. La edad de fallecimiento fue similar a otros reportes, (más de 60 años).14,16,17) No obstante, no se puede obviar la importancia de la tasa de mortalidad prematura detectada, dada su conocida relación con la UPD.4,15
Junto al envejecimiento, la condición de género masculino se ha considerado como un factor de riesgo de mortalidad relacionada con la presencia del pie diabético.8). Zhang y otros14) consideran que el pie diabético es más frecuente en hombres debido a un incremento del trabajo físico en ellos. Sin embargo, en el presente estudio se detecta un predominio del fallecimiento en el sexo femenino, similar a lo reportado en otros estudios como el de Franco y otros en Guantánamo,18) Vejerano y otros,27 en el Hospital Provincial “Manuel Ascunce Domenech” en Camagüey y el de Faglia y otros.28
En toda Cuba la prevalencia y la mortalidad general por DM es más elevada en el sexo femenino.6,15,20,29) Domínguez y otros25) plantearon que “…en Cuba, el impacto de la diabetes en la duración y en la calidad de vida de la población es consistentemente mayor para el sexo femenino y se incrementa con la edad”. La mayor presencia del pie diabético relacionado con la mortalidad en las mujeres pudiera ser un factor contribuyente al exceso de mortalidad por diabetes que existe en mujeres cubanas.
Al analizar la frecuencia de amputación de los miembros inferiores y la mortalidad se observó que en casi la mitad de los fallecidos (48,5 %) estuvo presente la amputación. Sin embargo, llama la atención que en el año 2011, año de menor número de fallecidos con pie diabético, el porcentaje de amputaciones fue mayor (62,2 %). Algunas publicaciones científicas muestran una elevada correlación entre amputación y mortalidad en personas con pie diabético.18,20,30,31,32,33,34,35,36,37
Júpiter y otros30) realizaron una revisión bien documentada del período 1980 al 2013 que vinculaban la UPD o la enfermedad arterial periférica en personas diabéticas con la ulceración, la amputación y la muerte. Ellos concluyeron que:
La ulceración en miembros inferiores de las personas con DM está relacionada a la amputación y a alta mortalidad.
Cinco años después de ser amputados el 40 % de los casos fallecieron.
Los principales factores de riesgo asociados a la mortalidad fueron el incremento de la edad, el sexo masculino, la presencia de la enfermedad vascular periférica y de la enfermedad renal.
Júpiter y otros30) también se preguntaron ¿es la muerte secundaria a la amputación, o sencillamente la amputación es parte del proceso que culmina con la muerte? Para dar respuesta a este cuestionamiento consideraron necesario realizar otros estudios en profundidad.
Mc Cook27) en una investigación realizada en hospitales de la Ciudad de La Habana en 1979 informó que 29 % de los pacientes egresados con diagnóstico de pie diabético sufrieron una amputación mayor de alguno de sus miembros inferiores, con una mortalidad de 10,2 %.17) Similares resultados reportaron Vejerano y otros27 en el año 1990 con un 26 % de amputaciones y una mortalidad de 11,8 %.
Franco y otros,18) en su estudio en el Hospital General Docente “Dr. Agustino Neto” de Guantánamo, detectaron que predominaba el pie diabético neuroinfeccioso (80,9 %) y necesitaron algún tipo de amputación el 53 %.
Más recientemente, Mena y otros20 en un estudio también en el mismo hospital, detectaron que la causa más frecuente de ingreso fue el pie neuroinfeccioso (71,7 %) y el 49,8 % de los pacientes fueron amputados. En dicho estudio, la enfermedad cardiovascular fue la causa directa de muerte más frecuente.
Mc Cook17) reportó además que la bronconeumonía, la sepsis generalizada, el tromboembolismo pulmonar y el infarto agudo de miocardio (IMA) fueron las causas directas más frecuentes de muerte en las personas que portaban un pie diabético.
En nuestra investigación se constató, que las causas directas más frecuentes del fallecimiento, según los certificados de defunción, fueron la sepsis generalizada, seguida del tromboembolismo pulmonar y la bronconeumonía. Las afecciones cardiovasculares sólo aportaron el 8,6 % de los casos. Después de 41 años transcurridos, los resultados son similares a los reportados por Mc Cook.
Los autores consideran que el predominio de las sepsis generalizadas puede ser secundario a retrasos en la atención especializada de las UPD, ya sea por parte del paciente o proveedores de salud. Se debería revisar el cumplimiento del programa y el liderazgo del endocrinólogo o diabetólogo en las etapas preventivas.22
Rubio y otros investigadores de la Universidad de Alcalá, España,31) comentaron su preocupación por el bajo interés que observaban en los endocrinólogos de su entorno por el pie diabético y plantearon la necesidad de investigar por qué morían más los pacientes con UPD y qué factores condicionaban su supervivencia. Ellos encontraron que de los 345 pacientes con UPD, el 36,5 % falleció, en su mayoría por causa cardiovascular (54,8 %). En el 7,1 % identificaron la lesión como el factor desencadenante de la muerte por sepsis o fallo multiórgano. Reportaron además que, el 16,8 % de los pacientes necesitaron algún tipo de amputación. El análisis multivariado les permitió identificar que las variables asociadas de manera independiente a una mayor mortalidad, eran la edad, la amputación previa, el tabaquismo activo, la enfermedad cerebrovascular, la disfunción renal y la cardiopatía isquémica.
Chammas y otros15 reportaron en su investigación que los pacientes con UPD murieron 5 años antes que el grupo control e identificaron que aquellos con ulcera neuropática morían más por cardiopatía isquémica, que quienes tenían ulcera isquémica. Enfatizaron que la úlcera neuropática es el factor de riesgo de mortalidad por cardiopatía isquémica más frecuente.
Estos autores también resaltaron la importancia de la vía vagal sobre el control de la producción de citoquinas esenciales en la prevención de la inflamación patológica, mediado por la liberación de acetilcolina, la cual inhibe el factor de necrosis tumoral y otras citoquinas proinflamatorias sin afectar las citoquinas antiinflamatorias. Esto evita una inflamación sistémica excesiva y protege al proceso isquemia-reperfusión de las endotoxinas y las heridas. Las personas con UPD con una disfunción autonómica tuvieron un proceso atenuado y sufrieron una mayor inflamación y una disfunción endotelial más extensa en sus arterias coronarias. Los pacientes con pie de Charcot sufrieron una pérdida promedio de 14 años en su expectativa de vida.
No obstante, los autores del presente estudio subrayan la necesidad de estudios prospectivos que corroboraren los hallazgos.
Young y otros32) plantearon la necesidad de buscar factores de riesgo cardiovasculares en las personas con pie diabético y tratar estos factores identificados enérgicamente, pues la frecuencia de la mortalidad varía con este accionar.
En esta investigación se reportó que el 8,6 % de las muertes fueron por afecciones cardiovasculares, por lo que la recomendación de Young y otros32 deberá tenerse en cuenta.
Sin embargo, Mouslik33) plantea que la severidad de la lesión del pie diabético constituye un factor predictivo independiente de mortalidad, con una mayor relevancia, incluso que la propia enfermedad cardiovascular. Por otra parte, investigadores como Martins y otros38) plantean la posibilidad de que algunas de las muertes por UPD sean causadas por infecciones no controladas.
Mantey y otros39) reportaron que la infección por el Estafilococus aureus, la cual es muy común en las UPD, incrementó la mortalidad 2,6 veces comparados con aquellos sin infección y postularon que esta bacteria podría incrementar la mortalidad a través de la respuesta de las citoquinas, al causar la ruptura de la placa de ateroma y provocar la muerte a través de un infarto agudo de miocardio.
Dado lo expuesto por los autores con relación a la infección por el Estafilococus aureus y la mortalidad en portadores de pie diabético, así como el impacto negativo de la neuropatía autonómica sobre la disfunción endotelial, se torna necesario investigar al respecto en aquellos servicios de La Habana o el país, donde el pie neuroinfeccioso es predominante.
Gallardo y otros,40 en su estudio de mortalidad con angiopatía diabética periférica en Cuba, resaltaron en un análisis por provincias que Ciudad de La Habana era la de mayor mortalidad prematura, y a su vez la que más aportaba a los años de vida potencial perdidos (AVPP) al país en el período estudiado.
En este trabajo se detectaron diferencias no significativas en cuanto a la tasas de fallecidos entre los diferentes municipios de la capital cubana. Marianao se ha citado en otros estudios como uno de los territorios de mayor mortalidad por diabetes mellitus.29) Por su parte, Plaza, sede de varios centros con atención especializada, figura entre los de mayor tasa de mortalidad en personas con pie diabético. Quizás se deba a la mayor tasa de envejecimiento de la población.41) La Habana Vieja y Arroyo Naranjo muestran las tasas ligeramente más bajas de fallecidos de toda la capital, probablemente por una educación diabetológica sistemática en las personas con diabetes en sus áreas.
Aunque las estadísticas de mortalidad son imprescindibles para los análisis correctos de la situación de salud de una población y permiten además realizar comparaciones entre ellas, no puede obviarse la presencia de discapacidades y otras afectaciones de la calidad de vida que también influyen en la salud de las personas.41,42
Los modernos métodos de tratamiento con factores de crecimiento epidérmicos (Heberprot P), necesariamente deben acompañarse de la educación terapéutica, la vigilancia y el inicio del tratamiento temprano de cualquier manifestación de ulceración en los miembros inferiores de las personas con diabetes.23,43
Rivero y otros,44) en la provincia de Camagüey mostraron la efectividad del modelo de prevención de pie diabético a través acciones determinadas que impactaron en la disminución de los ingresos hospitalarios, amputaciones y fallecidos.
Más recientemente, Catalá y otros,45 también mostraron en el municipio Colón, Cuba los beneficios de un tratamiento adecuado en la atención primaria de salud.
Finalmente, la tasa de mortalidad en personas con pie diabético en el período estudiado tuvo una tendencia a la disminución y fue mayor en las edades geriátricas y en las mujeres. Las infecciones fueron las causas más importantes de muerte. Deberán realizarse análisis más profundos en cada municipio de La Habana, en pos de determinar las vulnerabilidades en la atención de los pacientes con pie diabético y trazar políticas de intervención ad hoc.