Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista de Ciencias Médicas de Pinar del Río
versión On-line ISSN 1561-3194
Rev Ciencias Médicas vol.17 no.2 Pinar del Río mar.-abr. 2013
PRESENTACIÓN DE CASO
Hematoma espinal
Spinal hematoma
Antonio Javier García Medina1, Grecia María Giniebra Marín2, Juan Carlos Bermejo Sánchez3
1Especialista de Segundo Grado en Neurología. Máster en Longevidad Satisfactoria. Jefe del Grupo Provincial de Neurología de Pinar del Río. Jefe del Departamento de Neurología. Profesor Auxiliar. Hospital Clínico Quirúrgico "León Cuervo Rubio". Pinar del Río. Correo electrónico: tonny@princesa.pri.sld.cu
2Especialista de Primer Grado en Medicina General Integral. Hospital General Docente “Abel Santamaría Cuadrado”. Pinar del Río. Correo electrónico: grecia@princesa.pri.sld.cu
3Especialista de Primer Grado en Neurocirugía. Hospital Clínico Quirúrgico “León Cuervo Rubio”. Pinar del Río. Correo electrónico: bermejo@princesa.pri.sld.cu
RESUMEN
El hematoma epidural espinal es un hallazgo poco frecuente en la práctica médica. Se presenta un caso de una paciente portadora en la región dorsal, donde su forma de presentación también se consideró muy inhabitual y confusa; esta debutó con un dolor precordial con irradiación del brazo izquierdo, la espalda y el estómago, instaurándose después una mielitis transversa dorsal. Se presenta el resultado de la resonancia magnética nuclear dorsal, con consideraciones diagnósticas de los diferentes tipos de hematomas espinales. Se realizó una laminectomía desde D3 a D6 y se evacuó un extenso hematoma epidural desde D1 a D8.
DeCS: Hematoma epidural espinal/diagnóstico, Laminectomía.
ABSTRACT
Epidural spinal hematoma is an infrequent finding in medical practice. A case of a female patient suffering from a pain in the dorsal region, with its way of presentation was also considered as an unusual and confuse occurrence; it started with precordial pain irradiating left arm, back and stomach, establishing a dorsal transverse myelitis. The result of a nuclear magnetic resonance is presented with diagnostic considerations of different types of spinal hematomas. A laminectomy from D3 to D6 was performed and a large epidural hematoma from D1 to D8 was evacuated.
DeCS: Spinal epidural hematoma/diagnosis, Laminectomy.
INTRODUCCIÓN
En 1869, se publicó el primer caso de hematoma espinal diagnosticado clínicamente1 Y el primer caso evacuado quirúrgicamente con éxito fue publicado en 1911.
El hematoma espinal (HE) es un hallazgo poco frecuente en la práctica médica, que puede causar un deteRíoro neurológico rápido, y a menudo, irreversible sino se diagnostica y trata precozmente, y máxime, si su forma de presentación es por un dolor precordial y posteRíormente una mielitis transversa aguda como en este caso y el reportado por Thongsong y colaboradores.2,3
La mayoría de los HE suelen tener un curso brusco, agudo (ictal). Aparecen generalmente con dolor dorsal espinal, en función del nivel afectado, seguido de síntomas por compresión medular. Se han descrito múltiples déficits neurológicos: alteraciones sensitivas, motrices, disfunción de esfínteres, síndrome de Brown-Séquard.1-4
Los HE son más frecuentes entre la quinta y la sexta década de la vida, con una incidencia máxima entre los 55 y los 70 años; pueden clasificarse en epidurales, subdurales, subaracnoideos o intramedulares, según el compartimento anatómico afectado. De todos ellos, los más frecuentes son los de localización epidural, que son 3/4 HE. 1, 5,6
El resto, especialmente los intramedulares, son muy infrecuentes. De los hematomas epidurales no se conoce su fisiopatología ni el origen del sangrado. Existen dos teorías: arterial y venosa, según esta1, 5,6 los hematomas epidurales se producen por un aumento brusco de la presión intratorácica o intrabdominal (tos, estornudos, valsalva), que se transmiten directamente a las venas del plexo venoso epidural y causa su rotura.
La teoría venosa se apoya en que este plexo está más desarrollado dorsalmente y es más pequeño en la cara ventral del saco dural, donde está cubierto en parte por el ligamento longitudinal posteRíor; esto explica que la mayoría de los hematomas epidurales sean dorsales al saco tecal.
PRESENTACIÓN DEL CASO CLÍNICO
Se presenta una paciente femenina, de 70 años de edad, raza blanca, con antecedentes de diabetes mellitas tipo II, y de insuficiencia venosa periférica, llevando solo tratamiento médico para esta última con dipiridamol 150 miligramos diaRíos.
Llevaba una vida activa con independencia motora y cognitiva para todas las funciones de la vida diaria, hasta el día 24 de octubre de 2012 a las 11:00 a.m., que comenzó con un dolor precordial agudo que se irradiaba al estómago y la espalda, y posteRíormente al brazo izquierdo; esto motivó que se llevara al policlínico de su área de salud, donde le detectan al examen físico, cifras altas de la tensión arterial en 180 mmHg de máxima con 110 mm de Hg de mínima.
Se le realizó un electrocardiograma de urgencia que arrojó síndrome coronaRío agudo sin elevación del ST (SCASEST). Se le administró 125 mg de aspirina vía oral, 25 miligramos de atenolol por vía oral, 150 miligramos de amiodarona por vía endovenosa, 2 tabletas sublinguales de 0.5 miligramos de nitroglicerina.
En horas del medio día, 24 de octubre, comenzó con un entumecimiento de ambas piernas, que le fue imposibilitando poco a poco el movimiento de estas.
Se remite al Hospital Provincial Clínico Quirúrgico "León Cuervo Rubio", y a las 9:35 p.m. se recibe el caso en la sala de emergencia con una parálisis aguda de ambas piernas, y con tendencia a la hipotensión y bradicardia; sin dolor precordial en ese momento, solo con dolor en la espalda y el brazo izquierdo, sin fiebre y gradiente térmico, buena diuresis, tensión arterial en 100 mm Hg desistólica con 60 mmHg de diastólita, frecuencia cardiáca de 52 x minutos, sin alteraciones en el abdomen y con edemas en miembros infeRíores de fácil godet.
Se realizó un electrocardiograma el cual fue muy artefactuado con T negativas desde V3 a V6 y bradicárdia sinusal, con hematócrito en 0.35, hemoglobina en 10.6 g/l, leucocitos en 8x10 9 L, segmentados 0.89, eosinófilos 0.02, linfocitos 0.09, con ligera trobocitósis, CPK (MB): 17U/I, glicemia; 5.1 mmol/L, tiempo de coagulación: 7 minutos, tiempo de sangramiento 1 minuto, tiempo de protrombina: control: 13 minutos, paciente: 20 minutos, tiempo parcial de tromboplastina: 36 minutos
Líquido cefalorraquídeo: citoquímico: aspecto: claro, color: incoloro, células 0 x 10 6/L, pandy: positivo xx.
A las 11:00 p.m. la paciente comienza a aquejar molestias en bajo vientre y se le detecta un globo vesical. Se sondea y evacúa la vejiga. El día 25 de octubre a las 7:30 a.m. se queja de dolor en el brazo izquierdo y la espalda, con una tendencia a la hipotensión arterial y a la bradicardia. Se realiza otro electrocardiograma con aplanamiento de onda T, tensión arterial: 90 mmhg con 60 mmHg, frecuencia cardiáca: 96 latidos x minutos, frecuencia respiratoria: 20/minutos, se mantiene con paraplejía fláccida, y como tenía en el líquido cefalorraquídeo una disociación albumino citológica se interconsulta con el neurólogo a las 9 am y éste al valorar el caso encuentra un nivel sensitivo dorsal alto a nivel de D3, con banda de hiperalgésia entre D1 y D2, con toma de la fuerza muscular total de ambas piernas, con fláccidez y arrefléxia osteotendinosa, con toma de la sensibilidad profunda, hipoalgésia e hipoestésia desde D3 hacia abajo, así como toma ligera de la fuerza musculatura proximal de los miembros supeRíores, reflejos cutáneos abdominales exaltados de forma bilateral; se le diagnostica una mielitis transversa aguda con nivel dorsal alto en evolución, es decir, un shock medular, indicándosele de urgencia una resonancia magnética nuclear de la región dorsal en el Hospital General Docente "Abel Santamaría Cuadrado", trasladándose el caso hacia ese departamento. Y le realizan la resonancia magnética nuclear de la región, la cual fue informada:
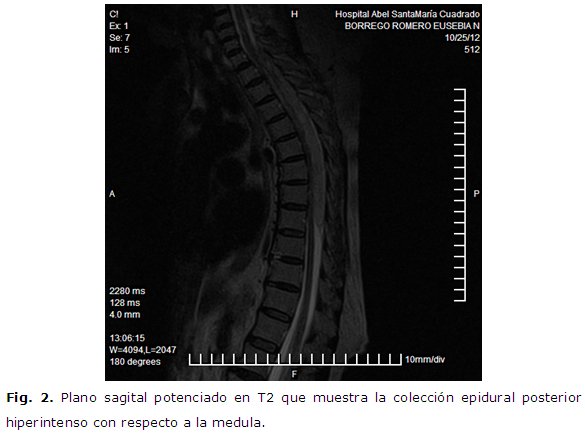
RMN de la región dorsal, columna dorsal. T1 y T2 sagital técnica melográfica, T2 axial: Figura 1 y Figura 2
Signos de espóndilo artrósis con discretos signos de deshidratación discal, tanto en secuencias de T1 como en T2 se visualiza imagen alargada isodensa en T1 y en T2: aunque más hiperintensa en T2 en región dorsal alta, desde D1 a D9 que ocupa todo el espacio subaracnoideo posteRíor, retromedular, que produce ausencia de señal en ambas técnicas mielográficas, y que comprime el cordón medular en todo el espacio, no pudiendo definir si la infiltra o no con el aspecto de lesión ocupativa extramedular.
Rápidamente se discutió el caso con los radiólogos y con los neurocirujanos y decide intervenir de urgencia en horas de la tarde de ese día 25 de octubre de 2012. Conclusión del informe operatoRío: hematoma epidural espinal desde D1 a D8, se realizó laminectomía de D3 a D6 y evacuó el hematoma epidural en todo el espacio.
El proceder quirúrgico se realizó a las 22 horas aproximadamente del inicio del cuadro compresivo medular, la paciente comenzó primero a recuperar sus esfínteres, y se mantenía al alta bajo tratamiento rehabilitador de la fuerza motriz de sus miembros infeRíores, pero sin dolor en región precordial, ni en la espalda y brazo izquierdo, que fueron los síntomas iniciales de su cuadro clínico.
DISCUSIÓN
Desde el punto de vista imagenológico es difícil diferenciar entre un hematoma subdural espinal y un hematoma epidural espinal. Sin embargo, la visualización de la grasa epidural puede ser de gran ayuda, porque solamente se distingue en el hematoma subdural espinal. Además, el hematoma subdural espinal suele tener una forma más cóncava, con compresión de la medula espinal y con una extensión muy variable.7, 8,9 El hematoma epidural espinal, al contraRío, suele ser de forma convexa, con desplazamiento de la médula espinal, como en el caso que se presenta.
La conducta a seguir en estos casos es primeramente el diagnóstico rápido y después de diagnosticado hay varias opciones de tratamiento en dependencia de su estado neurológico: tratamiento conservador, drenaje percutáneo o intervención quirúrgica. En los pacientes con deteRíoro agudo de sus síntomas o con déficit neurológicos importantes, la mejor opción terapéutica como en nuestro caso es la descompresión quirúrgica urgente vía laminectomía, incisión y evacuación del coágulo. El tratamiento conservador para casos de mínimos déficit neurológicos, mejorías sucesivas en el período inicial o en casos de asociación con coagulopatías.10-12
REFERENCIAS BIBLIOGRÁFICAS
1. Varela Rois P, García JG, Portas MR, Cueto PM. Hematomas espinales: la apoplejía espinal. Neurología[ìnternet]. 2010[cited january 2013]; 25(02):96-103. Disponible en: http://www.elsevier.es/sites/default/files/elsevier/pdf/295/295v25n02a13150551pdf001.pdf
2. Thongsong N, Settawatohawanich.S and colb. An uncommon cause of compressive myelopathy misdiagnosed as transverse myelitis. J Med Assoc Thai[internet]. 2012 May[cited january 2013]; 95(5): 727-9 Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/22994036
3. Yang SM, Suk-Hyung K, Kyoung-Tae K, Won Park S, Lee WS. Spontaneous spinal epidural hematomas associated with acute myocardial infartion treatment. Korean Circ J[Internet]. 2011 Dec[cited january 2013]; 41(12): 759-62. Available from: http://synapse.koreamed.org/search.php?where=aview&id=10.4070/kcj.2011.41.12.759&code=0054KCJ&vmode=FULL
4. Kukita CC and colb. S. Spinal hematoma complicating a Churg-Strauss Síndrome patient: a previously unreported Association. Clincs (Sao Paulo): 2012 Jul; 67(7): 855-7
5. Kang MS, Shin YH, Lee CD, Lee SH. Delayed neurological deficits induced by an epidural hematoma associated with a thoracic osteoporotic compression fracture. Neurol Med Chir (Tokyo) [internet]. 2012[cited January 5th]; 52(9): 633-6. Available from: https://www.jstage.jst.go.jp/article/nmc/52/9/52_3198/article
6. Gelabert M, Iglesias M, Gonzalez J. Spontaneous spinal epidural hematomas: review of 8 cases. Neurología. 2003 Sep; 18(7) 357-63.
7. Braun P, Kazmi K, Nogués-Meléndez P. MRI findings in spinal subdural and epidural hematomas. Eur J Radiol[internet]. 2007 oct[citec January 5th]; 64(1): 119-5. Available from: http://www.sciencedirect.com/science/article/pii/S0720048X07000915
8. Braun P, Nogués-Meléndez P, Montoliu Fornás G, Martínez Martínez JC, Marcos Naranjo E. Hematoma subdural espinal espontaneo: hallazgos en resonancia magnetica a proposito de 2 casos. Radiology [Internet] 2007[cited january 5th]; 49(1): 47-50. Available from: http://www.elsevier.es/sites/default/files/elsevier/pdf/119/119v49n01a13098762pdf001.pdf
9. Rubin MN, Rubistein AA. Vascular deseases of the spinal cord. Neurol Clin[internet]. 2013 Feb [cited January 5th]; 31(1): 153-81. Available from: http://www.sciencedirect.com/science/article/pii/S0733861912000655
10. Kim T, Lee ChH, Hyun SJ, Hoon Yoon S, Kim KJ, Kim HJ. Clinical outcomes of spontaneous spinal epidural hematoma: A comparative study between conservative and surgical treatment. J Korean neurosurg Soc[Internet]. 2012 Dec [cited january 5th]; 52(6): 523-7. Available from: http://synapse.koreamed.org/search.php?where=aview&id=10.3340/jkns.2012.52.6.523&code=0032JKNS&vmode=FULL
11. Amiris AR, Fouyas IP, Cro S, Casey ATH. Postoperative spinal epidural hematoma (SEH): Incidencia, risk factors, onset, and management. Spine J[internet]. 2012 Dec 4[cited January 2013]; 10: s1529-9430. Available from. http://www.sciencedirect.com/science/article/pii/S1529943012013046
12. An JX, Qi-wu F, Sullivan EA, Williams JP. Spine surgery may cause more spinal epidural hematomas than spinal puncture. Chin Med J (Engl)[Internet]. 2003 Jan[cited january 2013]; 126(2): 286-9. Available from: http://www.cmj.org/peRíodical/PDF/201311750636920.pdf
Recibido: 21 de febrero 2013.
Aprobado: 27 de febrero 2013.
Dr. Antonio Javier Garcia Medina. Especialista de Segundo Grado en Neurología. Máster en Longevidad Satisfactoria. Jefe del Grupo Provincial de Neurología de Pinar del Río. Jefe del Departamento de Neurología. Profesor Auxiliar. Hospital Clínico Quirúrgico "León Cuervo Rubio". Pinar del Río. Correo electrónico: tonny@princesa.pri.sld.cu