Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Angiología y Cirugía Vascular
versión On-line ISSN 1682-0037
Rev Cubana Angiol Cir Vasc vol.16 no.1 La Habana ene.-jun. 2015
ARTÍCULO ORIGINAL
Tratamiento y evolución de pacientes con úlceras del pie diabético
Treatment and outcome of patients with diabetic foot ulcers
Lic. Leysis Díaz Salina,I Lic. Damisela Iser Rondon,I Lic. Dunia Pérez Fuentes,I Dr. René Díaz Salina,II Lic. Yamilé Palacio VerdeciaIII
I Policlínico Docente III "René Vallejo Ortiz", Manzanillo. Granma, Cuba.
II Policlínico Docente "Manuel Sánchez Silveira", Pilón. Granma, Cuba.
III Policlínico Docente IV "Luís Enrique de la Paz", Manzanillo. Granma, Cuba.
RESUMEN
Introducción: la diabetes mellitus es una enfermedad metabólica crónica y compleja, se caracteriza por deficiencia absoluta o relativa de insulina. El pie diabético, está asociado con anormalidades neurológicas y vasculopatía periférica de diversa gravedad en las extremidades inferiores.
Objetivo: describir el tratamiento y la evolución de pacientes con úlceras del pie diabético.
Métodos: estudio descriptivo en una muestra de 51 pacientes atendidos en el Policlínico Docente III "René Vallejo Ortíz", de Manzanillo, durante el 2012. Se tomaron los datos de edad, sexo, tipo de diabetes, grado de la lesión según la clasificación de Wagner, tipo de tratamiento y evolución.
Resultados: hubo predominio de la diabetes tipo 2 en pacientes masculinos de los grupos de edad entre 54 y 65 años y de 65 y más. Las lesiones tipo I y II de Wagner prevalecieron en los grupos de edades más jóvenes. El tratamiento aplicado fue la cura local combinada con antibióticos tópicos u orales en 40 (78,4 %) pacientes y la aplicación intralesional de Heberprot-P en 11 (21, 5 %). El 96,1 % tuvo una evolución satisfactoria.
Conclusiones: la evolución satisfactoria de un alto porcentaje de pacientes indica que los tratamientos aplicados, cura combinada y Heberprot-P, son convenientes para las úlceras del pie diabético en los pacientes estudiados.
Palabras clave: pie diabético, diabetes mellitus, Herberprot-P.
ABSTRACT
Introduction: diabetes mellitus is a chronic and complex metabolic disease characterized by absolute or relative insulin deficiency. The diabetic foot is associated with neurological abnormalities and peripheral vascular disease of varying severity in the lower extremities.
Objective: to describe the treatment and outcome of patients with diabetic foot ulcers.
Methods: a descriptive study in a sample of 51 patients treated at the clinic III "René Vallejo Ortiz", municipality Manzanillo, during the 2012 data on age, sex, type of diabetes, degree of injury were taken as classified Wagner, type treatment and outcome of patients with diabetic foot ulcers
Results: the sample was characterized by a predominance of type 2 diabetes in male patients in the age groups between 54 and 65 and 65 and over. The lesions type I and II of Wagner prevailed in the younger age groups. The treatment applied was the local priest combined with topical or oral antibiotics in 40 (78.4 %) patients and intralesional Heberprot-P in 11 (21, 5 %). 96.1 % had a satisfactory outcome.
Conclusions: the successful development of a high percentage of patients indicates that the applied treatments combined Heberprot-P and healing, are suitable for diabetic foot ulcers in patients in the sample.
Keywords: diabetic foot, diabetes mellitus, Herberprot-P.
INTRODUCCIÓN
Aproximadamente, 285 millones de personas en el mundo (6,6 % en el grupo de 20 a 79 años) padecen diabetes. Este número se espera que aumente a más del 50 % en los próximos 20 años si no se ponen en práctica programas preventivos. Para el 2030 la proyección es de 438 millones de personas afectadas, lo que indica que el 7,8 % de la población adulta tendrá diabetes.1
El grupo de edades con mayor prevalencia de diabetes en el mundo es el comprendido entre 40 y 59 años, sin apreciarse una diferencia significativa en relación con el género, pero sí en las personas que viven en áreas urbanas en comparación con las que viven en áreas rurales.1
Los países con mayor prevalencia de diabetes mellitus (DM) y una mayor proyección para el año 2030 son China, India y Estados Unidos. Se ha estimado que cada año unos 76 000 niños menores de 15 años desarrollan diabetes de tipo 1 en el mundo y el total de niños con esta enfermedad asciende a 480 000. En la región de Centro y Suramérica aproximadamente 25 100 000 personas (8,3 %) de la población adulta padecen de diabetes; en los siguientes 20 años, esta cifra se incrementará en más del 60 % y puede llegar a casi 40 millones.1,2
En los Estados Unidos de América el 90 % de los diabéticos son mayores de 50 años de edad, el 20 % se hospitaliza por las complicaciones que produce la DM en el pie, las cuales se manifiestan después de los 50 años, una tercera parte presenta enfermedad vascular periférica y el 7 % requiere de cirugía vascular o amputación. La mortalidad aumenta en los diabéticos mayores de 45 años en comparación con los enfermos de menor edad.3-5
En México, la distribución de la mortalidad por DM parece tener un comportamiento desigual en el ámbito nacional. La tasa de mortalidad ajustada por edad es de 56,41 en Oaxaca, mientras que en Chihuahua llegó a 199,85 por 105 habitantes, por lo que el riesgo de morir por DM es 3,5 veces mayor en Chihuahua que en Oaxaca.6
La DM es considerada una enfermedad metabólica crónica y compleja que se caracteriza por deficiencia absoluta o relativa de insulina, hiperglucemia crónica y otras alteraciones del metabolismo de los carbohidratos y de los lípidos; ello a su vez puede originar múltiples complicaciones microvasculares en los ojos, el riñón y las extremidades inferiores, así como neuropatías periféricas y, frecuentemente, lesiones macrovasculares y coronarias.7
El pie diabético, en particular, es definido como la infección, la ulceración y la destrucción de los tejidos profundos, asociadas con anormalidades neurológicas (pérdida de la sensibilidad al dolor) y vasculopatía periférica de diversa gravedad en las extremidades inferiores.7
El pie es susceptible a daños circulatorios y neurológicos y el menor trauma puede causar úlceras o infecciones. La enfermedad macrovascular de las extremidades inferiores es más común y progresa más rápidamente en presencia de DM, tiene, asimismo, una distribución peritibial característica a la cual se agrega la fragilidad de las arterias del pie. Así, el pie diabético se hace más vulnerable a las heridas. La alteración en la perfusión de la sangre en las extremidades inferiores tiene la mayor importancia porque da la alarma para que se adopte un método efectivo hacia la revascularización.8,9
El Ministerio de Salud Pública de Cuba trabaja arduamente por reducir la tasa de mortalidad por diabetes, del 11 % actual al 7 %.10 Para ello se apoya en los 11 centros de atención a este tipo de padecimiento existentes en el país y en otros seis que se inaugurarán próximamente. La clave es pesquisar y encontrar de forma precoz al diabético no diagnosticado y ponerle de inmediato un tratamiento intensivo adecuado, además de controlarle su metabolismo para impedir a tiempo las complicaciones graves de esta enfermedad.
El estudio se realizó con el objetivo de describir el tratamiento y la evolución de pacientes con úlceras del pie diabético.
MÉTODOS
Se realizó un estudio descriptivo en 53 pacientes que asistieron a la consulta de atención al paciente con úlceras del pie diabético que se brinda en el Policlínico Docente III "René Vallejo Ortiz", de Manzanillo, provincia Granma, durante el año 2012.
El grado de la lesión se definió mediante la clasificación de Wagner.11
El tratamiento empleado para el pie diabético fue:
- Cura combinada: tratamiento de cura local, aplicación de antibióticos (tópicos y orales).
- Aplicación del Herberprot-P®: factor de crecimiento epidérmico recombinante de 25 µg producido en el Centro de Ingeniería Genética y Biotecnología, La Habana, Cuba, No. de registro sanitario: B-06-087-D03. Se aplicó en inyección intralesional tres veces por semana, hasta un máximo de ocho semanas. Está indicado en úlceras Wagner III y IV, neuropáticas e isquémicas, siempre y cuando el proceso infeccioso esté controlado. Los efectos benéficos de traducen en formación de tejido de granulación en grado variable.
Los criterios tomadas para decidir la evolución del tratamiento fueron:
- Satisfactorio: cuando el paciente evoluciona con cicatrización de la lesión.
- No satisfactorio: cuando el paciente evoluciona sin cicatrización de la lesión.
La información se obtuvo a través del registro de datos de la consulta de donde se extrajeron los siguientes datos: edad (años), sexo (masculino, femenino), tipo de DM (1 o 2), grado de lesión según la clasificación de Wagne (I, II, III, IV, V).
Para el análisis estadístico los datos fueron procesados de forma computarizada. Los resultados se expresan en números absolutos y relativos.
RESULTADOS
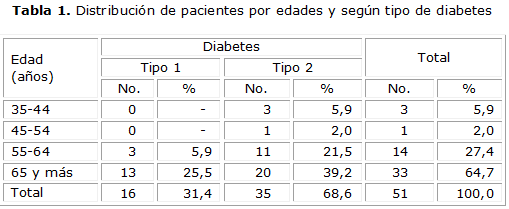
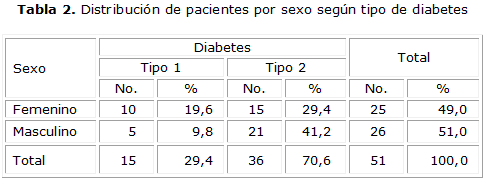
En la muestra hubo predominio de la diabetes de tipo 2 en los grupos de edad entre 55-64 años y de 65 y más y el sexo masculino, así como supremacía de las lesiones con grado I y IV de la clasificación de Wagner en el grupo de pacientes con 65 y más años (tablas 1, 2, 3).
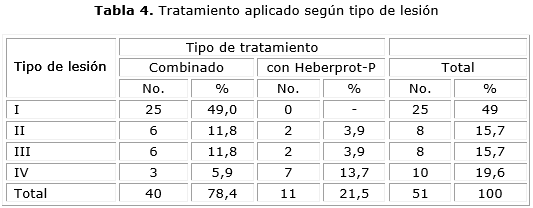
Predominó la cura combinada en las lesiones con grado I de Wagner y el tratamiento con Heberprot-P en las lesiones con grado IV (tabla 4).
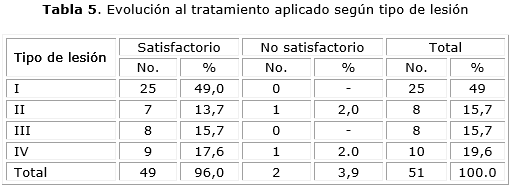
Se aprecia que el mayor porcentaje de pacientes presentó una evolución satisfactoria con independencia del tipo de lesión (tabla 5).
DISCUSIÓN
Algunos autores plantean que los pacientes mayores de 65 años se complican por no mantener un adecuado control metabólico al producirse un desequilibrio en su organismo, que trae como consecuencia la aparición de las complicaciones vasculares.6-8 Los pacientes involucrados en este estudio llevan muchos años padeciendo DM, son pacientes que acuden a consultas por lesiones en los pies, con parestesia de los miembros inferiores con pérdida de la sensibilidad, lo que conlleva a serias complicaciones con el pasar de los años y que con el avance de la enfermedad pierden la sensibilidad en las partes terminales, no se revisan los pies periódicamente, ni sus familiares están pendientes de este detalle.9
Los resultados de este estudio coinciden con los planteamientos de García Herrera y otros,9 quienes refieren que la incidencia de la DM es a expensas del tipo 2, y que el 96 % de los diabéticos pertenecen a este grupo y que existe una correlación de la afección con el avance de la edad y el sexo masculino.9,10
Lo anterior pudiera explicarse porque los hombres están sometidos a más factores de riesgo que el sexo femenino, no acuden a consulta de forma profiláctica y solo asisten cuando se descubren una lesión y si esta duele o le impide realizar alguna tarea para ellos importante, o sea alguna complicación.
Los resultados de este estudio coincide cono los de otros autores que encuentran predominio de DM en mayores de 65 años, con lesiones I y IV; plantean, además, que más del 50 % de los diabéticos no son diagnosticados a tiempo, que el grado I es potencialmente peligroso, por lo que se hace necesario un diagnóstico temprano.11,12 No coinciden con los resultados obtenidos por Junco Gelpi y otros, puesto que en su muestra predominó la lesión tipo III.13
El tratamiento, generalmente, comienza con la cura local de la lesión cuando no reúne con los requisitos necesarios para aplicar el tratamiento con factor de crecimiento epidérmico y solo si es necesario y luego de una valoración médica se aplica el medicamento Heberprot-P a los casos que así lo requieran. En este trabajo se alcanzaron buenos resultados.
Hernández Cañete y otros,14 plantean algunas cuestiones relacionadas con los buenos resultados de un tratamiento, entre ellos, la constancia del mismo, la vigilancia y cuidado de la esfera psicológica del paciente, el cumplimiento de todas las normas de asepsia y antisepsia, la educación brindada sobre su cuidado por el personal que atiende al paciente y a sus familiares y su autocuidado del control metabólico. Elementos todos que se tuvieron en cuenta en los tratamientos aplicados en este trabajo.
Como conclusión podemos señalar que la evolución satisfactoria de un alto porcentaje de pacientes indica que los tratamientos aplicados, cura combinada y Heberprot-P, son convenientes para las úlceras del pie diabético en los pacientes que conforman la muestra.
REFERENCIAS BIBLIOGRÁFICAS
1. Stess RM, Jensen SR, Mirmiran R. The role of dynamic plantar pressures in diabetic foot ulcers. Diabetes Care. 1997;20(5):855-8.
2. Camejo M, García A, Rodríguez E, Carrizales ME, Chique J. Visión epidemiológica de la diabetes mellitus: Situación en Venezuela. Registro epidemiológico y propuesta de registro. Programas de detección precoz. Rev Venez Endocrinol Metab. 2012 [citado 28 Mar 2014];10(supl1):2-6. Disponible en: http://www.scielo.org.ve/scielo.php?script=sci_arttext&pid=S1690-31102012000400002&lng=es
3. Hirsch AT, Criqui MH, Treat-Jacobson D, Regensteiner JG, Creager MA, Olin JW, et al. Peripheral arterial disease detection, awareness, and treatment in primary care. JAMA. 2001;286:1317-24.
4. American Diabetes Association. Arteriopatía periférica en pacientes con diabetes. Diabetes Care. 2003;26(12):3333-41.
5. Beckman JA, Creager MA, Libby P. Diabetes and atherosclerosis: epidemiology, pathophysiology, and management. JAMA. 2002;287:2570-81.
6. Blanes Mompó JI, Al-Raies Bolaños B, Fernández González S. Factores de riesgo en el pie diabético. Angiología. 2012 [citado 7 Feb 2014];64 (Esp Cong):58-62. Disponible en: http://apps.elsevier.es/watermark/ctl_servlet?_f=10&pident_articulo=90136971&pident_usuario=0&pcontactid=&pident_revista=294&ty=135&accion=L&origen=zonadelectura&web=zl.elsevier.es&lan=es&fichero=294v64nEsp.Congresoa90136971pdf001.pdf
7. Jelinek JE. The skin in diabetes. Diabetic Med. 1993 [citado 7 Feb 2014];10:201-13. Disponible en: http://onlinelibrary.wiley.com/doi/10.1111/j.1464-5491.1993.tb00048.x/references
8. López-Antuñano S, López-Antuñano FJ. Diabetes mellitus y lesiones del pie. Salud pública Méx. 1998 [citado 2 Feb 2014];40(3):281-92. Disponible en: http://www.scielosp.org/scielo.php?script=sci_arttext&pid=S0036-36341998000300010&lng=en
9. García Herrera A, Rodríguez Fernández R, Peña Ruiz V, Rodríguez Hernández L, Acosta Cabadilla L, Febles Sanabria R, et al. El significado clínico del pie diabético en un análisis de diez años. Rev Cubana Angiol Cir Vasc. 2011 [citado 2 Feb 2014];12(1). Disponible en: http://www.bvs.sld.cu/revistas/ang/vol12_01_11/ang08111.htm
10. Ferrer del Castillo. Pie diabético y su prevención. Mediciego. 2006 [citado 7 Mar 2014];12 suppl 1. Disponible en: http://bvs.sld.cu/revistas/mciego/vol12_supl1_06/revisiones/r7_v12_supl106.html
11. Gallardo Pérez U, Zangronis Ruano L, Hernández Piñero L. Perfil epidemiológico del pie diabético. Rev Cubana Angiol Cir Vasc. 2004 [citado 2 Feb 2014];5(1). Disponible en: http://bvs.sld.cu/revistas/ang/vol5_1_04/ang16104.htm
12. Lipsky BA , Berendt AR,Cornia PB,Pile JC,Peters EJ, Armstrong DG, et al. Infectious Diseases Society of America clinical practice guideline for the diagnosis and treatment of diabetic foot infections. Clin Infect Dis. 2012 [cited 2014 Jan 13];54(12):e132-73. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/22619242
13. Junco Gelpi DA, Moncada JO, Montoya Cardero LE, Blanco Trujillo F, Hernández González JC. Eficacia del Heberprot-P® en el tratamiento de las úlceras del pie diabético. MEDISAN 2012 [citado 12 Abr 2014];16(11):1707-11. Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S1029-30192012001100007&lng=es
14. Hernández Cañete CM, González Pacheco HH, Sánchez Montiel ME, Vega García R. Tratamiento con Heberprot-P en la provincia Ciego de Ávila. Rev Cubana Angiol Cir Vasc. 2009 [citado 13 Feb 2014];10(1):12-21. Disponible en: http://bvs.sld.cu/revistas/ang/vol10_1_09/ang03109.htm
Recibido: 8 de abril de 2014.
Aprobado: 20 de mayo de 2014.
Leysis Díaz Salina. Policlínico Docente III "René Vallejo Ortiz", Manzanillo. Granma, Cuba.
Dirección electrónica: leysi@grannet.grm.sld.cu