Introducción
Se estima, a nivel mundial, que las úlceras flebostáticas afectan aproximadamente del 1 al 3 % de la población adulta,1,2,3,4 sin embargo, este porcentaje desciende entre 0,1-0,5 % cuando se refiere solamente a la prevalencia de pacientes que se encuentran con úlceras abiertas.5
Una vez presente la lesión, la velocidad de curación en la mayoría de los casos es lenta, pues según varios estudios entre el 30 y el 60 % de los pacientes la padecen durante al menos 12 meses,5,6 el 20 % permanece abierta al cabo de dos años, porcentaje que disminuye (8%) al cabo de los cinco años.5
En el Primer Consenso Latinoamericano de Úlceras Venosas, Nettel y otros,7 señalaron que con el tratamiento supervisado se logra que el 65 % de las úlceras cierren en 24 semanas y el 90 % en 3 años, por lo que es necesario brindar el mejor tratamiento posible para lograr una rápida cicatrización de la lesión y la reincorporación del paciente a su vida social.
Los métodos empleados para el tratamiento de las úlceras venosas de los miembros inferiores se basan en dos aspectos fundamentales, a) el de la enfermedad de base y b) el local. Cabe señalar que no existe un tratamiento único y efectivo, por lo que en un mismo paciente se pueden usar varios tratamientos o la combinación de ellos por estar dirigidos, fundamentalmente, al alivio de la sintomatología, a la prevención de las complicaciones, la curación de las lesiones y la disminución de las recurrencias.8
Los tratamiento se buscan a través de un conjunto de medidas como es el proceder convencional que incluye, el descanso con los miembros inferiores elevados para obtener reposo venoso, dieta hiposódica, curas diarias con soluciones de suero fisiológico, desbridación no quirúrgica (enzimática, autolítica, osmótica, larval y mecánica) adecuada de las úlceras y vendaje de la zona afectada para evitar su exposición ambiental.9
En cuanto a la terapia farmacológica se utilizan principalmente los flebotónicos, flavonoides (diosmina) y sustancias no benzopirónicas que regulan la permeabilidad capilar; algunos artículos señalan que también puede utilizarse la pentoxifilina.10,11,12
Es conocido el uso de dos estrategias principales para prevenir y tratar la infección clínica en las úlceras venosas de la pierna: los tratamientos aplicados directamente a la úlcera (antisépticos) y los antibióticos de uso sistémico; se aconseja recoger una muestra de exudado, sobre todo en las úlceras de larga evolución.2,9
Actualmente, no está disponible ninguna evidencia que apoye el uso rutinario de los antibióticos sistémicos para promover la curación de úlceras venosas de la pierna, quizás debido al incremento de cepas bacterianas multirresistentes a disímiles antibióticos por lo que se recomienda que solo deben usarse las preparaciones antibacterianas en los casos de infección clínica.2,7
Se recomienda también, como el primer tratamiento a probar, las terapias de primera línea: la compresión, asociadas a otros tipos de tratamientos, que influyan sobre la hipertensión venosa de la extremidad, que reducen el edema y aumentan el flujo del retorno venoso. Dicha compresión se logrará mediante el uso de un vendaje o una media apropiada para tal fin, que ejerza una presión externa gradual y mantenida sobre la extremidad afectada.12
Para la curación de las úlceras venosas se recomiendan presiones mayores o iguales a 40 mmHg,9 sin embargo, es posible que las presiones de reposo no sean adecuadas si son mayores de esta cifra en los pacientes de edad avanzada que se encuentran en un estado delicado.13,14
También pueden ser considerado los tratamientos adyuvantes y avanzados, entre los que se encuentran las terapias que van desde láser-terapia de superficie, la ozonoterapia local, la aplicación en la úlcera de curas con factores de cicatrización y crecimiento epidérmico, la electroestimulación y el ultrasonido terapéutico de baja frecuencia; su utilización dependerá de la disponibilidad del tratamiento y de la experiencia de cada terapeuta, de ahí que los resultados sean muy variados.4,12,15
A pesar de todos los tratamientos revisados, se recuerda que en la fisiopatología de las úlceras flebostáticas se señala, como primer elemento de referencia a concluir, que estas son susceptibles de un tratamiento quirúrgico con pretensión curativa o al menos paliativa y con escasas recurrencias, donde el principal objetivo del proceder es la eliminación del reflujo a nivel del sistema venoso superficial y de las venas perforantes.4,8
Los criterios de la cirugía de primera elección son para los pacientes menores de 50 años con una etiología muy clara de las venas perforantes o con reflujos safenos importantes, ya que las expectativas de curación son más altas; en segundo lugar se puede considerar también la cirugía para los pacientes con úlceras muy grandes que vayan a necesitar injertos múltiples de piel8 y para aquellos, que a pesar de un buen manejo médico y compresivo, la lesión no mejora o solo lo hace parcialmente.9
Por tanto, la corrección quirúrgica del reflujo venoso superficial es recomendada como prioritaria en los pacientes con úlceras venosas e incompetencia venosa superficial, de ser posible, deber ser efectuada por ablación con láser, radiofrecuencia, ligadura alta, sección safeno-femoral con o sin safenectomía o mediante escleroterapia ecoguiada,4,12,16 ligadura de perforantes (incluso por vía endoscópica), valvuloplastias y reemplazo valvulares mediante autotrasplantes. Otras técnicas empleadas directamente sobre las úlceras son injertos libres de piel y desbridamientos quirúrgicos.3,12,16
El uso de las técnicas quirúrgicas endovasculares (ablación láser endovenosa y la ablación por radiofrecuencia), populares en las enfermedades venosas, están creciendo en la dirección de las úlceras flebostáticas.17
Los injertos de piel se realizan para estimular la cicatrización y con el objetivo de disminuir el tiempo de cierre de la lesión, se recomiendan en úlceras grandes y que no curan.7
Existen diferentes modalidades de estos, entre los más frecuentes se encuentran los injertos de piel de espesor parcial, pinch graft, injerto tipo malla, aloinjertos y autoinjertos epidérmico cultivado y la membrana colágena humana (homóloga).7
Además; no en pocas ocasiones es imperativo realizar desbridamientos quirúrgicos ante la presencia de gran cantidad de esfacelos, tejido desvitalizado o necrosado que favorecen el crecimiento bacteriano y aumentan el riesgo de infección; así como la presencia de calcificaciones o de metaplasia ósea, que constituyen un obstáculo para que el proceso de cicatrización se desarrolle de una manera adecuada.12,18
En la actualidad, a pesar de que se cuenta con un gran arsenal terapéutico para el tratamiento de las úlceras venosas; estas son de difícil curación, continúan siendo penosas para el paciente, costosas para este y su familia y para el Estado y en muchas ocasiones constituye un gran reto para el médico de asistencia, pues al ver cómo a pesar de sus esfuerzos, de los ingresos reiterados y la ansiedad del paciente, no se logra la total curación o se impiden las recidivas de una úlcera que comienza a ser parte de la vida cotidiana del paciente.
Además, no se encuentran variedad de estudios en pacientes ingresados en los servicios de angiología y cirugía vascular por úlceras flebostáticas y en Cuba no existe información suficiente sobre los tipos de tratamientos recibidos durante el ingreso en estos pacientes, razones por las cuales motivó la realización de la presente investigación con el objetivo de identificar los tratamientos utilizados en los pacientes ingresados por úlceras flebostáticas y la relación entre el tiempo de estadía hospitalaria, el tratamiento recibido y el estado de las úlceras al egreso hospitalario.
Métodos
Se realizó un estudio descriptivo y ambispectivo en 121 ingresos con diagnóstico de úlceras flebostáticas, realizados en el Instituto Nacional de Angiología y Cirugía Vascular (INACV), en el Servicio de Flebolinfología. El período de estudio osciló entre enero de 2013 y diciembre de 2017. Se revisaron las historias clínicas de los 78 ingresos efectuados entre enero de 2013 y junio de 2016 y de los 43 ingresos entre julio de 2016 a diciembre de 2017, para la componente retrospectiva y prospectiva, respectivamente.
Todos los pacientes dieron su consentimiento para que sus datos fueran utilizados en este estudio o en otros con fines investigativos.
Se excluyeron del estudio aquellos pacientes que presentaron un componente arterial en la formación de las úlceras (úlceras mixtas) y los pacientes diabéticos.
Se le solicitó al Departamento de Archivo y Estadística del INACV todas las historias clínicas de los pacientes con el diagnóstico de úlceras flebostáticas ingresados en el servicio de Flebolinfología en el período en estudio, y se tomaron de ellas las siguientes variables: tratamiento recibido durante el ingreso (médico o quirúrgico), tipo de tratamiento médico (convencional, antibióticoterapia, compresivo, adyuvante), tipo de tratamiento quirúrgico (safenectomía interna, ligadura del cayado, autoinjerto dermoepidérmico, desbridamiento quirúrgico, ligadura de perforantes insuficientes u otros), estado de la lesión al egreso (mejorada, curada o extremidad amputada) y estadía hospitalaria (días).
Se creó una base de datos para el procesamiento estadístico de la información recogida. Se calcularon las frecuencias absolutas y relativas como medida de resumen para las variables cualitativas.
Se utilizó la prueba Ji-cuadrada ((2) no paramétrica para variables independientes en la identificación de la relación entre el tiempo de estadía hospitalaria, el tipo de tratamiento recibido y el estado de las úlceras al egreso. Se trabajó con 95 % de confiabilidad (α= 0,05).
Resultados
Se observó que los tratamientos más utilizados fueron el convencional (100 %) y con antibiótico terapia (93,4 %), el 52,1 % tuvo tratamientos adyuvantes (Tabla 1).
Tabla 1 Distribución de los tratamientos médicos que los pacientes recibieron en cada ingreso
| Tipo tratamiento médico | n | % |
|---|---|---|
| Convencional | 121 | 100 |
| Antibioticoterapia sistémica | 113 | 93,4 |
| Compresión elástica | 73 | 60,3 |
| Adyuvantes | 63 | 52,1 |
Los porcentajes se calcularon sobre el total de ingresos (n= 121).
El tratamiento quirúrgico fue más empleado que el tratamiento médico solo (56,2 % vs. 43,8 %), además, se encontró en el grupo de tratamiento médico más ingresos con menor estadía hospitalaria (1 a 10 días) y se constató una asociación directa entre esta y el tratamiento recibido (( 2 = 31,22; p= 0,0001), que se traduce en mayor estadía para el tratamiento quirúrgico y menor para el tratamiento médico (Tabla 2).
Tabla 2 Estadía hospitalaria según el tipo de tratamiento recibido

Los porcentajes se calcularon sobre el total de ingresos (n= 121).
El tratamiento quirúrgico más empleado fue el autoinjerto de dermoepidérmico en 72,0 % de los pacientes que recibieron tratamiento quirúrgico (Tabla 3).
Tabla 3 Tratamientos quirúrgicos realizados en el total de tratamientos quirúrgicos
| Tipo de tratamiento quirúrgico | n | % |
|---|---|---|
| Autoinjerto dermoepidérmico (AIDE) | 49 | 72,0 |
| Safenectomía interna | 1 | 1,5 |
| Desbridamiento quirúrgico + AIDE | 4 | 5,9 |
| Safenectomía interna + AIDE | 3 | 4,4 |
| Ligadura del cayado de safena interna | 1 | 1,5 |
| Ligadura del cayado de safena interna + AIDE | 3 | 4,4 |
| Ligadura de perforantes insuficientes | 1 | 1,5 |
| Desbridamiento quirúrgico | 6 | 8,8 |
| Total | 68 | 100,0 |
AIDE: Autoinjerto dermoepidérmico. Los porcentajes se calcularon sobre el total de tratamientos quirúrgicos (n= 68).
El 57,9 % de los pacientes presentaron al egreso un estado de la lesión mejorada y de ellos el 43,8 % recibieron solo tratamiento médico; mientras que los que egresaron con la úlcera curada (42,1 %) pertenecían al grupo que recibió alguna variedad de tratamiento quirúrgico. Se constató una asociación directa, altamente significativa, entre el tratamiento recibido y el estado de la úlcera al egreso (( 2 = 23,10; p= 0,0201), lo que se traduce en que el tratamiento médico conllevó más a la mejora de las lesiones pero el quirúrgico a su cura (( 2 = 19,92; p= 0,0100) (Tabla 4).
Tabla 4 Estado de las úlceras al egreso del paciente según tipo de tratamiento recibido
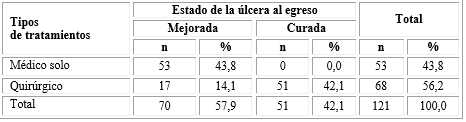
No se produjo amputación de la extremidad con ninguno de los tratamientos. Los porcentajes se calcularon sobre el total
de ingresos (n= 121).
En el análisis del estado de la lesión según el tipo de tratamiento quirúrgico utilizado, se observó que los 51 egresos con la lesión curada, todos habían recibido autoinjerto dermoepidérmico, solo (60,3 %) o en unión a otra técnica quirúrgica [desbridamiento quirúrgico (5,9 %), ligadura del cayado de safena interna (4,4 %) y safenectomía interna (4,4 %)]. En los egresados con la lesión mejorada (n= 17; 25,0 %) los procederes quirúrgicos más utilizados fueron el autoinjerto dermoepidérmico (n= 8; 11,8 %) y el desbridamiento quirúrgico (n= 6; 8,8 %) (Tabla 5).
Tabla 5 Estado de las úlceras al egreso de los pacientes según el tipo de tratamiento quirúrgico recibido
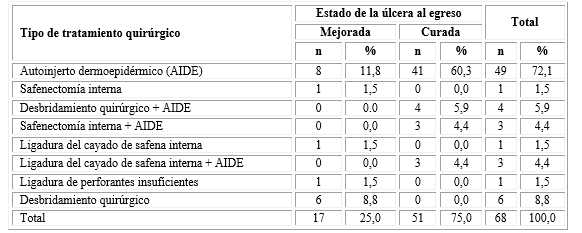
AIDE: autoinjerto dermoepidérmico. No se produjo amputación de la extremidad con ninguno de los tratamientos.
Los porcentajes se calcularon sobre el total de tratamientos quirúrgicos realizados (n= 68).
Se demostró una asociación directa altamente significativa entre el tipo de tratamiento quirúrgico y el estado de la úlcera al alta hospitalaria (( 2 = 36,07; p= 0,0001), lo que se traduce en que el autoinjerto dermoepidérmico está más asociado con la cura de las lesiones al alta hospitalaria que el resto de los procederes (tabla 5).
Discusión
Los resultados del estudio se encuentran en correspondencia con los estudios revisados que plantean que el tratamiento inicial en estos pacientes es el convencional para lograr la mejoría y la curación de la lesión.9,19
Además, el haber encontrado en este estudio que los antibióticos sistémicos fueron más utilizados en estos pacientes hospitalizados demuestra que la mayoría ingresan con un diagnóstico de úlceras complicadas por infección. En el caso de los pacientes candidatos de tratamiento quirúrgico, los antibióticos sistémicos se utilizaron de forma profiláctica. Estos hallazgos están en correspondencia con lo que recoge la literatura revisada en cuanto a que no se recomienda el uso de antibióticos sistémicos de forma profiláctica ni de rutina y que su indicación solo es válida cuando aparezcan los signos clínicos de infección,19,20,21 una de las indicaciones para la hospitalización de los pacientes.5
Los resultados de este estudio en cuanto al uso de la compresión elástica, no están en concordancia con la evidencia científica y otras publicaciones de la literatura que apuntan hacia las terapias compresivas como de primera línea para lograr la mejoría, la curación en menor tiempo y disminuir las recurrencias de estas lesiones19,22,23 siempre y cuando no existan contraindicaciones para su uso; aunque se debe tener en cuenta que los pacientes hospitalizados de este estudio se encontraban en reposo venoso supervisado y no deambulaban durante su ingreso.
El tratamiento más empleado de forma general fue el tratamiento quirúrgico, lo que está en correspondencia con que se trata de un estudio en pacientes hospitalizados y con estudios que plantean que la hospitalización se reserva para los pacientes con úlceras complicadas, las úlceras circunferenciales que llevan un tratamiento insuficiente si es ambulatorio, los pacientes en los que se decide hacer cirugía de inicio y los paciente con úlceras muy grandes que van a necesitar injertos múltiples de piel,5 por tanto, era de esperar que el mayor porcentaje de pacientes ingresados fuera con el objetivo de recibir tratamiento quirúrgico o lo recibiera en algún momento de su ingreso.
Además, cabe señalar que la asociación entre la estadía hospitalaria y el tratamiento recibido era esperada, debido a que los pacientes que recibieron tratamiento quirúrgico necesitaron con frecuencia una determinada estadía preoperatoria para lograr la mejoría del lecho ulceroso, erradicar las infecciones o la compensación de enfermedades de base y luego otra estadía posoperatoria para garantizar el éxito del tratamiento quirúrgico y evitar las complicaciones. En correspondencia con lo anterior Reeder y otros,5) publican una mayor estadía hospitalaria para los pacientes que recibieron alguna modalidad de tratamiento quirúrgico.
Según varios estudios el tratamiento quirúrgico mejora la cicatrización y evita la recurrencia de las úlceras,17,24,25 lo que está en concordancia con los datos hallados en este estudio y específicamente con respecto al uso satisfactorio del autoinjerto de piel (solo o en unión de otros tratamientos) ya que los únicos pacientes que presentaron un estado de la lesión curada al egreso fueron los que recibieron tratamiento con autoinjerto de piel; este proceder mejoró el porcentaje de cicatrización y disminuyó su tiempo, lo que está en correspondencia con los resultados obtenidos por otros autores.24,25,26
Se debe señalar que en este trabajo se realizó algún tipo de proceder sobre el sistema venoso superficial solo en 9 pacientes; lo que no está en correspondencia con resultados publicados que plantean como prioritario el tratamiento quirúrgico del reflujo venoso superficial en los pacientes con úlceras venosas e incompetencia venosa superficial.7 Esto último se debe a que para la realización de estos procederes debe existir un reflujo del sistema venoso superficial demostrado, así como presentar una edad y comorbilidad presente que permitan este tipo de cirugía.7,27
Una limitación de esta investigación radica en que los pacientes no fueron necesariamente diagnosticados por primera vez durante este estudio, tampoco se tuvo en cuenta el tiempo de evolución de las úlceras y muchos de estos pacientes ya habían recibido tratamiento previo del sistema venoso superficial con alguna de estas técnicas.
Se puede concluir que rl tratamiento más empleado es el quirúrgico y dentro de estos, el autoinjerto dermo-epidérmico es el más utilizado, puesto que presenta los mejores resultados en cuanto a la curación de la lesión, pero mayor estadía hospitalaria en los pacientes.
Se recomienda tomar en cuenta estos resultados para mejorar el protocolo de actuación en el tratamiento de las úlceras flebostáticas en los pacientes ingresados.














