Introducción
El término e-Salud (o su variante en inglés eHealth o e-Health) se emplea para representar el empleo de las Tecnologías de la Información y las Comunicaciones (TIC) en la salud. En el 2005, la Asamblea de Organización Mundial de la Salud (OMS) aprobó la resolución sobre Cibersalud, reconociéndose internacionalmente el aporte de las TIC y de los sistemas de gestión de salud en el sector. Este reporte afirma que el fortalecimiento de los sistemas de salud a través de la e-Salud refuerza los derechos humanos fundamentales aumentando y mejorando la equidad, la solidaridad, la calidad de vida y la calidad en la atención. 1
Las proyecciones más optimistas sugieren que una sociedad digital y un mundo interconectado, asegura un crecimiento de empleos y productividad, además garantiza mejoras en el acceso a facilidades que potencian la calidad de vida 2-4. La evolución de los sistemas de información en la salud está modificando ciertos aspectos de la práctica clínica y producen cambios que requieren la participación y el consenso de los profesionales implicados en la asistencia a los pacientes. 5
Uno de los puntos de mayor atención en la e-Salud, es precisamente la digitalización de la historia clínica. La historia clínica se considera un documento válido desde los puntos de vista clínico y legal a todos los niveles de atención en salud 6. Es un registro que se desarrolla con el tiempo y que documenta la relación médico-paciente.
Por lo tanto, la veracidad de todos los actos realizados y que constan en la historia clínica deben ser muy rigurosos; es la fuente que, además de recoger todo un informe de salud, comunica el pensamiento médico, registra observaciones, diagnósticos e intervenciones que reflejan uno o varios problemas. De ahí se deriva su importancia y sus múltiples repercusiones al intentar describir el estado del paciente, orientar la terapéutica, poseer un contenido científico de investigación, adquirir carácter docente, ser un importante elemento administrativo y finalmente tener implicaciones legales. 7
Desde el año 2016 existe una alianza estratégica entre el Centro de Informática Médica de la UCI y el Centro Nacional de Cirugía de Mínimo Acceso (CNCMA) para el desarrollo e implementación de un Sistema Integral de Salud que abarca los procesos asistenciales de dicha institución de salud 8. Con 15 años de experiencia en el desarrollo de aplicaciones de Informática Médica CESIM aporta los conocimientos tecnológicos desde el punto de vista informático y el CNCMA los conocimientos médicos necesarios para el desarrollo. Está desarrollado bajo estándares internacionales de informática médica, basado en las normas de calidad de procesos y procedimientos médicos.
El Sistema Integral de Salud, está compuesto por el Sistema de Información Radiológica XAVIA RIS, el Sistema para el Almacenamiento, Transmisión y Visualización de Imágenes Médicas XAVIA PACS y el Sistema de Información Hospitalaria XAVIA HIS.
El sistema XAVIA HIS está compuesto por diferentes módulos que interconectan las diferentes áreas de una institución hospitalaria como son Admisión, Emergencia, Epidemiología, Banco de Sangre, Farmacia, Consulta Externa, Hospitalización, Visor de Historia Clínica, entre otros. La Historia Clínica Electrónica (HCE) única por paciente es el atributo fundamental del sistema y está formada por documentos basados en el estándar HL7-CDA 9-11.
En un contexto heterogéneo, en el que interactúan diferentes aplicaciones para la gestión de la HCE, es necesario establecer un adecuado mecanismo de interoperabilidad para el intercambio de información 12. Por tanto, el HIS debe tener la capacidad de incluir (importar automáticamente o de forma manual) documentos clínicos a la HCE del paciente que se maneja en el entorno intrahospitalario.
Por otra parte, no es suficiente que el software visualice los documentos, sino que debe poseer opciones para exportarlos e imprimirlos. Sin embargo, en el sistema XAVIA HIS solo es posible exportar cada documento en su totalidad, generando en cada documento el encabezado con los datos del paciente (nombre y apellido, edad, sexo, color de la piel, identificador). Esto implica un alto consumo de papel provocado por la forma con que se exportan dichos documentos, si se requiere su impresión.
Si el paciente solicita al hospital una evaluación precisa y resumida de su estado o transcurso por la institución, para su autocontrol o para presentarla ante otra institución de salud o laboral, el sistema no satisface de forma eficiente este requerimiento. Es posible exportar los documentos deseados, pero no de manera abreviada. El sistema XAVIA HIS permite exportar más de un documento clínico por paciente, pero no ofrece la posibilidad a los especialistas de salud de seleccionar documentos de la HCE del paciente y de estos, las secciones con las cuales se quiere conformar el Resumen de Historia Clínica, manteniendo un único encabezado.
La situación descrita anteriormente trae consigo las siguientes limitantes:
Imposibilidad de incorporar los documentos clínicos de un paciente generados por un sistema externo al sistema XAVIA HIS, afecta la permanencia de los datos en una Historia Clínica única pues esta se realiza de forma manual.
La impresión de documentos que conforman la HCE desde el sistema XAVIA HIS implica un alto costo de materiales.
Los especialistas no cuentan con funcionalidades que les permitan elaborar resúmenes de Historias clínicas de forma automática.
El objetivo del presente trabajo es presentar las funcionalidades que se propone incorporar en el Visor de Historia Clínica Electrónica, para mejorar la gestión de los documentos que la conforman, en el sistema XAVIA HIS.
Métodos
En la investigación que se presenta se sigue una estrategia explicativa y se emplearon los siguientes métodos científicos:
Análisis documental: se analizó la bibliografía disponible referente a soluciones de gestión de HCE, sistemas de información hospitalaria, su integración, interoperabilidad, así como estándares y buenas prácticas. Esto permitió identificar las limitaciones del sistema XAVIA HIS y establecer las bases necesarias para el diseño de las funcionalidades propuestas.
Sistémico: se empleó el método sistémico con el objetivo de modelar el objeto mediante la determinación de sus componentes, así como las relaciones entre estos. La determinación de los componentes del objetivo y sus relaciones permitió explicar, por un lado, la estructura del objeto y por otro, su dinámica. Entre los principales conceptos a tener en cuenta se encuentran: HL7-CDA e HCE.
Inductivo - deductivo: se empleó para arribar a conclusiones generales sobre los procesos de atención a los pacientes en los diferentes servicios asistenciales (fundamentalmente en Consulta Externa) de las instituciones de salud.
Histórico - lógico: la evolución de los sistemas de información de salud a nivel nacional e internacional, haciendo énfasis en el perfeccionamiento y la eficiencia de la utilización de la historia clínica electrónica única por paciente, permitió evaluar las posibles soluciones y alcanzar una propuesta adecuada.
Modelación: se utilizó el método para reproducir las principales características de la información contenida en la HCE, representando las relaciones existentes, así como las restricciones entre los datos que la componen. Todo el proceso de ingeniería de software como los artefactos generados utiliza la modelación como base.
Entrevista: se empleó al determinar los procesos del negocio y los requerimientos de la gestión de las historias clínicas, así como las principales aspiraciones que tienen los especialistas. Las entrevistas no estructuradas se enfocaron en los especialistas de Medicina Interna y otras especialidades, y en los especialistas del área Registros Médicos.
Observación: permitió describir cómo se realizaban los procesos en las instituciones visitadas: Hospital Clínico Quirúrgico Manuel Fajardo y Clínica Internacional Cira García. Permitió identificar y describir las actividades que se ejecutan cuando es solicitado un resumen de la Historia Clínica, durante su elaboración por el especialista médico y su validación por el área de Registros Médicos.
Se utilizó como metodología de desarrollo la variación del Proceso Unificado Ágil (AUP) para la UCI 13. En el desarrollo del sistema XAVIA HIS, se emplea el escenario 3, que determina que los proyectos que modelan el negocio con procesos de negocio solo pueden modelar el sistema con requisitos por procesos. La determinación de las tecnologías y herramientas estuvo determinada por los factores técnicos y ambientales 14 implicados en la realización de modificaciones en el sistema XAVIA HIS.
Como lenguaje de modelado se empleó UML, que permite modelar, construir y documentar los elementos siguiendo la filosofía orientada a objetos y BPMN para el modelado de los procesos de negocio. Como herramienta de modelado Visual Paradigm.
Resultados
Como resultado del análisis documental, se pudo comprobar que todavía es complejo definir de forma inequívoca el término Historia Clínica Electrónica (HCE) 15, por su empleo en diferentes contextos y categorías 16. En el contexto cubano, la HCE debe ser concebida según la visión de Häyrine 17 y Nguyen 18: “una HCE es un registro virtual de cada evento relacionado con la salud (por ejemplo, ingreso en el hospital, visita al médico general, alergias) experimentado por un individuo a lo largo de su vida, desde el útero hasta la muerte”. Esta debe contener, además, las condiciones de salud del entorno, recopilada por la atención primaria de salud.
La producción científica relacionada con las experiencias de la implementación de los sistemas de HCE es significativa. En ello influye la prioridad nacional y el financiamiento gubernamental que reciben los proyectos de transformación digital de la atención de salud.
La diversidad de los trabajos publicados, demuestra que los grupos de investigación e implementación de los sistemas de HCE a nivel internacional, mantienen activas las investigaciones de optimización de las implantaciones a nivel hospitalario, regional y nacional, así como el perfeccionamiento de las HCE en sí mismas. En las clasificaciones de las HCE definidas, actualmente las conocidas como EHR (del inglés, Electronic Health Record) son las más trabajadas, teniendo en cuenta que la demanda de los datos de salud se basa en datos integrados y de diferentes fuentes.
Por esa razón los estándares, desarrollados para garantizar la interoperabilidad de la información de salud, constituyen un elemento imprescindible. Dentro de estos, HL7 y HL7-CDA han facilitado el surgimiento de otros estándares y normas más específicas.
HL7 (del inglés Health Level Seven), proporciona estándares de interoperabilidad que mejoran el intercambio electrónico de información médica, optimizan el flujo de trabajo y reducen la ambigüedad 19. Su sintaxis coherente y extensible permite estructurar información en salud, así como apoyar los procesos de atención al paciente, para ser intercambiada entre aplicaciones informáticas, conservando al mismo tiempo la semántica de la información en todas las plataformas. Además, brinda flexibilidad, porque es posible desarrollar aplicaciones en diferentes entornos tecnológicos y conectarlas entre sí.
CDA (del inglés Clinical Document Architecture) es un estándar de documentos definido por HL7 con el propósito de intercambiar información de los pacientes entre sistemas de salud y basado en el lenguaje de marcado extensible (XML por sus siglas en inglés), que especifica la estructura y la semántica de los documentos clínicos. Las colecciones de documentos CDA pueden ser presentadas directamente a los navegadores Web compatibles con XML.
Un documento CDA contiene una cabecera y un cuerpo. La cabecera sigue una estructura común, que identifica y clasifica el documento, provee información acerca de la autenticación, paciente, autor y actores involucrados. Por lo que, al seguir una estructura común, bien definida, la consulta de estos campos de forma automatizada es fácil. Por las grandes prestaciones y posibilidades de interoperabilidad que brinda esta arquitectura a las instituciones de salud para el intercambio de documentos clínicos, hace que sea una de las especificaciones más explotadas en los HIS. 20),(21
Con el propósito de identificar y evaluar los sistemas que gestionan la HCE, desarrollados a nivel internacional y nacional, se realizó una revisión de la información que publican las proveedoras de sistemas HIS y de otros sistemas informáticos para el sector de la salud. Se tomó como referencia sistemas homólogos que tengan en común la utilización de la HCE, que sean sistemas libres y multiplataforma. Se identificó que el uso de los documentos HL7-CDA es una práctica internacional, y que generalmente incorporan la capacidad de importar y exportar documentos en dicho formato.
Procesos de negocio identificados
A partir de dicho análisis, se realizó una revisión de los procesos de negocio descritos en el expediente de desarrollo del sistema XAVIA HIS, las funcionalidades implementadas en los módulos Consulta Externa y Visor de Historia Clínica y en otros artefactos ingenieriles relacionados. Se identificó que era preciso realizar modificaciones al proceso “Atender paciente” definido para Consulta Externa, y agregar un nuevo proceso “Entregar documento clínico” en el Visor de Historia clínica.
En el proceso Atender paciente, se realizó una modificación en el flujo de actividades. Se adicionó la actividad revisar documentos clínicos, después de identificar y clasificar el paciente. En ese momento, el médico de la consulta debe comprobar si el paciente tiene documentos clínicos en su poder, que pudieran ser hojas de consultas de episodios anteriores, resultados de exámenes complementarios, resumen de historia clínica, etc. Posteriormente, debe incorporar documentos a la historia clínica del paciente, si los considera necesarios para la atención de salud que realiza. La figura 1 representa el diagrama BPMN del proceso Atender paciente.
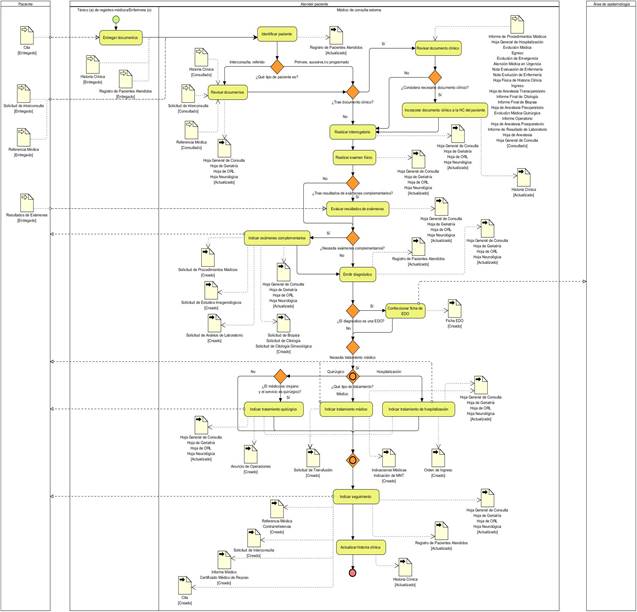
Fig. 1 Diagrama de proceso de negocio "Atender paciente". Fuente: Expediente de desarrollo del proyecto XAVIA HIS.
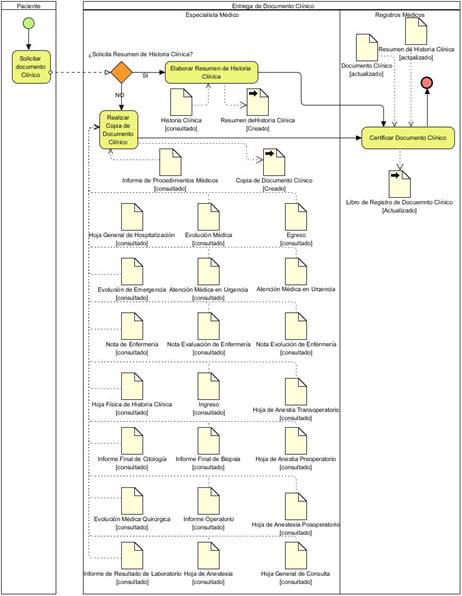
El proceso de negocio “Entrega de documento clínico” refleja las actividades que se llevan a cabo cuando el paciente solicita un documento clínico, que bien puede ser un resumen de historia clínica, o la copia de un resultado de complementario, hoja de atención, etc. El especialista que lo atiende, debe identificar el documento en la historia clínica y realizar la copia del mismo, o conformar el resumen de la historia clínica. Posteriormente, es responsabilidad del área de Registros Médicos, certificar el documento clínico, que generalmente corresponde a acuñar y registrar el mismo. La figura 2, representa el diagrama BPMN del proceso de negocio.
Propuesta de funcionalidades a implementar
Posterior a la identificación de las modificaciones a los procesos de negocio, se realizó un Comité de Control de Cambios 22 en el equipo de desarrollo del sistema XAVIA HIS. Se consideró viable realizar las siguientes modificaciones en el módulo Visor de Historia Clínica:
Agregar funcionalidad exportar documento clínico en formato oficial del MINSAP.
Generar listado de documentos clínicos importado.
Generar panel para la obtención de documento clínico en estándar HL7/CDA.
Agregar funcionalidad visualizar documento clínico a importar.
Agregar funcionalidad visualizar documento clínico importado.
Generar panel para la selección de elementos correspondientes al documento clínico.
Generar resumen de historia clínica en estándar CDA.
Estas funcionalidades se desarrollan en los requisitos funcionales 23),(24 del módulo Visor de HC, tal como muestra la tabla 1, agrupados por procesos como establece la metodología AUP-UCI, en su escenario 3. En la tabla 2 se especifica el resumen de los requerimientos que se modifican o incorporan como parte de la propuesta.
Tabla 1 Especificación de requisitos funcionales por procesos. Fuente: Expediente de desarrollo del proyecto XAVIA HIS.
| Proceso | Requisito Funcional |
|---|---|
| Entrega de documento clínico | RF 1. Exportar documento clínico CDA en formato oficial del MINSAP |
| RF 2. Generar Resumen de Historia Clínica | |
| Atender paciente | RF 3. Importar documento clínico CDA |
| RF 4. Ver datos de documento clínico CDA a importar | |
| RF 5. Buscar documento clínico | |
| RF 6. Ver datos de documento clínico |
Tabla 2 textual de los requisitos funcionales. Fuente: Expediente de desarrollo del proyecto XAVIA HIS.
| RF | Resumen de la descripción textual del requisito |
|---|---|
| 1 | El sistema permite, exportar a formato PDF los documentos clínicos (CDA) en el formato oficial del MINSAP, establecido en el Sistema de Información y Estadísticas. La funcionalidad estará disponible (desde la opción Buscar documento clínico) solo para aquellos documentos que tienen un formato oficial y que han sido generados desde la instancia del sistema de la que accede a la funcionalidad. Por ejemplo, los modelos de las series 54, 68, 69, 76 y que se respaldan en la HCE como un documento CDA. |
| 2 | El sistema permite generar un resumen de la HCE. Para ello brinda la posibilidad de seleccionar los documentos clínicos (que han sido generados desde la instancia del sistema de la que accede a la funcionalidad). A continuación, por cada documento escogido, se seleccionan las secciones que se quieren incorporar al resumen. Finalmente, el sistema genera un documento en formato PDF y brinda la posibilidad de guardarlo. |
| 3 | El sistema permite importar un documento HL7-CDA desde la funcionalidad Buscar documento clínico. El usuario debe cargar el documento al sistema, que se encarga de validar que sea un documento con formato CDA y que contenga una estructura correcta. El sistema debe, además, comprobar que el documento pertenezca al paciente del que se visualiza la HCE y, si el documento está firmado digitalmente, comprobar la firma con la autoridad certificadora competente. |
| 4 | El sistema permite visualizar el contenido de un documento HL7-CDA que ha sido cargado. Desde la funcionalidad Importar documento clínico, el sistema permite que el especialista evalúe el contenido del documento antes de incorporarlo definitivamente a la HCE. |
Discusión
El proceso de informatización de la salud pública cubana, es uno de los objetivos del Ministerio de Salud Pública en el que participan muchas instituciones del país. La UCI, con el sistema XAVIA HIS, desarrollado como tecnología disruptiva, para alcanzar la meta de gestionar una institución hospitalaria “sin papel” en la atención clínica, tiene una alta responsabilidad. La concepción del sistema, centrado en el paciente, con el empleo de los documentos HL7-CDA para construir la HCE, permite recopilar la información de atención médica e incorporar mecanismos apropiados de interoperabilidad con otras aplicaciones.
El desarrollo e integración de las funcionalidades propuestas, le permitirá al sistema XAVIA HIS proveer de nuevas facilidades a los profesionales de la salud y a la propia institución, que requiere transitar de forma paulatina del uso del papel como único medio autorizado para el almacenamiento de la información de salud de sus pacientes, a la HCE. Acercar cada vez más el Sistema XAVIA HIS a los profesionales de la salud, es indispensable para asegurar la aceptación y acogida de éste en las instituciones hospitalarias, sin que se atente contra la atención al paciente o en la calidad de los procesos de las instituciones de salud.
La posibilidad de exportar e imprimir los documentos clínicos, en el formato y estructura establecida por el MINSAP, mejorará la arquitectura de la información y permitirá disminuir la cantidad de papel necesario para la impresión. Además, le permitirá a la institución, compartir documentación impresa con otras instituciones del país, eliminando diferencias e incomprensiones en la estructuración de la información.
La elaboración de resúmenes de la historia clínica de manera automatizada, les permitirá a los especialistas de salud seleccionar los documentos y secciones de estos, que incorporarán al resumen. Esto aumentará el nivel de aceptación de la HCE como repositorio de información de las atenciones al paciente. Así mismo, facilitará la conformación de dichos resúmenes, con información actualizada y con una estructura adecuada.
La capacidad del sistema XAVIA HIS de importar documentos HL7-CDA generados por sistemas externos, previamente verificados, e incorporarla como parte de la HCE, garantizará la continuidad de la atención de salud a los pacientes. La importación de documentos CDA, es el primer paso del desarrollo de la interoperabilidad para el intercambio adecuado de los documentos clínicos. Adicionalmente, se incorpora la capacidad de verificar la estructura de los documentos HL7-CDA y comprobar la autenticidad e integridad del documento, a través de la verificación mediante la firma digital. Estas funcionalidades permiten escalar el módulo Visor de HCE hasta transformarlo en un repositorio de documentos CDA, como eje central de un ecosistema de aplicaciones que compartan las HCE.
Conclusiones
El análisis crítico de los procesos del negocio de las áreas Consulta externa y Registros médicos de las instituciones de salud, permitió identificar las limitaciones existentes y definir las funcionalidades asociadas al Visor de Historia Clínicas Electrónica, para mejorar la gestión de los documentos HL7-CDA en el sistema XAVIA HIS.
La evaluación de los sistemas homólogos al sistema XAVIA HIS relacionados a la visualización de Historias Clínicas Electrónica, corroboró que la implementación de los estándares HL7 y HL7-CDA, son indispensables para alcanzar la interoperabilidad deseada entre las aplicaciones informáticas que gestionan información de salud.
Las funcionalidades propuestas, siguen los principios y guías de desarrollo del sistema XAVIA HIS, asegurando la evolución planificada del sistema, y proveerán a los usuarios nuevas posibilidades para mejorar la calidad de la atención de salud.