Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
MediSur
versión On-line ISSN 1727-897X
Medisur vol.12 no.4 Cienfuegos ago. 2014
REVISIÓN BIBLIOGRÁFICA
Parálisis braquial obstétrica en el contexto de la rehabilitación física temprana
Obstetric Brachial Plexus Palsy in the Context of Early Physical Rehabilitation
Vivian Lucía Yanes SierraI , Eduardo Calixto Sandobal de la FéI , Duvier Camero ÁlvarezI , Lianet Ojeda DelgadoII
I Policlínico Octavio de la Concepción y Pedraja, Cienfuegos, Cienfuegos, Cuba
II Universidad de Ciencias Médicas, Facultad de Ciencias Médicas, Cienfuegos, Cienfuegos, Cuba, CP: 55100
RESUMEN
En la actualidad el sistema de salud cubano promueve el estudio prenatal y el seguimiento del embarazo; a pesar de esto la parálisis braquial obstétrica continúa siendo una consecuencia desafortunada tras un parto difícil y constituye uno de los traumatismos obstétricos más frecuentes. Su tratamiento ha sido tradicionalmente conservador, basado en el seguimiento multidisciplinario y consultas a los distintos especialistas para tratar las secuelas. Luego de realizar una amplia revisión bibliográfica, en este artículo se exponen la etiología, anatomía, fisiopatología, tipos de lesiones, pronóstico y evolución, secuelas, instrumentos de evaluación, tratamientos existentes y ejercicios para la parálisis braquial obstétrica.
Palabras clave: parálisis obstétrica, plexo braquial, rehabilitación, modalidades de fisioterapia, intervención médica temprana.
ABSTRACT
Cuban health system currently promotes prenatal testing and monitoring of pregnancy; nevertheless obstetric brachial plexus palsy remains an unfortunate consequence of a difficult delivery and is one of the most common birth trauma. Traditionally, its treatment has been conservative, based on multidisciplinary monitoring and consultations with various specialists to deal with the consequences. After conducting an extensive literature review, we discussed in this paper the etiology, anatomy, pathophysiology, types of injuries, prognosis and outcome, consequences, assessment tools, existing treatments and series of exercises for obstetric brachial plexus palsy.
Key words: paralysis obstetric, brachial plexus, rehabilitation, physical therapy modalities, early medical intervention.
INTRODUCCIÓN
La PBO fue descrita por primera vez por Smellie en 1768. Cien años después, en 1872, Duchenne la estudió magistralmente y fue planteada la tracción del miembro superior como causa de esta afección, aunque el mérito de descubrir su causa corresponde a Erb, dos años después, quien determinó que los nervios involucrados son el C5 y C6. Seeligmüller, en 1877, describió la lesión total del plexo y en 1885, Klumpke introdujo el conocimiento sobre la parálisis de las raíces inferiores del plexo braquial. Existen reportes variados referentes a su incidencia, difícilmente extrapolables, debido al carácter de las investigaciones; las cifras varían entre 0,3 por mil nacidos vivos a 1-2 por mil nacidos vivos.1 En un estudio de 104 casos, en la República Tunecina (norte de África), la población estudiada se representó por 38 niñas (51,4 %) y 36 niños (48,6 %), con una media de edad de 63 días (el rango de 3 días a 30 meses). Ambos sexos se vieron igualmente afectados. La parálisis fue superior en 66,2 % de los casos y completa en el 33,8 %. La distocia del hombro fue la complicación en el 27 % de los casos.2 También se ha informado que el tipo de lesión predominante corresponde a las raíces de C5-C6, seguida de las lesiones de C5 a C7 y de las parálisis totales del PB, y que estas últimas plantean el peor pronóstico funcional.3 El sistema de salud cubano promueve el estudio prenatal y el seguimiento del embarazo de manera temprana; a pesar de ello, la parálisis braquial obstétrica (PBO) continúa siendo una consecuencia desafortunada tras un parto difícil, y constituye uno de los traumatismos obstétricos más frecuentes. En Cuba existen muy pocos estudios sobre PBO, aunque existen datos recientes aportados por un estudio realizado en Villa Clara en el cual se analizaron 36 pacientes con diagnóstico de PBO durante el año 2012; además se hace énfasis en que la mayoría de los casos se presentan durante partos eutócicos, datos que deberían poner en alerta a los obstetras, pues esta es una afección de origen mayoritariamente iatrogénico.4 En la consulta de atención temprana de la provincia Cienfuegos, la PBO es uno de los padecimientos pediátricos que con mayor frecuencia requiere de tratamiento por parte de los profesionales que allí trabajan. Por ello, este estudio tiene como objetivo describir diferentes elementos clínicos relacionados con la PBO y dar a conocer las diferentes pautas de la rehabilitación temprana en nuestro contexto.
DESARROLLO
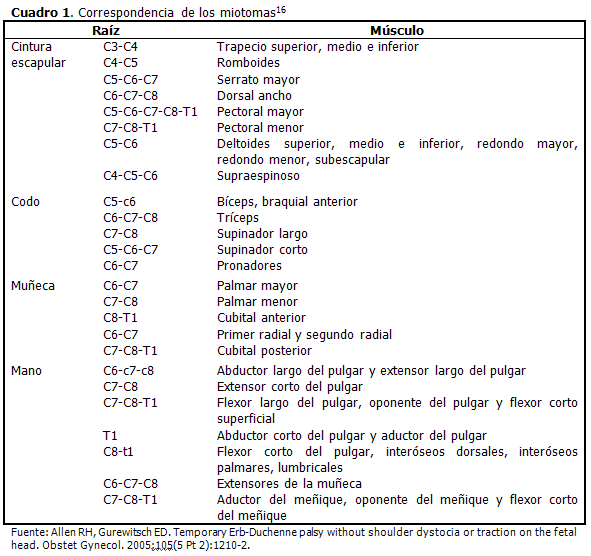
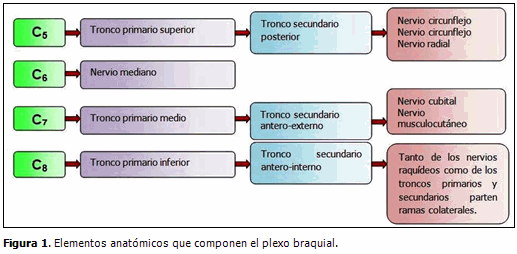
Etiología Lo habitual es que la PBO se asocie a partos cefálicos dificultosos en los que existe una tracción y compresión del plexo braquial durante las maniobras de liberación del hombro anterior. También se la describe en cesáreas y partos pelvianos. Los factores de riesgo perinatal predisponentes, son el alto peso para la edad gestacional (más de 4000 g o macrosómicos), madres multíparas, el trabajo de parto prolongado o dificultoso, un parto instrumentado (fórceps) y un parto en podálica.5-7 La distocia de hombros es un término que se utiliza con mucha frecuencia asociado a la PBO, pero es muy difícil corroborar su existencia real. Significa una falla en la salida de los hombros del bebé, luego de la salida de la cabeza, con maniobras habituales (cantidad usual de presión) en la presentación cefálica, por lo que requiere tracción y maniobras específicas para desimpactar la cintura escapular.8 Este concepto dependerá del grado de esfuerzo y el sentido de urgencia que exista en ese momento, dependiendo de cada caso en particular; y de la objetividad-juicio del obstetra a cargo.9,5 Es un hecho infrecuente, no anticipable e impredecible, que muchas veces no se asume ni se informa. Ocurre en el 0,37-1,01 % de los partos vaginales (y desciende a 0,23 % si se realiza episiotomía) y de ellos, el 6,7-15,8 % tiene alguna parálisis superior.5,7 A su vez, la distocia puede causar otras afecciones al neonato (muerte, apoplejías, fracturas) y a la madre (hemorragias postparto, laceraciones, desgarros de tercer grado, atonía uterina, infecciones); y tiene factores de riesgo que se superponen con las de la PBP.5 El hecho de que el 50 % o el 25 %5,10 de los pacientes no presenten al menos un factor de riesgo para PBP, que se describan casos sin asociación con distocia de hombros7,8,10 que puedan existir casos intrauterinos, que la cesárea también pueda generarla y que pueda ser también el hombro posterior el que se comprometa, determina el concepto de que la verdadera etiología de la PBP no es del todo conocida.5,6,11-13 Epidemiología La incidencia tiende a disminuir en los últimos años, sobre todo por el empleo de mejores prácticas obstétricas. A pesar de que se relaciona con las presentaciones pelvianas, las cuales tiene cinco veces más riego de asociarse con PBO, también aparece en macrosómicos, con peso superior a los 4 000 gramos. Generalmente es unilateral y solamente bilateral en el 5 % de los casos, siendo el miembro superior derecho el más afectado debido a la presentación occípito ilíaca izquierda anterior. El tipo de lesión varía según la presentación, la superior (C5 –C6) es la más frecuente, en proporción de 4:1. Otro aspecto a considerar es la lateralalidad de la lesión, que está relacionada con la rotación de la cabeza a través del canal del parto.14 Anatomía del plexo braquial Las raíces anteriores motrices y posteriores sensitivas surgen de la médula espinal y forman los nervios raquídeos que atraviesan el canal intertransverso y salen por el agujero conjugado; una vez afuera, las ramas posteriores son destinadas a los músculos paravertebrales y los nervios raquídeos se unen formando los troncos primarios (Figura 1).15,16 Inervación funcional A continuación se muestran las relaciones entre las regiones anatómicas del miembro superior y de estas con la raíz y el músculo que inervan. (Cuadro 1). C5-C6: Abducción del hombro. Fisiopatología de las lesiones5,15,17 La lesión del plexo braquial esta producida por fuerzas mecánicas. El descenso del hombro unido a la flexión lateral del cuello durante las maniobras del parto, aumenta el espacio entre la cabeza y el muñón del hombro lo cual puede ser la causa de las lesiones de distensión y ruptura de los elementos del plexo braquial. Las raíces más expuestas son C5-C6. Mecanismo fisiopatológico: las raíces superiores se tensan al comenzar la tracción y la médula espinal se desgarra bajo una fuerza de aproximadamente 20 Kg, de persistir C5-C6 se rompen; el descenso del muñón del hombro somete a C7 a tensión; una vez rota C7, puede producirse una avulsión de C8, mientras que T1 casi nunca resulta lesionada; el nervio frénico (C4-C5) casi nunca se afecta. El exceso de abducción del hombro con tracción del brazo también puede lesionar el plexo aunque con menor frecuencia. Los nervios se estiran y comprimen por debajo de la apófisis coracoides. En este tipo de presentaciones cefálicas, la tracción sobre el brazo causa la lesión aislada de C8-T1. Según el mecanismo fisiopatológico, puede existir relación entre la gravedad del traumatismo, la topografía de la lesión y la evolución de los trastornos. Otras lesiones que pueden producirse son la fractura de clavícula, la fractura de húmero y la luxación de hombro. Así, la PBO es consecuencia del estiramiento y tracción de los axones que constituyen el plexo braquial, durante el proceso del parto. Los componentes más afectados en orden de mayor a menor frecuencia, son:5 Tipos de lesiones El término lesión del plexo braquial se refiere a una lesión en el conjunto complejo de nervios que controlan los músculos de los dedos, la mano, el brazo y el hombro. Los nervios se originan en la médula espinal y se forman en tres troncos situados en la parte superior del hombro: la parte superior del tronco de la médula espinal, segmentos C5 y C6, el tronco medio de un segmento de C7, y la parte inferior del tronco de los segmentos C8 y T1.5,16,18 Las lesiones del plexo braquial pueden incluir: Clasificación de las lesiones del nervio5,19 Neuropraxia: bloqueo fisiológico de la conducción del nervio con un axón, sin una interrupción anatómica. Muchos niños con lesión del plexo braquial tienen neuropraxia y se recuperan espontáneamente porque esta tiende a desaparecer en un lapso de de cuatro a seis semanas. Axonotmesis: interrupción anatómica del axón con ninguna o parcial interrupción del sistema de tejido conector. Este tipo de lesión del nervio requiere que el axón vuelva a crecer hacia el músculo en cuestión, lo cual toma una considerable cantidad de tiempo. Este recrecimiento puede ser inhibido por la formación de cicatriz. En caso de que se requiera tratamiento quirúrgico, también habrá que considerar el número de axones dislocados y el alcance de la formación de la cicatriz en el lugar de la lesión del nervio. Cuando un axón se disloca, no es hasta las dos a cuatro semanas que comienza a regenerarse. En adultos los axones crecen cerca de una pulgada al mes, lo que significa que se requerirán varios meses para que el axón crezca hacia los músculos en el brazo. Sin embargo, podría regenerarse más rápidamente en niños, al ser menor la distancia por cubrir. Cuando un músculo pierde su inervación, los receptores del nervio desaparecerán en un período de entre 12 a 18 meses. Esto afecta el tiempo de intervención neuroquirúrgica, porque una reparación hecha muy tarde no tendrá receptores en los músculos para los nervios que crecen. Neurotmesis: rotura anatómica completa de ambos el axón y todo el tejido conector alrededor (rotura del nervio). La lesión del plexo braquial algunas veces se asocia con neurotmesis. Este es el tipo de lesión más severa del nervio y no tiene probabilidad de recuperación espontánea. Se necesita tratamiento quirúrgico temprano. Examen físico5,18-22 En la exploración de estos pacientes lo primero es observar la actividad espontánea de la extremidad lesionada, estimulando la piel a partir de las 4-6 semanas. Según va creciendo el niño, se realizan también mediciones de la extremidad y se valora la movilidad articular pasiva y activa. Para la evaluación motora en los niños, de manera más simplificada, se usa la modificación de Gilbert y Tassin (1987) del Medical Research Council23 (Cuadro 2). La evaluación sensitiva de los niños es todavía más difícil, pero se puede realizar una aproximación para su registro utilizando la escala de Narakas (1987)24 (Cuadro 3). Después de un parto difícil, el diagnóstico es sencillo. La extremidad superior se presenta flácida, hipotónica y colgante, en contraste con la hipertonía en flexión fisiológica de la extremidad contraria. Se valoran además otras extremidades para descartar posibles alteraciones. El examen muscular se realiza a partir de las 48 horas, pues el cuadro clínico puede variar rápidamente. Exige paciencia y habilidad porque puede provocar dolor. Se observa la gesticulación espontánea o provocada por estímulos cutáneos. Se valoran también los movimientos espontáneos y los reflejos normales que están presentes al nacer: El examen físico permite una precisión diagnóstica en el 90 % de los casos. Todos los músculos de la extremidad afectada deben ser evaluados. Las diferentes escalas son un instrumento útil para una correcta evaluación. Las lesiones que comprometan las raíces C5 y C6 producen una parálisis de la abducción y rotación externa del hombro, y de la flexión del codo. La raíz C7 es interesante, es una raíz que no es específica de un músculo o grupo muscular y de hecho puede ser usado del lado sano contra-lateral en una lesión completa, o incluso, en una lesión ipsilateral y en lesiones parciales, con casi ningún déficit muscular. Sin embargo, cuando se encuentra C7 lesionado acompañando a una lesión de C5 y C6, se observa pérdida de la extensión del codo y de la muñeca y dedos.17,20-22,24-26 Clasificación de las lesiones del plexo braquial5 Estudios complementarios5 Pronóstico y evolución5,18 El pronóstico y la evolución dependen de la extensión de la lesión; no hay regeneración si hay ruptura axonal completa. El tiempo de máxima recuperación varía de 1-18 meses. Si se trata de una neuropraxia y la recuperación completa ocurre dentro de los primeros tres meses (generalmente C5-C6 o C5-C6-C7), esta sigue un patrón estereotipado: - 1 ½ mes para recuperar tríceps y los extensores de muñeca y dedos. De ser una recuperación incompleta, los rotadores del hombro no se recuperan espontáneamente. La recuperación del bíceps está relacionada con la recuperación del hombro, y la recuperación espontánea del codo con la de la mano. Los resultados óptimos del hombro se observan cuando no está afectada la mano, es decir, en las lesiones altas. Secuelas19,20-22,24-27 Clasificación de las secuelas de la mano Según la recuperación proximal, actualmente se utiliza la clasificación realizada por Dubousset (1997) que contempla 4 tipos:28 Tipo I: Mano normal, parece sufrir las consecuencias de una parálisis del hombro y el codo. Esta mano nunca llega a ser dominante. Instrumentos para la evaluación Escala de Mallet (1972): Se utiliza para valorar la funcionabilidad del miembro afectado, comprende cinco grados, en el grado 0 no hay movimiento alguno y el grado 5 supone el movimiento completo. (Cuadro 4, Figura 2)24,27,28 Puntaje de movimiento activo de Toronto. Para enriquecer el examen físico y acertar con la mejor conducta, se agregan al bíceps, la extensión de codo, muñeca, dedos y pulgar, para formar un sistema de valoración del movimiento (puntaje Toronto) y determinar la cirugía en base a este esquema, a los tres, seis y nueve meses según el tipo de parálisis.5 (Cuadro 5). Tratamiento En la actualidad se preconiza el tratamiento conservador, o sea, la rehabilitación con terapia física, implicando a los padres como parte importante de la futura recuperación del niño. Algunos autores plantean comenzar a las 2 a 3 semanas con movimientos articulares suaves y estimulación sensoperceptiva. La consulta de atención temprana de Cienfuegos, de carácter multidisciplinario, el paciente con diagnóstico de PBO es evaluado integralmente, y la estimulación se inicia de forma inmediata, pero la función del movimiento pasivo es prevenir las contracturas articulares, que surgen secundariamente al desbalance muscular que ocurre por no estar afectados o recuperarse ciertos músculos, no así sus antagonistas. Es necesario mantener la amplitud del movimiento articular y estimular el movimiento activo con distintos juegos. A medida que crecen, sigue siendo importante la rehabilitación, pues corresponde lograr incorporar el miembro al esquema corporal mediante actividades de integración, y reeducar la posición del miembro superior y del tronco. Finalmente, se debe recuperar la fuerza muscular mediante ejercicios fortalecedores, tratando de alcanzar el máximo desarrollo de actividades, aun en presencia de una función neural y muscular incompletas.17,29 Estudios revisados plantean que los pacientes con déficit neurológico persistente entre los 3 y 6 meses de vida, tienen un alto riesgo de disfunción neurológica definitiva, por lo que es necesario valorar la necesidad de microcirugía del plexo.30 Tratamiento quirúrgico17,22,31-36 Algunos autores abogan por el tratamiento quirúrgico temprano, en caso de la ausencia de reducción de los bíceps a la edad de tres meses. Otros prefieren esperar hasta la edad de seis meses antes de considerar un procedimiento quirúrgico, cuando no hay sospecha de avulsión de la raíz del bíceps. Un tratamiento rehabilitador temprano conservador, basado en un programa de rehabilitación intensivo, puede conducir a buenos resultados funcionales para pacientes que recuperarán los bíceps espontáneamente entre tres y seis meses. A los tres meses, si el bíceps no ha alcanzado valor 3 en la escala de Daniels, lo más oportuno es realizar la cirugía. Al mes de nacido, si se mantiene parálisis total del brazo asociada a Claude Bernard-Horner, no habrá recuperación espontánea. La cirugía casi siempre está indicada en lesiones C5-C6, y no es aconsejable realizarla tardíamente (6-9 meses). También es importante realizar EMG y mielografía antes de la cirugía. Ante la rehabilitación insuficiente después de tratamiento conservador, se plantea la posibilidad quirúrgica en aquellos pacientes con la posible mejora de supinación o pronación. Rehabilitación física temprana Este acápite se desarrolla según pautas establecidas para la rehabilitación neuroinfantil, seguidas por la consulta provincial de PBO. La rehabilitación fisiokinésica es fundamental en todo momento. Debe iniciarse de forma temprana, de ello dependerá el resultado final y el grado de recuperación neurológica. Es aconsejable que el tratamiento se realice completo en un solo centro de rehabilitación y, en lo posible, con el mismo profesional. La madre y el resto de la familia deben comprender el motivo del tratamiento y adquirir nociones de cómo se realiza, ya que es muy importante que continúen los ejercicios en casa. Para ello, se brindan una serie de guías para el movimiento articular del miembro superior en el niño, mediante la orientación del médico de cabecera y el rehabilitador. El objetivo fundamental de este tratamiento es asegurar las condiciones necesarias para la recuperación funcional tan pronto como se produzca la regeneración nerviosa, lo que implica prevención de acortamientos musculares, tejidos blandos y deformidades articulares. Para ello es preciso entrenar el control motor con la práctica de actividades de desarrollo motor; estas deben realizarse en habitación cálida, agradable, cuando el niño este activo y alerta, una hora después de las comidas. Las sesiones deben ser regulares, varias veces por semana. Tratamiento rehabilitador Pilares del tratamiento a) Corregir postura Primeras tres semanas de nacido: Desde la cuarta semana y hasta el tercer mes: 1. Observar evolución de la recuperación. 2. Indicación de la EMG. 3. Valorar con interés la escápula, para evitar su fijación al húmero. 4. Movilizaciones pasivas: Suaves, con ligera tracción y dentro de la amplitud fisiológica de la articulación. Evitar estiramiento excesivo de los tendones y músculos. Con una mano hacer contención firme y suave del segmento a movilizar. a) Articulación glenohumeral fijando la escápula (flexión, extensión, abducción, aducción, rotación externa del hombro con el brazo pegado al cuerpo para alargar el músculo subescapular). 5. Entrenamiento motor: ayuda a acelerar la actividad de los músculos que solo estén afectados temporalmente. Se pueden escoger actividades y objetos que estimulen la acción de tocarlos o cogerlos (sonajeros, móviles de cuna, juguetes de colores vivos o que emitan sonidos). Aquí se incluye el estímulo a las reacciones neuromotrices de Le Métayer, que desencadenan reacciones posturales de los miembros superiores. 6. Estimulación sensitiva: La pérdida sensitiva suele ser menor que la afectación motriz, pero hay pérdida total de la sensibilidad cuando la parálisis es total. Se debe tener en cuenta la etapa de desarrollo motor del niño. a) Llevar el brazo a la línea media para que este dentro del campo visual del niño. 7. Tratamiento postural: Alternar durante el día varias posiciones para complementar las movilizaciones pasivas. Evitar las posturas viciosas. Debe mantenerse el brazo en abducción, la rotación externa, el codo flexionado y la mano abierta. 8. Férulas: De material termoplástico, para mantener la muñeca en ligera flexión dorsal y el pulgar ligeramente separado. 9. Electroterapia: No se tiene demostración de su eficacia para acelerar el proceso de recuperación o reinervación, pero es una herramienta terapéutica. Según los resultados de la electromiografía, se puede aplicar estimulo eléctrico exponencial (500/2000, 300/1000, 200/1000) en los puntos motores. Campo magnético en dosis regenerativas, y la cama magnética según el programa para lesión de nervio periférico. Desde el cuarto mes en adelante: a) Hacer hincapié en actividades de manipulación o alcance. Se ayuda manualmente o mediante mecanismo de retroalimentación verbal para lograr que realice la actividad con los músculos apropiados. Cuando el niño sea mayor: Serie de ejercicios Se trabajará en base a la estabilización escapular a nivel de mano y rodilla, hombro, codo y antebrazo, muñeca y dedos. 1. Mano y rodilla a) Practicar “gateo” (caminar en cuatro patas), pero las manos deben estar en el piso con los dedos abiertos. Pueden idearse juegos como carreras con obstáculos, búsqueda del tesoro. 2. Hombro a) Abducción de hombro: El niño descansa apoyado de espaldas. Una mano en el hueco axilar bloqueando el omóplato, sosteniéndola firmemente contra las costillas. Con la otra mano en el antebrazo, deslizar el miembro hacia un costado sobre la camilla. El objetivo es llegar con el brazo cerca de la oreja, sin que se mueva la escápula y mantener la posición por 30 segundos (repetir tres veces hacia el costado). 3. Codo y antebrazo a) Flexión extensión de codo: El niño descansa apoyado de espaldas. Una mano se sitúa sobre el brazo, para sostenerlo pegado a la camilla y con la otra mano en el antebrazo, doblar y estirar lentamente hasta lo máximo posible, por diez veces. Si se siente tirante, sostenerlo en la flexión lograda por 30 segundos.
C5-T1: Aducción del hombro.
C5-T1: Rotación interna del hombro.
C5-C6: Rotación externa.
C5-C6: Flexión del codo.
C5-C8: Extensión del codo.
C5-C7: Extensores de la muñeca.
C6-C8: Flexores de la muñeca.
C5-C7: Inclinación radial.
C7-C8: Inclinación cubital.
C7-C8: Extensión de los dedos, es sincrónica con la flexión de la muñeca.
C7-C8-T1: Flexión de los dedos.
C8-T1, incluso T1 solamente: Musculatura intrínseca de la mano que interviene en la oposición y abducción del pulgar, y en la aproximación y separación de los dedos.
- 2 meses para el deltoides y el bíceps.
- 2 ½ meses para los abductores externos del pulgar.
- 3 meses para los rotadores externos del hombro y los supinadores.
Tipo II: Mano normal desde el punto de vista pasivo y activo, pero su eficiencia es inadecuada, no hay trastorno sensitivo.
Tipo III: Se asocia a secuela motriz del tipo de la parálisis y posición “viciosa”, trastornos sensitivos más o menos marcados en el 50 % de los casos (táctil, dolorosa y térmica, estereognosia) y trastornos tróficos (piel roja, rugosa; con uñas quebradizas, frías, cianóticas y sudoración importante); las secuelas motrices son de todo tipo, uno principal es en lesión de C5-C6-C7 que mantiene muñeca en pronación, flexión palmar e inclinación cubital. Mano más pequeña.
Tipo IV: Es el más grave; mano insensible, inerte, con importantes trastornos tróficos, gran trastorno funcional al que se le añade un trastorno estético. Si el tríceps es funcional puede servir de ayuda a la mano sana.
b) Kinesiología (movilizaciones, técnicas de neurodesarrollo, percusión muscular, masajes)
c) Medios físicos (campo magnético, estímulos eléctricos, hidromasajes, piscinas)
b) Codo: flexión, extensión y supinación, pues si el bíceps braquial está implicado fija el antebrazo en pronación.
c) Muñeca: Flexión extensión, inclinación cubital, inclinación radial.
d) Mano: movilizar las articulaciones metacarpofalángicas e interfalángicas.
e) Si se asocia tortícolis congénito: tratarlo.
b) Hacer que se toque la mano y el brazo afectado.
c) Ayudarle a llevar la mano a la boca.
d) Estimular la piel usando un cepillo de dientes u otros objetos que produzcan diferentes sensaciones estereoceptivas.
b) Estimular ejercicios activos con el uso de juguetes sonoros, pelotas de colores, juguetes de baño, muñecos de goma, muñecos de trapo, etc.
c) Son frecuentes las alteraciones del esquema corporal. Aunque ya tengan movilidad y cierta función en el brazo afectado, tienden a olvidarlo provocando coordinación insuficiente de los patrones funcionales.
d) El niño puede retrasarse en alcanzar la marcha autónoma. Los patrones posturales varían según las compensaciones y adaptaciones que utilice cada niño. En caso de cirugía, la marcha también se retrasa, pues se utilizan injertos sensitivos de los miembros inferiores.
e) Desde la sedestación se debe estimular el juego y los cambios de posiciones y equilibrio, para estimular a la vez las cadenas musculares.
b) Hacer que juegue con objetos (juguetes, rompecabezas); o con las manos y rodillas en posición de gateo, pasando un tiempo sosteniendo el balanceo con el miembro más fuerte, mientras el débil juega en el aire, y luego cambiar.
c) Caminata en carretilla: Hacer que el niño camine con las manos, mientras que el terapeuta lo lleva de los pies. Ambas manos deben estar sobre el piso, con los dedos abiertos y los codos estirados.
d) Juego de pelota: Hacer que juegue sobre una gran pelota. Con la panza en la pelota, hacer que se avance con las dos manos, sosteniendo su cuerpo con los brazos hacia delante. Cuanto más avance más difícil será. Debe sostener con las manos la cintura para evitar las caídas laterales y ayudar con el balance. Con la panza en la pelota, hacer que el niño “vuele con las manos”. Debe elevar los brazos por fuera de la pelota de dos maneras: por el costado y sobre la cabeza.
b) Flexión de hombro: El niño descansa apoyado de espaldas. La mano se sitúa igual que antes, se levanta el brazo despegándolo de la camilla hacia arriba, moviéndolo hacia la oreja y tratando de pasarla. El objetivo es llegar a la camilla sin mover la escápula y mantener la posición por 30 segundos (repetir tres veces hacia delante y arriba).
c) Rotación externa de hombro Nº 1: El niño descansa apoyado de espaldas. El brazo a 90º del cuerpo, el codo flexionado 90º. Una mano se sitúa sobre el hombro para mantenerlo pegado a la camilla. Con la otra mano en el antebrazo, tratar de rotarlo hasta tocar la camilla con la mano y mantener la posición por 30 segundos (repetir tres veces rotando hacia afuera).
b) Supinación (palma hacia arriba): El niño descansa apoyado de espaldas. El codo se coloca doblado 90º, y con una mano en el antebrazo, estirarlo con la palma hacia arriba hasta extenderlo completamente por diez veces. Si se siente la muñeca tirante, sostenerlo en la posición máxima lograda por 30 segundos e ir progresando.
4. Muñeca y dedos
a) Flexión extensión: El niño descansa apoyado de espaldas. Estirar de forma completa los dedos y el pulgar y mantenerlos abiertos por 30 segundos. Doblar hacia arriba y abajo la muñeca. Abrir de forma completa todos los dedos y al mismo tiempo extender la muñeca (doblar hacia arriba) lo máximo posible, repitiendo esto diez veces. Si se siente tirante o no se llegan a estirar del todo, sostenerlo en la posición máxima lograda por 30 segundos e ir progresando.
CONCLUSIONES
Se realizó una revisión de los referentes teóricos que abordan la PBO, su frecuencia, los factores de riesgo gestacionales, la etiología, anatomía, fisiopatología, tipos de lesiones, pronóstico y evolución, secuelas, instrumentos de evaluación, tratamientos existentes y series de ejercicios. La rehabilitación fisiokinésica es fundamental en todo momento, la que se debe iniciar de forma temprana mediante una estrategia integral, de lo que dependerá el resultado final, contribuyendo a la recuperación neurológica. El resultado satisfactorio del tratamiento rehabilitador está relacionado con la continuidad de los ejercicios en casa, incorporando al núcleo familiar. Para ello, se brindan una serie de guías de ejercicios dirigidos a recuperar el movimiento articular del miembro superior en el niño.
REFERENCIAS BIBLIOGRÁFICAS
1. Rodríguez Díaz M, Amigo Castañeda P. Una mirada a la parálisis braquial obstétrica. Rev Med Electrón [revista en Internet]. 2011 [citado 10 Jun 2014];33(4):[aprox. 16p]. Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S1684-18242011000400013&lng=es
2. Salah S, Nouira A, Migaou H, Boudokhane, Lazreg N, Toulgui E, et al. Obstetric brachial plexus palsy in a physical medicine and rehabilitation department. Ann Phys Rehabil Med. 2013;56 Suppl 1:e293-4
3. Hale HB, Bae DS, Waters PM. Current concepts in the management of brachial plexus birth palsy. J Hand Surg Am. 2010;35(2):322-31
4. Mederos Sotolongo JE, López Vázquez CM. Parálisis braquial obstétrica en Villa Clara. Medicent Electrón [revista en Internet]. 2013 [citado 4 Jun 2014];17(4):[aprox. 4p]. Disponible en: http://www.medicentro.sld.cu/index.php/medicentro/article/view/1597
5. Dogliotti AA. Conceptos actuales en la parálisis braquial perinatal. Parte 1: etapa temprana. Actualización. Arch Argent Pediatr. 2011;109(4):347-53
6. Berle P, Misselwitz B, Scharlau J. Maternal risks for newborn macrosomia, incidence of a shoulder dystocia and of damages of the plexus brachialis. Z Geburtshilfe Neonatol. 2003;207(4):148-52
7. Wolfe S, Pederson W, Hotchkiss R, Green DP. Parálisis pediátrica del plexo braquial. En: Green’s, Cirugía de la mano. Nueva York: Marban Libros SL; 2007
8. Kreitzer MS. Recognition, classification, and management of shoulder dystocia: the relationship to causation of brachial plexus injury. En: O’Leary JA, editores. Shoulder dystocia and birth injury prevention and treatment. 3th. ed. Tampa: Humana Press; 2009: p. 179-208
9. Hoeksma AF, Ter Steeg AM, Dijkstra P, Nelissen RG, Beelen A, De Jong BA. Shoulder contracture and osseous deformity in obstetrical brachial plexus injuries. J Bone Joint Surg A. 2003;85(2):316-22
10. Anderson J, Watt J, Olson J, Van Aerde J. Perinatal brachial plexus palsy. Pediatr Child Health. 2006;11(2):93-100
11. O’Leary JA. Intrapartum risk factors. En: O’Leary JA, editores. Shoulder dystocia and birth injury prevention and treatment. 3th. ed. Tampa: Humana Press; 2009: p. 49-58
12. Gross TL, Sokol RJ, Williams T, Thompson K. Shoulder dystocia: a fetal-physician risk. Am J Obstet Gynecol. 1987;156(6):1408-18
13. Cohen WR, Schifrin BS. Medical negligence lawsuits relating to labor and delivery. Clin Perinatol. 2007;34(2):345-60
14. Marrero Riverón LO, Cabrera Viltres N, Rodríguez-Triana Orue JA, Navarro González A, Castro Soto del Valle A, Tarragona Reinoso R, Hernández Gutiérrez R. Diagnóstico y tratamiento de la parálisis braquial obstétrica. Rev Cubana Ortop Traumatol [revista en Internet]. 1998 [citado 16 Ene 2014];12(1-2):[aprox. 9p]. Disponible en: http://www.bvs.sld.cu/revistas/ort/vol12_1_98/ort06198.htm
15. Gurewitsch ED, Johnson E, Hamzehzadeh S, Allen RH. Risk factors for brachial plexus injury with and without shoulder dystocia. Am J Obstet Gynecol. 2006;194(2):486-92
16. Allen RH, Gurewitsch ED. Temporary Erb-Duchenne palsy without shoulder dystocia or traction on the fetal head. Obstet Gynecol. 2005;105(5 Pt 2):1210-2
17. Vergara Amador E. Trauma del plexo braquial: Conceptos actuales en el diagnóstico y tratamiento quirúrgico. Artículo de Revisión. Rev Col Med Fis Rehab. 2013;23(2):160-9
18. Al-Qattan MM. Obstetric brachial plexus injuries. J Am Soc Surg Hand. 2003;1(3):41-54
19. Waters PM. Update on management of pediatric brachial plexus palsy. J Pediatr Orthop. 2005;25(1):116-26
20. Thatte MR, Babhulkar S, Hiremath A. Brachial plexus injuryin adults: Diagnosis and surgical treatment strategies. Ann Indian Acad Neurol. 2013;16(1):26-33
21. Giuffre JL, Kakar S, Bishop AT, Spinner RJ, Shin AY. Current Concepts of the Treatment of Adult Brachial Plexus Injuries. J Hand Surg Am. 2010;35(4):678-88
22. Ferrante MA. Electrodiagnostic Assessment of the Brachial Plexus. Neurol Clin. 2012;30(2):551-80
23. Martín Maroto P, Arroyo Riaño MO, Sancho Lora R. Parálisis braquial obstétrica. En: Espinosa Jorge J, Arroyo Riaño MO. Guía Esencial de Rehabilitación Infantil. Madrid: Editorial Médica Panamericana; 2010: p. 119
24. Martín Maroto P, Arroyo Riaño MO, Sancho Lora R. Parálisis braquial obstétrica. En: Espinosa Jorge J, Arroyo Riaño MO. Guía Esencial de Rehabilitación Infantil. Madrid: Editorial Médica Panamericana; 2010: p. 122
25. Boscán F, Ferrer D. Rigidez y artrolisis por distracción de las articulaciones metacarpofalángicas e interfalángicas proximales de la mano. Rev Venez Cir Mano [revista en Internet]. 2003 [citado 15 Jun 2003];5(2):[aprox. 10p]. Disponible en: http://www.sociedadvenezolanadecirugiadelamano.com/images/pdf/Revista SV Cirugia Mano 5-2-2003.pdf
26. Bertelli JA, Ghizoni MF. Results and current approach for Brachial Plexus Reconstruction. J Brachial Plex and Peripher Nerve Inj. 2011;6:2
27. Pondaag W, Malessy MJ, van Dijk JG, Thomeer RT. Natural History of obstetric brachial plexus palsy: A systematic review. Dev Med Child Neurol. 2004;46(2):138-44
28. Bravo Acosta T. Afecciones en el niño. En: Diagnóstico y rehabilitación en enfermedades ortopédicas. La Habana: Editorial Ciencias Médicas; 2006: p. 40
29. Moghekar AR, Moghekar AR, Karli N, Chaudhry V. Brachial plexopathies: etiology, frequency, and electrodiagnostic localization. J Clin Neuromuscul. 2007;9(1):243-7
30. Smith NC, Rowan P, Benson L, Ezaki M, Carter PR. Neonatal brachial plexus palsy. Outcome of absent biceps function at three months of age. J Bone Joint Surg Am. 2004;86(10):2163-70
31. Waters PM. Comparison of the natural history: the outcome of microsurgical repair, and the outcome of operative reconstruction in brachial plexus birth palsy. J Bone Joint Surg. 1999;81(5):649-59
32. Waters PM, Bae DS. Brachial plexus birth palsy: rationale for a multicenter prospective study. Semin Plast Surg. 2004;18(4):377-84
33. Mackinnon SE, Colbert SH. Nerve transfers in the hand and upper extremity surgery. Tech Hand Up Extrem Surg. 2008;12(1):20-33
34. Philandrianos C, Baiada A, Salazard B, Benaïm J, Casanova D, Magalon G, et al. Management of upper obstetrical brachial plexus palsy. Long-term results of non-operative treatment in 22 children. Ann Chir Plast Esthet. 2013;58(4):327-35
35. Gugger Y, Kalb KH, Prommersberger KJ, Van Schoonhoven J. Brachioradialis rerouting for restoration of forearm supination or pronation. Oper Orthop Traumatol. 2013;25(4):350-9
36. van Alphen NA, van Doorn-Loogman MH, Maas H, van der Sluijs JA, Ritt MJ. Restoring wrist extension in obstetric palsy of the brachial plexus by transferring wrist flexors to wrist extensors. J Pediatr Rehabil Med. 2013;6(1):53-7
Recibido: 27 de septiembre de 2013.
Aprobado: 18 de junio de 2014.
Vivian Lucía Yanes Sierra. Licenciada en Medicina Física y Rehabilitación. Profesora Instructora Correo electrónico: adriana.diaz@etecsa.cu