Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Habanera de Ciencias Médicas
versión On-line ISSN 1729-519X
Rev haban cienc méd v.6 n.1 Ciudad de La Habana ene.-mar. 2007
Hospital Pediátrico Docente William Soler
Facultad de Ciencias Médicas Dr. Enrique Cabrera
EL CONSENTIMIENTO INFORMADO EN PACIENTES PEDIATRICOS CON INDICACION DE OTOCIRUGIA POR COLESTEATOMA
*Dra. Julianis Loraine Quintero Noa. Calle Octava entre Quintana y Las Palmas edificio 11144 apto. 19 Quinto piso, Rpto. Aldabó, Municipios Boyeros. Teléfono: 448498 julianis@infomed.sld.cu
**Lic. Martha de las Nieves Más García. Calle F Núm. 15059. Edificio 150. Esquina a Paseo. Altahabana. Boyeros. Teléfono: 44 63 15 mmas@infomed.sld.cu
***Lic. Luz Mireya Morera Barrios. Calle 52 Núm. 4103, entre 41 y 43. Apto. 1. Plaza Teléfono: 202 3217 luzm.morera@infomed.sld.cu
*Especialista Segundo Grado Otorrinolaringología. Asistente.
**Licenciada en Psicología. Profesor Auxiliar
***Licenciada en Bioquímica. Investigador Titular. Instituto de Hematología - Inmunología
RESUMEN
El consentimiento informado se ha extendido en los últimos años, en la práctica del ejercicio médico, pues se han modificado los principios de la relación médico–enfermo. Se realizó una revisión de la literatura sobre consentimiento informado. Se analizaron los elementos que lo integran, requisitos, funciones, contenidos y límites de la información, argumentando la importancia de los elementos éticos y bioéticos. Se exponen los criterios de los autores haciendo énfasis en aspectos concernientes a la información en las decisiones diagnósticas y quirúrgicas de pacientes pediátricos con indicación de otocirugía por colesteatoma ótico. Se concluye la importancia de lograr la información en otocirugía pediátrica con veracidad, virtud, y benevolencia, asequible al nivel cultural de cada familia, al familiar más competente y responsable, sin alarmar al niño, garantizando el respeto a su autonomía y contribuyendo así al éxito del tratamiento quirúrgico.
Palabras clave : Autonomía, consentimiento informado, elementos éticos y bioéticos, otocirugía, colesteatoma.
INTRODUCCION
La Bioética como disciplina científica, cuya definición aparece en la introducción de la Enciclopedia de Bioética, plantea, como ética aplicada la que surge y se desarrolla impetuosamente en su condición de necesidad histórica objetiva, en la mitad del siglo XX. 1 Debe sus surgimientos a los adelantos de la tecnología, al deterioro de noción de la ciencia en su papel de factor benéfico para el desarrollo social, a la llamada revolución biológica y al desastre ambiental. 2 La Bioética no es una mera reflexión sobre las relaciones entre ciencias y sociedad, sino que trata más bien de explicar las relaciones entre el hombre y la naturaleza en su diversidad biológica. 3,4 Desde los orígenes de la medicina occidental, se atribuyó al médico Hipócrates , la utilización de la ética médica para discernir lo bueno de lo malo, con un criterio de carácter naturalista. La relación médico–enfermo se efectuaba según un orden unívoco, el médico era el sujeto agente y el enfermo paciente , el deber del médico hacer el bien y el del paciente aceptarlo. 5
El panorama actual se torna diferente, pues los individuos son seres morales autónomos y deben ser respetados por los demás de acuerdo con el principio de libertad moral.
La Bioética tiene tres componentes que conforman la trinidad Bioética: 6 el enfermo , que representa el principio moral de autonomía (accede a una investigación o terapéutica, previo conocimiento de los riesgos y beneficios), el médico el de beneficencia (indica lo que favorece el pronóstico y curación de la enfermedad), y la sociedad, el de justicia . Es importante aproximarse a la Bioética Médica ayudado no sólo por la razón lógica, sino también por la historia, ya que la razón humana es a la vez lógica e histórica. 7 Las controversias morales de la bioética contemporánea, por lo general, se analizan en relación con lo que se ha dado en llamar el paradigma de la Bioética que consiste en una trinidad de principios morales: se ha postulado que el principio de beneficencia tiene un doble carácter. 8 Dentro de los elementos que implican una acción de beneficio está prevenir el mal o daño, contrarrestar el daño, hacer o fomentar el bien y la omisión o no omisión de actos que puedan causar un daño o perjurio. Martí planteó: La medicina pasa al médico y señala que ya por serlo cura y con su sonrisa suele abatir la fiebre.
Entre los beneficios que el médico pretende proporcionar se encuentra la curación de una lesión o enfermedad, y entre lo que desea evitar: el dolor, el sufrimiento, la discapacidad y la enfermedad. Los agentes de salud deben ser seres humanos justos, dotados de verdadera vocación, la ética del cuidar y servir .
El principio de autonomía tiene su base moderna en la concepción del individuo como ser autónomo capaz de dar formas y sentido a su vida. Beachamps y Childress 9 han clasificado los elementos dentro del principio de autonomía en 2 categorías: elementos concernientes a la información, y su comprensión, (en dos contextos), estrictamente terapéutico o en el de una investigación, y en una discusión franca con el paciente o con los padres o tutores, si menor de 18 años. Muchos problemas éticos que surgen en la práctica, se originan por una falta de respeto por la autonomía.
El objetivo de este trabajo es argumentar la importancia de los elementos éticos y bioéticos del consentimiento informado.
DESARROLLO
CONSENTIMIENTO INFORMADO
Según Barreiro, 1995: 10,11 Es el consentimiento de un paciente para un tratamiento con finalidad curativa y ejecutado de acuerdo con las normas de la Ciencia Médica, es obtener la conformidad del enfermo respecto a una modificación de su organismo.
ALGUNAS DEFINICIONES FILOSÓFICAS
En nuestra época, la ética ha ampliado su esfera de reflexión al área de la Axiología (ciencia que estudia los valores), lo cual se expresa en ética clínica, en el tratamiento de las temáticas morales a partir de los dilemas éticos.
Dilemas éticos : conflictos entre las valoraciones de los agentes que interactúan en el mundo asistencial: relación médico–paciente, relación médico-familiares, relación entre profesionales de la salud. Estos dilemas están vinculados a la determinación de los valores, de los juicios de valor o de valoración y a la conciencia de la moral.
Deontología: Cuerpo de deberes y derechos en el proceso y accionar nuestro, es crítica y dinámica.
Generaciones de derechos humanos:
1- Derechos civiles y políticos de la persona como paciente;
2- Derechos económicos, sociales y culturales;
3- Derecho a un Medio Ambiente sano, a la paz, a la preservación del patrimonio.
El modelo de bioética contemporánea tiene en su base la absolutización de los derechos de la primera generación, con un enfoque holístico (enfoque integral del ser humano), donde todos los participantes son sujetos activos. Los criterios axiológicos están dirigidos al bienestar humano y no a la mercantilización, con una potenciación de la educación médica.
REQUISITOS DEL CONOCIMIENTO: 12,13
• Capacidad: El menor de edad, puede actuar por si mismo de acuerdo con sus condiciones de madurez, aunque no adquiere la plena capacidad de obrar hasta que alcanza la mayoría de edad. Lo que se recomienda es que el médico no prescinda de explorar la voluntad del menor, pues las expresiones suficiente juicio y condiciones de madurez son cuestiones que hay que apreciar en cada caso.
• Libertad. El consentimiento, presupone la concurrencia de dos voluntades sobre un mismo objeto y supone la ausencia de los tradicionales vicios de la libertad, el error, la violencia, la intimidación y el dolor.
• Objeto del consentimiento y el deber de información del médico. Es necesario determinar el objeto del consentimiento y, por otra parte, que el paciente conozca ese objeto y se encuentre suficientemente informado sobre ello y que éste sea válido. Esta validez dependerá de la calidad de la información que haya recibido sobre el tratamiento que se le va a realizar, lo que implica que conozca y comprenda el significado, el alcance y los riesgos del tratamiento médico-quirúrgico, y aclare sus dudas.
• Contenido, extensión y límites de información. Debe informarse exhaustivamente de todas las eventualidades del tratamiento y sus riesgos.
Para que pueda existir un consentimiento informado 14,15 se deben reunir algunas condiciones tales como: Disponer el enfermo de una información suficiente, comprender la información adecuadamente, encontrarse libre para decidir de acuerdo con sus propios valores, ser competente para adoptar la decisión en cuestión (Figura 1).
Debemos tener en cuenta las creencias religiosas, si en la intervención quirúrgica hay que ponerle sangre, en caso de que su religión no lo permita. 12
¿Cuáles son las funciones del consentimiento informado?
Promover la autonomía de los enfermos, fomentar la racionalidad en la adopción de decisiones médicas, proteger a los enfermos y los sujetos, de experimentación, evitar el fraude y la coacción.
Aún algunos profesionales de la salud no aceptan este tipo de pensamiento y se pronuncian en contra, diciendo que 16 el enfermo no puede comprender la información adecuadamente, en el fondo no desea ser informado de malas noticias, la información puede asustarlos haciendo que rehúsen intervenciones de escaso o nulo riesgo y conocer la realidad de su enfermedad y las limitaciones en su tratamiento lo priva de la esperanza y la confianza. Todos estos elementos y muchos más en el momento actual son caducos. 17
Contenido de la información necesaria para el consentimiento informado: d escripción de la intervención que se ofrece y los objetivos que se persiguen con ésta, molestias y riesgos más significativos por su frecuencia o por su gravedad, beneficios que se esperan obtener con sus probabilidades (alternativa factible en caso de existir y curso natural de la enfermedad en caso de no ser tratada). 18
El consentimiento informado constituye un derecho humano y legal. Según el Manual de Etica del Colegio Médico Americano (1984) consiste en la explicación a un paciente atento y mentalmente competente, de la naturaleza de su enfermedad, así como del balance entre los efectos de la misma y los riesgos y beneficios de los procedimientos diagnósticos y terapéuticos.
Una mejoría en la calidad de atención a la salud, repercute sobre la calidad de vida de la población. El paciente sólo estará satisfecho cuando conozca todo cuanto desee sobre su salud o enfermedad. 17 El consentimiento informado es obligatorio, siendo el formulario escrito conveniente para deslindar responsabilidad de sucesos previsibles, debiendo aplicarse cualquiera sea la magnitud de la cirugía. Debe ser directo, breve y con lenguaje simple. No puede utilizarse abreviatura ni terminología científica. Debe de estar de acuerdo con el nivel cultural de la población a la que está dirigido, y el médico debe firmarlo y poner su registro médico, al igual que los familiares con su número de carnet de identidad. 19
En nuestro país, aún no existe una legislación sobre este tema que ampare su práctica, aunque es de esperar se pueden desarrollar estas ideas. 20
El consentimiento informado debe entenderse como un nuevo ideal de la relación médico–enfermo, que lleva progresivamente a que el paciente haga uso de su autonomía. Todo esto, lejos de constituir una amenaza para los profesionales de la salud, puede ser visto como una oportunidad para una relación más plena y humana con nuestros enfermos, además es la forma de conseguir satisfacer uno de los derechos más específicos del ser humano: el derecho a saber y decidir.
El consentimiento informado en la otocirugía pediátrica
Las enfermedades supurativas crónicas del oído se dividen clásicamente en formas benignas y formas peligrosas o colesteatomatosas, siendo esta última la entidad patológica sobre la cual se va a referir la presente revisión. El colesteatoma ótico, es la acumulación anormal de epitelio escamoso productor de queratina que sustituye o recubre la mucosa del oído medio, mastoides y/o punta de peñasco. 21,22 La naturaleza destructiva del mismo es responsable de la carencia de efectividad de los tratamientos no quirúrgicos, siendo algunos asintomáticos inicialmente, mientras que otros se pueden infectar y rápidamente causar la destrucción ósea, y provocar graves complicaciones. 23,24,25,26,27 El tratamiento del colesteatoma en niños es controversial y particularmente difícil, siendo frecuente la presencia de colesteatomas extensos, en los cuales se recomienda la realización de una técnica quirúrgica, que garantice una escasa recidiva. 28,29 Los síntomas del colesteatoma inicialmente pueden ser no aparentes con ausencia de supuración y audición normal. A medida que crece y se infecta, aparece la supuración ótica muy fétida, abundante o no, incluso sin llegar a exteriorizarse, siendo motivo de una consulta tardía al especialista. La audición puede variar desde una audición normal hasta la pérdida total; y no siempre tiene relación con el grado de invasión de la lesión; que puede ser tolerada por el paciente y la familia, sobre todo, si es un solo oído el afectado. Al extirparse el colesteatoma puede evidenciarse la pérdida auditiva, empeorar e inclusive llegar a la pérdida total de la audición si existe una complicación laberíntica. Hay que aclararle a la familia que también es probable que se produzca el mismo resultado, si el paciente no es intervenido quirúrgicamente, en el momento adecuado. Las secuelas altamente invalidantes de la otitis media colesteatomatosa (OMCC), enfermedad crónica del oído medio potencialmente complicable de no realizarse oportunamente la exéresis del colesteatoma (Figura 2), es una condición que debe ser informada adecuadamente a los padres o tutores. Los riesgos de complicación transquirúrgicos, fundamentalmente, la parálisis facial así como los beneficios de la cirugía, deben ser también conocidos para lograr el saber y decidir, en las decisiones terapéuticas y quirúrgicas.
La relación médico-paciente y médico-familia debe tener como base una verdadera comunicación humana. 30 Los niños enfermos necesitan oír la revelación de su médico, conocer la realidad de su afección otológica (ya que ellos son también seres autónomos), pero sin alarmarlos. En esta relación cada uno es dueño de un principio bioético: el otocirujano propone hacer el bien pero la familia tiene el derecho de decidir por sí misma. Con veracidad y respeto, el médico puede lograr una participación plena en las decisiones. La familia tiene la autoridad de negarse a realizar la intervención quirúrgica, en un momento determinado, aunque antes la hayan aprobado. Los signos de colesteatoma se hacen evidentes en un buen examen otoscópico (preferiblemente bajo microscopio), lo cual debe ser considerado por el otocirujano, informando el diagnóstico, pronóstico, investigaciones necesarias y el tipo de técnica quirúrgica más adecuada.
El examen radiológico, en particular la tomografía axial computarizada del hueso temporal preoperatoria es una herramienta diagnóstica de gran valor y complementa lo observado a la otoscopía, por lo que sirve para evaluar el oído antes de operar, las posibles complicaciones y ofrecer una mejor información a la familia en relación con la técnica quirúrgica y sus resultados.
Esta investigación, limitada en otros países por su alto costo, en Cuba se le puede realizar al paciente en forma gratuita; se cumple así con el principio de la justicia social.
El tratamiento del colesteatoma es quirúrgico a partir del momento en que se establece su diagnóstico, nunca debe demorarse aunque se controle la supuración, pues la complicación amenaza siempre con agravar el proceso. El tratamiento del colesteatoma gigante en la infancia, si bien es imperativo, es urgente en presencia de complicaciones otológicas. Ofreciendo una información comprensible y relevante se cumplirá en estos casos con el principal objetivo del consentimiento informado, que incluye los propósitos fundamentales del tratamiento quirúrgico en la OMCC, que son: eliminar la infección, mejorar la audición o mantenerla y evitar la posibilidad de recidiva, secuela o complicación.
El abordaje de la enfermedad tímpano-mastoidea puede ser efectuado a través de técnicas abiertas y cerradas; lo que estará condicionado a indicaciones específicas, y al criterio del otocirujano de acuerdo con las ventajas e inconvenientes de cada técnica y en cada paciente en particular.
La cirugía de cavidades abiertas tiene la ventaja de mejor exposición en caso de colesteatomas gigantes, lo cual facilita el control de la enfermedad y reduce la posibilidad de recidiva, necesita control evolutivo posterior por varios años y son oídos que pudieran ser susceptibles a estimulaciones térmicas (Figura 3). Las técnicas cerradas tienen la desventaja de mayor posibilidad de recidiva y de otra intervención, todo lo cual debe ser comunicado en lenguaje asequible a la familia.
La forma en que se da la información tiene que garantizar lenguaje asequible del especialista y forma de decidir de la familia.
Una preocupación relativamente frecuente de la familia y el niño en relación con el tratamiento quirúrgico, ventajas, desventajas, sus limitaciones en su calidad de vida, es la posibilidad de practicar la natación, por lo que el especialista debe ser muy cuidadoso, oír al niño, a su familia, conocer sus angustias, dudas y ofrecer una información convincente haciendo hincapié en que el objetivo primordial es mantener un oído seco y seguro.
CONCLUSIONES
• Actualmente la comunicación verbal con veracidad y benevolencia expresan una relación más plena, humana y genuina con el paciente y un respeto a su autonomía.
• Comunicar la verdad tiene un papel importante con la ética médica contemporánea, en forma tal que los pacientes reciban la información y puedan adoptar su decisión: el derecho a saber y decidir.
• La validez del consentimiento informado es un elemento importante en la cirugía del colesteatoma óticopediátrico, aunque se debe comunicar al niño sin alarmarlo y a la familia al más competente y responsable.
• La Historia Clínica del paciente pediátrico con las anotaciones efectuadas por el médico es el documento por excelencia para instrumentar el consentimiento informado.
• La información en otocirugía pediátrica debe tener un lenguaje asequible al nivel cultural de cada familia.
• La gravedad de la enfermedad en caso de una complicación intratemporal o intracraneal se debe comunicar, sin olvidar que una información excesivamente exhaustiva, puede dañar aún más que beneficiar.
ABSTRACT: The next of kin consent in pediatric patients scheduled for ear surgery due to colesteatoma.
The next of kin consent has lately been used in the medical practice, because the principles of doctor-patient relationship have been modified. A bibliographic revision was conducted about the next of kin consent. Elements concerning requisites, functions, content and information limits were analyzed by pointing out the importance of ethical and bioethical issues. Author's criteria are stated in reference to diagnostic and surgical decisions in pediatric patients scheduled for ear surgery due to colesteatoma. It was concluded the importance of accurate, kind, accessible information in paediatric ear surgery regarding the educational level of each family, particularly the most responsible and competent next of kin without alarming the child guaranteeing his or her respect of autonomy and contributing to the success of the surgical treatment .
Key words : Autonomy, next of kin consent, ethical and bioethical elements, ear surgery, colesteatoma.
REFERENCIAS BIBLIOGRAFICAS
1. Reich WT. Encyclopedia of Bioethics.2 ed. Nueva York: Mac Millan; 1995.
2. Acosta JR, González MC. El escenario post moderno de la Bioética. En: Acosta Sariego JR. Bioética desde una perspectiva cubana. 2 ed. La Habana: Centro Félix Varela; 1998, p. 17-24.
3. Noelle L. Bioética. Nacer o no nacer. ¿Tenemos derecho a manipular la vida? Revista de Derecho y Genoma Humano. 1994;1:5–8.
4. Pérez ME, Florez JL, Singh C, Paredes G. Etica Médica y Bioética. Perspectiva filosófica. En: Aguirre del Busto R, Alvarez J, Armas A, Araújo R, Bacallao J, Barrios I, et al . Lecturas de Filosofía, Salud y Sociedad. La Habana: Editorial Ciencias Médicas; 2000, p. 140-64.
5. Gracia D. La Bioética Médica. En: Bioética: Temas y perspectivas. Washington: OPS-OMS; 1990, p. 369-73.
6. Scholle Connor S, Fuenzalida-Puelma HL. Bioética. Bol Ofic Sanit Panam. 1990;108(5-6):369-73.
7. García P. La Bioética Médica. Introducción. Bol Ofic Sanit Panam. 1990;108(5-6):374-8.
8. Beachamp T, Childress J. Principles of Biomedical Ethics 2 ed. New York : OxFord University Press; 1983;108.
9. Beachamp T, Childress J. Principles of Biomedical Ethics 2 ed. New York: OxFord University Press; 1983, p.70.
10. Galán Cortes JC. La responsabilidad médica y el consentimiento informado. Rev Med Cirugía. 1999; 15: 5-12.
11. Gracia Guillén D. Primun non nocere. El principio de la no maleficencia como fundamento de la ética médica. (tesis). Madrid: Real Academia Nacional de Medicina; 1990.
12. Gracia Guillen D. Fundamentos de Bioética. Madrid: Eudema; 1989.
13. Berro-Rovira G. El consentimiento del adolescente: sus aspectos médicos, éticos y legales. Arch Pediatr Urug. 2001;72(1):45-9.
14. Tallone FC. El consentimiento informado. [en línea] http://www.pastoralsida.com.ar/recursospastorales/consentimiento.htm#_ftn1 [consulta: 23 Sept 2005].
15. Pelegrino ED. La relación entre la autonomía y la integridad en Etica Médica. En: Bioética. Temas y perspectivas .Washington: OPS-OMS; 1990, p. 527.
16. Drane JF. La toma de decisiones y la virtud del respeto. En: Cómo ser un buen médico. 2 ed. Santa Fe de Bogotá. Centro de traducciones. Universidad de Caldas; 1998, p. 79-90.
17. Jinich H. El médico ante nuevos retos. El médico moderno. 1993;32:10-115.
18. Torres Acosta R. Aspectos éticos en pediatría. Una aproximación. En: Acosta Sariego JR. Bioética desde una perspectiva cubana. 2 ed. La Habana: Centro Félix Varela; 1998, p. 150-57.
19. Rodríguez Montín JF, González Aguilar O, Pardo H, Yazde Y. Consentimiento informado. ¿Un dilema ético o legal? Rev Argent Cirug. 1999;77:229-41.
20. Chaves JA. Propuesta para un análisis ético e interdisciplinario para diseñar y evaluar las políticas públicas. Rev Panam Salud Pública. 2000;7(5):350-7.
21. Arriaga MA. Colesteatoma. Clínicas otorrinolaringológicas de Norteamérica. 1994;27(3):561-77.
22. Kofima H, Shiwa M, Kamide Y, Noriyama H. Expresión and Localization of epidermal growth factor and epidermal growth receptor in human cholesteatoma. Acta Otolaryngol Stockh. 1994;114(4):423-9.
23. Chotmongkol V, Sangsaard S. Intracraneal complications of chronic suppurative otitis media southeast asean. J Trop Med Public Health. 1992;23(3):510-13.
24. Kangsanarak Navacharven N, Fooanant S, Buckphaopunt K. Intracraneal complications of suppurative otitis media 13 years experience. Ann Otol. 1995;16(1):194-9.
25. Quintero JL, Paz A, Hernández MC, Yepe M, Cordero G, Meléndez PA. Descompresión del nervio facial en la otitis media colesteatomatosa complicada. Presentacion de un caso. [en linea] Disponible en: http:// www.ucmh.sld.cu/rhab/articulorev12/julianishtm/enero2005.[consulta : 3 Sept 2005].
26. Grafstein F, Fernández L, Samoy Loff S. Lateral sinus trombosis complicating mastoiditis. Ann Emerg Med. 1995;25(3):420-3.
27. Yetiser S, Tosun F, Kaz Kayasim. Facial nerve paralysis due to chronic otitis media. Otol Neurotol. 2002;23(4):580-8.
28. Ferrer MJ, Brotons S, Carrasco M, Guallart F, Dalmau J, Nurcia V, et al . ¿Por qué supura una cavidad de mastoidectomía? Nuestra experiencia y revisión de la literatura. Acta Otorrinolaringol Esp. 2002;53:14-8.
29. Martínez P, Sanz JJ, Caballero M, Bernal M. Otitis Crónica colesteatomatosa. En : Baragaño L, Frágola C, Gil-Carcedo LM, Muñoz C, Ortega del Alamo P, Sánchez J, et al. Ed. Manual del Residente de ORL y Patología Cervico-Facial. Madrid: I M and C; 2002, p. 669-80.
30. Vázquez R, Tallote FC. Derecho Médico y Mala Praxis. Rosario: Juris; 2000, p. 19.
ANEXO

Fig. 1 Consulta de otología, Hospital Pediátrico Docente W. Soler.
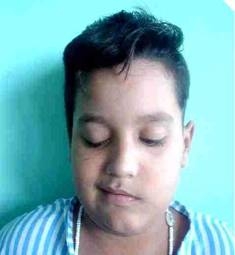
Fig. 2 Paciente con OMCC complicada con mastoiditis y parálisis facial antes de operarse.

Fig. 3 Paciente con OMCC complicada, sin parálisis facial después de operado














