Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Finlay
versión On-line ISSN 2221-2434
Rev. Finlay vol.6 no.1 Cienfuegos ene.-mar. 2016
ARTÍCULO ORIGINAL
Pronóstico de muerte en pacientes con hemorragia intracerebral supratentorial espontánea
Mortality Prediction in Patients with Spontaneous Supratentorial Intracerebral Hemorrhage
Alexis Suárez Quesada , Alexis Álvarez Aliaga , Ezequiel López Espinosa , Salvador Bárzaga Morell , Amels Lázaro Santisteban García
Hospital General Provincial Carlos Manuel de Céspedes, Bayamo, Granma, Cuba, CP: 85100
RESUMEN
Fundamento: la hemorragia intracerebral espontánea es la forma más devastadora e incapacitante, y menos tratable de los ictus, ninguna terapéutica ha mostrado probados beneficios para mejorar sus consecuencias, ni reducir la mortalidad.
Objetivo: identificar los factores pronóstico de muerte en la hemorragia intracerebral supratentorial espontánea.
Métodos: se realizó un estudio de cohorte única con 176 pacientes, con diagnóstico clínico y por neuroimagen de hemorragia intracerebral supratentorial espontánea, admitidos de modo consecutivo en la sala de ictus del Hospital General Provincial Carlos Manuel de Céspedes, desde enero del 2013 hasta noviembre del 2015. Los predictores independientes se obtuvieron usando la regresión logística multivariable.
Resultados: el 74,4 % eran hipertensos, la media de edad entre los fallecidos fue de 67,45 ± 14,84 años. Falleció el 43,8 % del total de pacientes estudiados. Los sujetos con desenlace fatal tenían menor puntuación en la escala de Glasgow (10,00 ± 3,47 vs. 14,00 ± 1,93), mayor volumen del hematoma en cm3 (26,27± 36,86 vs. 6,19 ± 19,59), y desplazamiento de las estructuras del línea media (2,00 ± 5,95 vs. 0,00 ± 4,49). Se identificaron los siguientes variables pronósticas: Glasgow ≤ 10 puntos (Exp (B): 10,74; IC 95 % 4,69 a 24,59), volumen del hematoma ≥ 20 cm3(Exp (B): 4,44; IC 95% 1,95 a 10,06), y la presión del pulso ≥ 60 mmHg (Exp (B): 2,42; IC 95% 1,10 a 5,33); el área bajo la curva ROC fue de 0,85.
Conclusiones: la escala de Glasgow es la variable independiente con mayor influencia para pronosticar la muerte en pacientes con hemorragia intracerebral espontánea.
Palabras clave: hemorragia cerebral, pronóstico, escala de coma de glasgow.
ABSTRACT
Background: spontaneous intracerebral hemorrhage is the deadliest, most disabling, and least treatable form of stroke. No therapy has proven to improve its outcome or reduce its mortality.
Objective: to identify predictors of mortality in patients with spontaneous supratentorial intracerebral hemorrhage.
Methods: a single cohort study was conducted involving 176 patients admitted consecutively to the stroke ward of the Carlos Manuel de Céspedes Provincial General Hospital with neuroimaging and clinical diagnosis of spontaneous supratentorial intracerebral hemorrhage from January 2013 to November 2015. Independent predictors were obtained using multivariable logistic regression.
Results: seventy four point four percent of the patients were hypertensive. The median age among those who died was 67.45 ± 14.84 years. Forty three point eight percent of the patients under study died. Subjects with fatal outcome had lower score on the Glasgow Coma Scale (10.00 ± 3.47 vs. 14.00 ± 1.93), higher hematoma volume expressed in cubic centimeters (26.27 ± 36.86 vs. 6.19 ± 19.59), and displacement of the midline structures (2.00 ± 5.95 vs. 0.00 ± 4.49). The following predictors were identified: Glasgow score ≤ 10 points (Exp (B): 10.74; 95 % CI=4.69 to 24.59), hematoma volume ≥ 20 cm3 (Exp (B): 4.44; 95 % CI= 1.95 to 10.06), and pulse pressure ≥ 60 mmHg (Exp (B): 2.42, 95 % CI=1.10 to 5.33). The area under the ROC curve was 0.85.
Conclusions: the Glasgow Coma Scale is the most significant independent variable to predict mortality in patients with spontaneous intracerebral hemorrhage.
Key words: cerebral hemorrhage, prognosis, glasgow coma scale.
INTRODUCCIÓN
La hemorragia intracerebral espontánea (HICE) es una colección de sangre dentro del parénquima cerebral, producida por una rotura vascular no traumática. Aunque pueda abrirse al sistema ventricular o al espacio subaracnoideo, siempre se inicia en el tejido cerebral, lo que la diferencia de la hemorragia subaracnoidea y la hemorragia intraventricular primaria; en función de la causa que origine el sangrado, se clasifica en primaria o secundaria.1 Su incidencia se estima en 25 casos /100,000 habitantes al año, dos tercios de la HICE ocurren entre 45 y 65 años, y más de la mitad entre los 55 y los 75 años.2,3 Aunque la HICE solo representa el 10-15 % de todos los ictus, condiciona un peor pronóstico contribuyendo desproporcionadamente a las estadísticas de mortalidad, al acaparar el mayor número de fallecidos por ictus agudo, con tasas más elevadas de morbilidad y mortalidada pesar de los avances en la neurocirugía y en el tratamiento especializado en las unidades de terapia intensiva en las últimas dos décadas.2-4 Entre el 35 y el 52 % de todos los pacientes fallecen durante el primer mes, la mayoría en los dos primeros días, con una supervivencia de tan solo un 38 % de los casos afectados durante el primer año de evolución, y con solo un 12-39 % de los supervivientes funcionalmente independientes.2-5 En Cuba, los accidentes cerebrovasculares representan la tercera causa de muerte en el adulto, en el año 2014 hubo 9256 defunciones para una tasa de mortalidad de 82,9 por cada 1000,000 habitantes; con relación a la HICE, la tasa bruta de mortalidad es de 754 por cada 100,000 habitantes.6,7 En los últimos cinco años mueren anualmente como promedio 7900 personas por esta causa, la mayoría tienen entre sesenta años y más.6,7 La provincia Granma no está excenta de presentar este comportamiento epidemiológico, debido al envejecimiento poblacional, conjuntamente con una mayor prevalencia e incidencia de enfermedades crónicas como la hipertensión arterial (HTA), la diabetes mellitus (DM) y la cardiopatía isquémica (CI). La evidencia científica ha demostrado que las variables que mejor pronostican la muerte en este grupo son la puntuación inicial en la escala de Glasgow, el volumen del hematoma, la inundación al sistema ventricular, la localización y edad del paciente.8 Otras variables también relacionadas en las escalas pronósticas son la puntuación inicial en el National Institutes of Health Stroke Scale (NIHSS) (por sus siglas en inglés), el desplazamiento de las estructuras de la línea media, la comorbilidad asociada, la presión del pulso y la coexistencia de hemorragia subaracnoidea (HSA).8, 9 El orden e influencia de cada una de estas variables sobre el pronóstico en los pacientes con HICE está en relación con las características de cada población objeto de estudio. En nuestro medio no están claros cuáles son los factores pronósticos de muerte en este grupo de pacientes. Para las unidades que atienden a este grupo de pacientes graves, constituye un imperativo disponer de indicadores pronósticos para planear el nivel de asistencia que se le brindará al enfermo, que faciliten la toma de decisiones y la utilización apropiada de los recursos. Se decidió realizar el presente estudio que tiene como objetivo: identificar los factores pronóstico de muerte en la hemorragia intracerebral supratentorial espontánea.
MÉTODOS
Se realizó un estudio observacional analítico de cohorte única prospectiva en pacientes con criterios clínicos y de neuroimagen de hemorragia intracerebral supratentorial espontánea (HICSE), admitidos en la sala de ictus del Hospital General Provincial Carlos Manuel de Céspedes, de Bayamo, provincia Granma, en el período comprendido desde el 1º de enero del año 2013 hasta el 30 de noviembre del año 2015. Se incluyeron en el estudio los pacientes con diagnóstico de HICSE (al ingreso), tanto por la exploración física o examen clínico, como por los resultados obtenidos de la tomografía axial computarizada (TAC). Se excluyeron los menores de 15 años con hemorragia intracerebral secundaria a traumatismos craneoencefálicos, tumor intracraneal, hemopatías y las gestantes; también se excluyeron los pacientes que desarrollaron muerte encefálica en las primeras 24 horas. Ningún caso recibió tratamiento neuroquirúrgico. Todos los pacientes tuvieron la HICE como principal diagnóstico al ingreso. Con estos criterios la muestra quedó constituida por 176 pacientes. Variable dependiente: fallecido por HICSE, nominal dicotómica (fallecido =1, vivo=0). Variables independientes o explicativas: fueron las variables obtenidas al ingreso del paciente con posible influencia sobre el pronóstico de muerte, estas variables se operacionalizaron de forma dicotómica (presente=1 o ausente=0). Variables cuantitativas como la edad del paciente (años cumplidos), puntuación en la escala de Glasgow, cifras de tensión arterial sistólica (TAS) y diastólica (TAD) dadas en mmHg, presión del pulso (mmHg), volumen de la hemorragia (cm3), cifra de glucemia (mmol/l), cifras de leucocitos en sangre (109/l), desplazamiento estructuras línea media (mm). Estas variables cuantitativas se categorizaron intentando obtener la mayor asociación estadística y aplicabilidad de los resultados. Para llevar a cabo esta conversión se utilizó el procedimiento del punto de corte óptimo o de valor mínimo de p.10 Entre las variables cualitativas estuvieron: antecedentes personales de HTA, enfermedad cardiaca (cardiopatía hipertensiva, insuficiencia cardiaca, cardiopatía isquémica, fibrilación auricular crónica), dislipidemia, diabetes mellitus (DM), hemorragia de localización múltiple, hemorragia de localización profunda (talámicas, putaminales y del núcleo caudado), HICSE en el hemisferio dominante, inundación ventricular, coexistencia de hemorragia subaracnoidea (HSA), efecto de masa. La presión del pulso (PP) se determinó mediante la fórmula: PP= TAS – TAD. El volumen de la hemorragia (en centímetros cúbicos), se midió con exactitud usando la fórmula de (A x B x C) /2, en la que A es el diámetro mayor de la hemorragia en el corte tomográfico que muestra la hemorragia de mayor tamaño, B es el mayor diámetro transversal de la hemorragia medido a 90 grados de la medición de A, y C es el espesor de la hemorragia, generalmente equivalente a la suma de los cortes que contienen hemorragia con un grosor de 0,5 cm; el producto de estos 3 valores divididos por 2 dio el volumen del hematoma (cm3).3,11 El análisis estadístico se realizó en varias etapas: para las variables cualitativas se determinaron las frecuencias absolutas y relativas (porcentajes) de las distintas categorías. Para las variables cuantitativas se obtuvieron las medias, medianas y desviaciones estándar. Para valorar la asociación entre las variables cualitativas se empleó el test de ji al cuadrado de Mantel. Como parte del análisis univariante se determinó el tipo de distribución de las variables continuas, con tal propósito se empleó la prueba de normalidad de Kolmogorov-Smirnov y el estadístico de homogeneidad de varianza Levene. Se utilizó una estrategia univariante basada en la estimación de los porcentajes de fallecidos por HICE, la tasa de incidencia de fallecidos tanto en el grupo de expuestos como en los no expuestos y posteriormente la razón entre incidencias o riesgos relativos (RR) de morir por HICE; se obtuvieron estimaciones puntuales y por intervalo de confianza (del 95 %) de los RR. Para cada variable se probó la hipótesis de que el RR poblacional fuese realmente igual a 1 con un nivel de significación de 0,05. Para la creación del modelo predictivo se realizó un análisis multivariante de regresión logística por pasos hacia delante, usando los datos recogidos del estudio. Se evaluó la capacidad del modelo de regresión para discriminar los individuos que fallecieron por HICSE de los que sobrevivieron, asignándole a cada paciente el valor del coeficiente de regresión y se generó la curva receptor-operador (ROC) (por sus siglas en inglés). Para evaluar, a posteriori, la idoneidad del tamaño de la muestra se calcularon las potencias para los RR que se obtuvieron en cada caso. Se garantizó potencias entre 80 y 100 %. El paquete estadístico SPSS versión 22,0 se utilizó para todo el análisis estadístico realizado. Antes de ser incluidos en el estudio se les solicitó a cada paciente, o en su defecto al familiar (en caso de deterioro importante de nivel de conciencia o afasia severa), su consentimiento informado. El estudio, el cual forma parte de un proyecto de investigación de la institución, fue aprobado por el consejo científico y comité de ética del Hospital que evaluaron la calidad metodológica y el cumplimiento de los principios bioéticos.
RESULTADOS
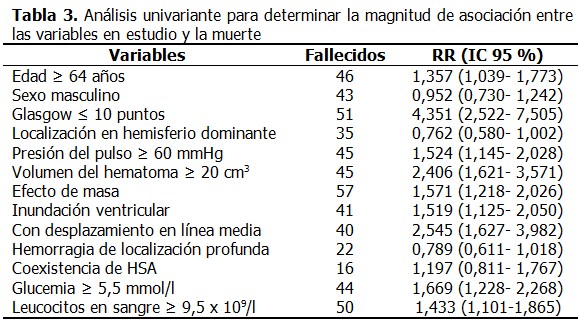
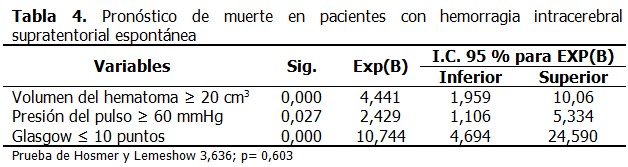
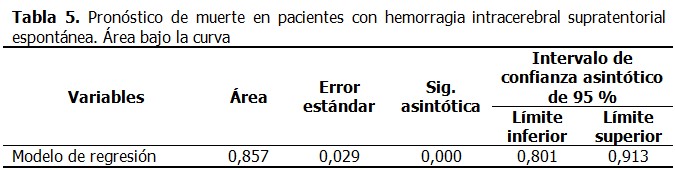
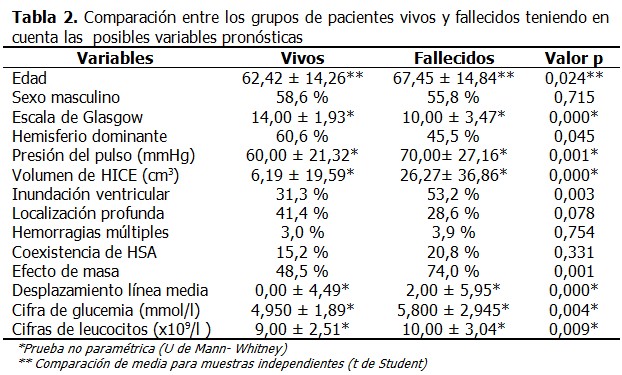
La cohorte de estudio estuvo constituida por 176 pacientes, con una media para la edad de 64,63 ± 14,69; 77 (43,8 %) fallecieron, el 74,4 % de ellos tenían antecedentes de hipertensión arterial. La media para la puntuación inicial de Glasgow fue de 11,43 ± 3,39. El 54,0 % de los pacientes tenían afectado el hemisferio dominante, el efecto de masa se observó en 59,7 % de los casos, y solo en 63 pacientes (35,8 %) la hemorragia fue de localización profunda. (Tabla 1). Al comparar el grupo de pacientes fallecidos con relación a los que sobrevivieron se demostró, que existieron diferencias estadísticamente significativas respecto a variables clínicas como la puntuación en la escala de Glasgow (p= 0,000), y la presión del pulso (p= 0,001); los fallecidos tenían más edad (p = 0,024). Al evaluar las variables tomográficas existieron diferencias estadísticamente significativas con relación el volumen de la hemorragia (p= 0,000), el desplazamiento de las estructuras de la línea media (p= 0,000) y el efecto de masa (p= 0,001). Igualmente existió diferencia al comparar las cifras de glucemia entre ambos grupos (p=0,004). (Tabla 2). Se resumen los resultados del análisis univariante, que demostraron la relación de cada una de las variables por separado con el pronóstico de morir. La posibilidad de fallecer fue 4 veces superior en los pacientes con una puntuación de Glasgow ≤ 10 puntos, en los pacientes con un volumen del hematoma ≥ 20 cm3 fue 2,4 veces superior, y 2,5 veces cuando existió desplazamiento en línea media. Ni la localización en el hemisferio dominante [RR 0,762 (0,580- 1,002)], ni la hemorragia de localización profunda aumentaron el riesgo de morir. (Tabla 3). El resultado del modelo de regresión logística ajustado por el método avanzar por paso (Wald), realizado con el objetivo de estimar la función que con menor cantidad de variables lograba un ajuste apropiado, puso de manifiesto que solo con tres variables se podía cumplir este objetivo. Se identificó a la puntuación Glasgow ≤ 10 puntos como la variable con mayor influencia independiente para pronosticar la muerte. (Tabla 4). Se probó la capacidad del modelo de regresión logística para predecir la muerte entre el grupo de pacientes con HICSE, se obtuvo un área bajo la curva ROC mayor de 0,7, cerca de 1 (0,857IC 95 % 0,801-0,913), lo que indica una excelente capacidad del modelo para discriminar entre ambos grupos. (Tabla 5).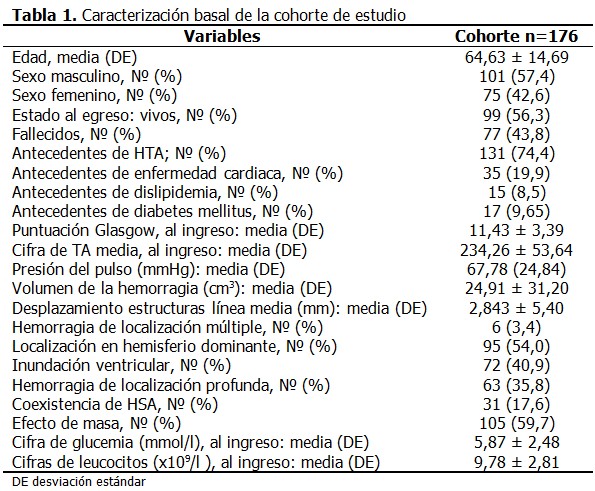
DISCUSIÓN
Predecir las consecuencias tras sufrir una HICE es esencial para las discusiones médicas, para la entrevista actualizada con los familiares de cada paciente, así como para planear el nivel de asistencia que se le brindará al enfermo, ello facilita la toma de decisiones y la utilización apropiada de los recursos.3 La evidencia científica deja claro que los predictores más fuertes de mortalidad son la puntuación en la escala Glasgow, el volumen de la hemorragia, la localización, la inundación ventricular y la edad del paciente, de modo que la mayoría de las escalas incluyen estas variables para cuantificar la probabilidad de supervivencia tanto a corto plazo (30 días), como ha mediano (3 meses) y largo plazo (1 año).9,12 Sin embargo, dichas escalas se diseñaron y validaron por estudios analíticos prospectivos donde la población objeto de estudio tenía características particulares, dadas por la variabilidad de la edad de cada población, variaciones demográficas, geográficas, socioculturales y raciales, razón por la cual ha existido cierta resistencia a su estandarización. El presente estudio logró determinar variables relacionadas con el pronóstico de muerte en pacientes con HICE admitidos en nuestra sala de ictus, lo cual nos permite una evaluación regular, y mejor estratificación de cada paciente. Sin embargo, el tamaño de la muestra empleada, y la no inclusión del total de pacientes hospitalizados en las demás unidades de asistencia a pacientes graves (terapia intensiva, terapia intermedia), así como no haber considerado en el estudio los pacientes que fueron tributarios de tratamiento neuroquirúrgico, son limitaciones de este estudio que influyen en la posible aplicabilidad y relevancia clínica. Esta investigación determinó que la escala de Glasgow es la variable independiente con mayor influencia para pronosticar la muerte lo cual coincide con la mayoría de los estudios revisados.3, 9, 12,13 En un estudio prospectivo realizado por Bilbao G y col.14 con 356 enfermos de HICE la puntuación de Glasgow < 9 puntos (HR 4.76; 95 % IC: 2,83 – 7,99; p< 0,001) resultó la variable independiente con mayor poder pronóstico. Por otra parte, Ferrete y col.15 determinaron los factores asociados con la mortalidad en las unidades de terapia y hospitalizados y obtuvieron similares resultados (p= 0,001), el nuestro coincide con la de estos estudios. En las primeras horas, el crecimiento del hematoma es el evento más relacionado con el empeoramiento neurológico. Aproximadamente una tercera parte de los pacientes con HIC presentan un deterioro del estado neurológico en los primeros días de evolución. Las causas de este empeoramiento son múltiples e incluyen una o más de las siguientes: crecimiento del hematoma, edema cerebral, isquemia perihematoma, hidrocefalia, hemorragia intraventricular, crisis epilépticas y complicaciones médicas.16 La influencia del volumen de la hemorragia en el pronóstico de estos paciente es muy consistente y emerge de manera sistemática en los diversos estudios revisados, generalmente un volumen ≥ 30 cm3 se considera con valor pronóstico, pero se debe destacar que ese valor pronóstico suele variar en dependencia de la localizaciónde la HIC.12-14 Como resultado del modelo multivariable, para identificar los predictores de mala evolución en la HIC, Di Napoli M17 en su estudio, obtuvo un modelo con cinco variables entre las que se destacó el volumen de la hemorragia (OR2,39; 95 % IC: 1,42–4,02; p< 0,0011); otros estudios recientes también destacan esta variable y su fuerte influencia en el pronóstico.18-20 Los resultados de este trabajo coinciden con los autores anteriores. Con el advenimiento de los modernos estudios de neuroimagen se han logrado diagnosticar HIC de pequeños volúmenes que clínicamente, suelen ser difícilmente distinguibles del ictus isquémico. Los eventos fisiopatológicos iniciales determinan el daño cerebral primario, la sangre extravasada produce disección del tejido por planos y comprime las estructuras adyacentes, en la actualidad se conoce que el hematoma sigue creciendo en el 20-38 % de los casos, hasta 36 horas después de iniciada la hemorragia, este fenómeno tiene su mayor incidencia en las primeras 20 horas, y las seis primeras son las de mayor riesgo.3 Contrario a las variables anteriormente analizadas, la presión del pulso no es una variable que se haya tomado frecuentemente en consideración en los estudios observacionales analíticos sobre HIC. La importancia de la presión arterial (PA) como determinante de riesgo vascular y los beneficios de su tratamiento han sido ampliamente establecidos.21,22 De sus distintos componentes, la tensión arterial sistólica y la presión diferencial del pulso, son los que han demostrado mayor valor como predictores de riesgo de enfermedad vascular en relación con un aumento de la rigidez de la pared arterial.21,22 En el artículo de Bruce SS y col.12 no existió diferencia estadísticamente significativa, al comparar la presión del pulso entre grupo de pacientes vivos contra el grupo fallecidos por HICE ( P= 0,208), Di Napoli M17 obtuvo similares resultados (p= 0,4133). En cambio, en estudios de la década del 90 esta variable estuvo incluida en las escalas pronósticas para la HIC.9 Aunque los resultados de este trabajo no coincidan con los la mayoría de los autores consideramos que, partiendo del concepto de que la enfermedad vascular es única, la mayoría de nuestros pacientes sobrepasa los 65 años y el 74,4 % de ellos tenían historia personal de HTA, es obvia la asociación de dichos factores de riesgo con el aumento la rigidez arterial, expresión de daño aterosclerótico, induciendo al aumento del riesgo de enfermedades vasculares entre las que se encuentra el ictus, también consideramos que la PP puede ser mejor estimador del daño vascular y del pronóstico en la HICSE que la TAS; lo anterior explicaría su asociación con el pronóstico de morir, en nuestro estudio. Habría sido pertinente determinar si este aumento de la presión del pulso se correspondió también con los pacientes con mayor tiempo de evolución de su HTA y mayor número de factores de riesgo vasculares lo cual queda fuera del propósito de este estudio. El nivel inicial de conciencia y el volumen del hematoma son variables determinantes en el pronóstico de los pacientes con HICSE.
REFERENCIAS BIBLIOGRÁFICAS
1. Rodríguez M, Castellanos M, Freijo MM, López JC, Martí J, Nombela F, et al. Guías de actuación clínica en la hemorragia intracerebral. Neurología. 2013;28(4):236-49
2. Van Asch CJ, Luitse MJ, Rinkel G, van der Tweel I, Algra A, Klijn CJ. Incidence, case fatality, and functional outcome of intracerebral haemorrhage over time, according to age, sex, and ethnic origin: a systematic review and meta-analysis. Lancet Neurol. 2010;9(2):167-76
3. Tellería A. Tratamiento e indicadores pronósticos del paciente con hemorragia intracerebral espontánea. Rev Neurol. 2006;42(6):341-9
4. Ferrete AM, Egea JJ, Vilches A, Godoy DA, Murillo F. Predictores de mortalidad y mal resultado funcional en la hemorragia intraparenquimatosa espontánea grave: estudio prospectivo observacional. Med Intensiva. 2015;39(7):422-32
5. Jiménez PE. Hemorragias intracerebrales espontáneas: perspectivas actuales. Med Clin (Barc). 2014;142(1):23-4
6. Vergara A, Rodríguez J, Barrós P, Sánchez R, Quintero O. Hemorragia intracerebral espontánea: características tomográficas y evolución. Finlay [revista en Internet]. 2015 [citado 22 Ene 2016];5(4):[aprox. 10p]. Disponible en: http://revfinlay.sld.cu/index.php/finlay/article/view/378
7. Ministerio de Salud Pública. Anuario Estadístico de Salud 2013 [Internet]. La Habana: Dirección Nacional de Estadísticas; 2014 [citado 14 Ene 2016]. Disponible en: http://files.sld.cu/dne/files/2014/05/anuario-2013-esp-e.pdf
8. Bruce SS, Appelboom G, Piazza M, Hwang BY, Kellner C, Carpenter AM, et al. A comparative evaluation of existing grading scales in intracerebral hemorrhage. Neurocrit Care. 2011;15(3):498-505
9. Ariesen MJ, Algra A, van der Worp HB, Rinkel GJE. Applicability and relevance of models that predict short term outcome after intracerebral haemorrhage. J Neurol Neurosurg Psychiatry. 2005;76(6):839-44
10. Mazumdar M, Glassman JR. Categorizing a prognostic variable: Review of methods, code for easy implementation and applications to decision-making about cancer treatments. Stat Med. 2000;19(1):113-32
11. Freeman WD, Barrett KM, Bestic JM, Meschia JF, Broderick DF, Brott TG. Computer-assisted volumetric analysis compared with ABC/2 method for assessing warfarin-related intracranial hemorrhage volumes. Neurocrit Care. 2008;9(3):307-12
12. Sáez G, Mederos A, García ME. Hemorragia subaracnoidea: indicadores predictivos de mortalidad y su relación con el tratamiento definitivo. Rev Cubana Med Inten Emergen. 2011;10(1):1-20
13. López JL, Rodríguez AB, Sosa LM, Rojas J, Alfonso R, Verdecia R. Factores relacionados con la mortalidad y las discapacidades en la hemorragia cerebral parenquimatosa espontánea. Rev Cubana Neurol Neurocir [revista en Internet]. 2015 [citado 28 Ene 2014];5(1):[aprox. 15p]. Disponible en: http://www.revneuro.sld.cu/index.php/neu/article/view/185
14. Bilbao G, Garibi J, Pomposo I, Pijoann JI, Carrasco A, Catalán G, et al. A prospective study of a series of 356 patients with supratentorial spontaneous intracerebral haematomas treated in a Neurosurgical Department. Acta Neurochir. 2005;147(8):823-9
15. Ferrete AM, Egea JJ, Vilches A, Godoy DA, Murillo F. Predictors of mortality and poor functional outcome in severe spontaneous intracerebral hemorrhage: a prospective observational study. Med Intensiva. 2015;39(7):422-32
16. Martínez A, Martí J. Hemorragia cerebral, actualización. Medicine. 2015;11(71):4242-5
17. Di M, Parry AR, Smith CJ, Hopkins SJ, Slevin M, Masotti L, et al. C-reactive protein predicts hematoma growth in intracerebral hemorrhage. Stroke. 2014;45(1):59-65
18. Mendelow AD, Gregson BA, Rowan EN, Murray GD, Gholkar A, Mitchell PM, et al. Early surgery versus initial conservative treatment in patients with spontaneous supratentorial lobar intracerebral haematomas (STICH II): A randomised trial. Lancet. 2013;382(9890):396
19. Kuramatsu JB, Bobinger T, Volbers B, Staykov D, Lücking H, Kloska SP, et al. Hyponatremia is an independent predictor of in-hospital mortality in spontaneous intracerebral hemorrhage. Stroke. 2014;45(5):1285-91
20. Sánchez M, Martín L, Latini F, Zorrilla PJ, Alemán A, Loli PL. Correlación de la edad y el volumen de la hemorragia intracraneal espontánea supratentorial. Neurol Arg. 2014;6(1):23-8
21. Palma ME, Pérez MD, Oliva M, Fernández-Britto JE. La presión del pulso en pacientes con infarto agudo de miocardio. Rev Cubana Med. 2011;50(1):1-15
22. Gómez MJ, Roldán I, Díez JL, García K, Sanmiguel D, Salvador A, et al. Valor predictivo de la presión diferencial del pulso en el diagnóstico de isquemia miocárdica silente en pacientes con diabetes tipo 2. Rev Esp Cardiol. 2007;60(5):543-7
Recibido: 05 de enero de 2016.
Aprobado: 08 de enero de 2016.
Alexis Suárez Quesada. Especialista de I Grado en Medicina Interna. MSc. en Enfermedades Infecciosas. Profesor Instructor.Hospital General Provincial Carlos Manuel de Céspedes. Bayamo. Granma. Correo electrónico: alexsua.grm@infomed.sld.cu