My SciELO
Services on Demand
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista Cubana de Estomatología
On-line version ISSN 1561-297X
Rev Cubana Estomatol vol.43 no.3 Ciudad de La Habana July-Sept. 2006
Artículos de revisión
Clínica Estomatológica H y 21
Instituto de Gastroenterología
Lesiones bucales relacionadas con las enfermedades digestivas
Dr. José A. Pacho Saavedra1 y Dr. Felipe N. Piñol Jiménez2
RESUMEN
Muchas de las lesiones de la mucosa en la cavidad bucal están relacionadas con trastornos anatómicos y funcionales de los órganos del aparato digestivo; algunas forman parte del cuadro clínico de la entidad y otras aparecen como complicaciones de estas. Generalmente son de orígenes inmunológicos, nutricionales o carenciales. Estas lesiones son difíciles de tratar, por lo que es importante conocer las características clínicas que faciliten una adecuada interpretación y al mismo tiempo ofrecer una conducta terapéutica correcta. Se presenta una revisión actualizada de las características semiológicas de las lesiones bucales que forman parte del cuadro clínico de diversas enfermedades digestivas, con el fin de que los médicos generales, clínicos, estomatólogos y gastroenterólogos puedan diagnosticarlas y brindar mejor orientación y tratamiento a los pacientes.
Palabras clave: lesiones de la mucosa en la cavidad bucal, enfermedades digestivas.
Las lesiones de la mucosa bucal son multifactoriales. Pueden ser de origen primario o secundario, según sean propias de enfermedades bucales o como parte del cuadro clínico de diversas enfermedades del sistema nervioso, cardiovascular, endocrino, dermatológico y digestivo. El diagnóstico de estas entidades es básicamente clínico.1,2
Solo se abordarán las características semiológicas de las lesiones bucales orgánicas y sensoriales que se relacionan con algunas enfermedades digestivas, de las cuales las que se reportan con mayor frecuencia son las aftas, las úlceras, las alteraciones de la lengua, la queilitis, las discromías y las lesiones erosivas, entre otras.3-5
Generalmente estas lesiones obedecen a alteraciones inmunológicas o nutricionales (carenciales) presentes o relacionadas con los trastornos digestivos.6-9
Teniendo en cuenta la relación anatomofuncional de la cavidad bucal con los órganos del aparato digestivo, presentamos una revisión actualizada de las características semiológicas de las lesiones de la mucosa bucal relacionadas con las enfermedades digestivas, con el objetivo de que puedan ser diagnosticadas por médicos generales, clínicos, estomatólogos y gastroenterólogos, para mejorar la orientación y el tratamiento de los pacientes que las padecen.
LESIONES BUCALS ORGÁNICAS RELACIONADAS CON ENFERMEDADES DEL APARATO DIGESTIVO
Afta bucalSe define como pérdida de sustancia de la mucosa bucal es aguda, dolorosa, inicialmente necrótica y recidivante. Estas lesiones pueden estar presentes en diversas enfermedades, e incluso, constituir la lesión principal de estas.10,11
En las enfermedades digestivas, las aftas bucales aparecen como aftas solitarias o estomatitis aftosa recurrente.
Aftas solitarias: son úlceras de variado tamaño, muy dolorosas, localizadas generalmente en la mucosa del vestíbulo, el carrillo, la lengua o el paladar blando. Su origen se asocia con transgresiones dietéticas y síndromes dispépticos de tipo orgánico.1
Estomatitis aftosa recurrente (EAR): caracterizada por la aparición en la mucosa bucal de aftas aisladas o múltiples, de centro grisáceo y halo eritematoso, son benignas, dolorosas y recurrentes, que generalmente curan en 2 semanas y pueden o no dejar secuelas (escaras). Son reconocidas también como úlceras orales recurrentes, úlceras aftosas recurrentes y aftosis, simple o compleja (fig. 1).12-14
Esta lesión puede formar parte del cuadro clínico de las enfermedades siguientes: gastritis crónica atrófica, duodenitis parasitaria, enfermedades inflamatorias crónicas del intestino y síndrome de malabsorción intestinal.
Fig. 1. Estomatitis aftosa recurrente.
Gastritis crónica atróficaSe caracteriza macroscópicamente por disminución marcada de los pliegues de la mucosa gástrica y transparencia de los vasos submucosos, y desde el punto de vista histológico, por pérdida de las glándulas gástricas y disminución del espesor de la mucosa, acompañada de un infiltrado difuso e intenso de linfocitos y células mononucleares plasmáticas en la lámina propia.15,16
Los pacientes que sufren gastritis crónica atrófica pueden presentar lesiones bucales como estomatitis aftosas recurrentes, relacionadas con estados carenciales de vitamina B 12 y/o de hierro.
En estos pacientes existe una disminución de las secreciones de ácido clorhídrico, pepsina, proteínas en el jugo gástrico, factor intrínseco y falta de conversión de hierro férrico a ferroso, que dificultan la absorción de hierro y vitamina B12 y conllevan la carencia de ambos.
Clínicamente presentan, entre otras lesiones bucales, una estomatitis aftosa recurrente.
En estudios comparativos entre un grupo de pacientes con EAR y otro de sujetos sanos (controles), realizados en Turquía, para determinar niveles séricos de hierro, ferritina, ácido fólico y vitamina B12, al finalizar la investigación, se reporta que los niveles de vitamina B12 fueron significativamente bajos en los pacientes con EAR, en comparación con los sujetos normales, pero que no existieron diferencias significativas en los otros parámetros determinados en ambos grupos. Se concluyó que el déficit de vitamina B12 es un factor importante en la génesis de la EAR.8,9,17
Duodenitis parasitariaLa mucosa duodenal o yeyunal puede estar infectada por nematodos y protozoos. Su presencia desencadena una respuesta inflamatoria y alteración de la flora intestinal, lo que ocasiona una malabsorción intestinal de nutrientes tales como vitaminas, minerales, proteínas, grasas y carbohidratos, fundamentales para el mantenimiento del trofismo de los órganos.
De las enfermedades parasitarias más estudiadas, la giardiasis es la más frecuente, originada por la infestación de Giardia lamblia en la mucosa duodenal y yeyunal, que según su persistencia y grado de infestación, es capaz de dañar la mucosa del intestino y provocar disminución de la absorción de los nutrientes y alteraciones de la inmunidad.18,19 Los mecanismos propuestos que explican la malabsorción en la giardiasis son:
Trastorno mecánico: según el grado de infestación, la giardia se dispone y se fija con sus ventosas en toda la mucosa duodenal y yeyunal, la cual queda tapizada por su presencia e impide el contacto de los alimentos con la mucosa.
Respuesta inflamatoria: caracterizada por edema, aumento de la secreción de mucus y disminución de la altura de las vellosidades intestinales, con pérdida de diversas enzimas localizadas a este nivel, que son esenciales para la absorción de los nutrientes.
Sobrecrecimiento bacteriano: la propia presencia de la giardia y los trastornos que esta origina en la mucosa intestinal, favorecen una alteración de la motilidad intestinal que conlleva un retardo del tránsito intestinal con el consiguiente sobrecrecimiento de bacterias anaeróbicas, grampositivas, las cuales interfieren principalmente la absorción de vitamina B12 y de otros nutrientes.
Daño inmunológico: la giardia, al causar daño en las vellosidades intestinales, produce una disminución de la producción local de inmunoglobulina, especialmente IgA secretora, lo que impide una respuesta inmunológica local adecuada ante cualquier agresión.
Todos estos mecanismos explican que la presencia de estomatitis aftosa recurrente en pacientes con giardiasis se asocien con los estados carenciales y déficit inmunológicos.18,19
Necatoriasis: el necátor americano es considerado el hematófago por excelencia. Cuando la infestación es de gran intensidad, a la anemia ferropénica y la toma del estado general que esta ocasiona en los pacientes infestados, se asocia la aparición de lesiones como la estomatitis aftosa, originadas por la disminución y pérdida de hierro ocasionadas por el parásito.20
Síndrome de malabsorción intestinalClásicamente se define como síndrome de malabsorción al conjunto de síntomas y signos que se originan como consecuencia de déficit nutricionales producidos por alteraciones en los procesos fisiológicos del intestino delgado para digerir y absorber los nutrientes. Es un proceso del intestino delgado, ya que el intestino grueso solamente es capaz de absorber agua, cloruro sódico y pequeñas cantidades de hidratos de carbono y proteínas.
Este síndrome incluye un conjunto de signos y síntomas extradigestivos que hacen sospechar al médico la presencia de un cuadro malabsortivo causal. La expresión extradigestiva del síndrome constituye, en gran número de ocasiones, el motivo de consulta de los pacientes, que en un primer estadio muestran una escasa sintomatología intestinal inicial, por lo cual el médico debe interpretar estos signos y síntomas como manifestación o parte de un síndrome tan complejo como la malabsorción intestinal.
Las enfermedades que cursan con síndrome de malabsorción intestinal marcado se acompañan generalmente de déficit de vitaminas (hidrosolubles y liposolubles), minerales (hierro, zinc, calcio, etc.), proteínas, grasas e hidratos de carbono, entre otros nutrientes.21-23
En la mayoría de las entidades que cursan con malabsorción hay pérdida o atrofia de las vellosidades intestinales, sobrecrecimiento bacteriano y trastorno inmunológico de base, que propician la malabsorción de nutrientes esenciales para el mantenimiento del trofismo de la mucosa del aparato digestivo, es decir, desde la boca hasta el recto.22,23
Todas las enfermedades intestinales, según comprometan la digestión o la absorción de los alimentos, como por ejemplo la enfermedad de Crohn, la colitis ulcerativa idiopática, la enfermedad celíaca y el esprue tropical, pueden asociarse con la aparición de lesiones bucales, en las cuales la estomatitis aftosa recurrente u otras lesiones de la mucosa bucal pueden ser uno de los síntomas con los cuales debutan.24-26
También se señala que en los estados de malabsorción con déficit nutricionales importantes, la aparición de las lesiones bucales no solo se debe directamente a los estados carenciales, sino también al sobrecrecimiento bacteriano local que se crea, el cual es capaz de desencadenar una respuesta inflamatoria frente a los productos liberados por las bacterias.
Enfermedad de CrohnEs una entidad crónica, recidivante, de etiología y patogenia desconocida, que afecta desde la boca hasta el ano, con preferencia la región ileal, y abarca todas las capas de la pared intestinal (transmural), con presencia o no de granulomas no caseosos. Según la localización de la enfermedad, se presentan los síntomas y signos; la diarrea y el dolor en la fosa ilíaca derecha son los más frecuentes.27-29
La incidencia de la enfermedad de Crohn oral es del 6 al 20 %, lo cual está muy relacionado con la actividad y el tiempo de evolución de la enfermedad. Se presenta con mayor frecuencia en pacientes jóvenes con edad promedio de 22 años.24,30-32
En los pacientes con esta enfermedad, la estomatitis aftosa recurrente se presenta con una incidencia entre 10 y 20 %, incluso puede ser la lesión inicial sin otros síntomas intestinales. Se caracteriza por la presencia de aftas pequeñas, circulares, lineales (0,3- 0,5 cm de diámetro), cubiertas por una membrana blanquecina, de bordes enrojecidos, poco dolorosos, única o múltiples, localizadas preferentemente en las encías, los labios, el paladar blando o la úvula. Estas lesiones pueden cicatrizar y deformar la mucosa, dando imagen de empedrado de la cavidad bucal.24,33,34
La estomatitis aftosa recurrente no es una entidad patognomónica de la enfermedad de Crohn. Su presencia también se relaciona con la colitis ulcerativa idiopática.35
La etiopatogenia de las lesiones de Crohn oral es desconocida; se señala que estas surgen como resultado de una respuesta inmunológica exagerada de la mucosa, que resulta inapropiada para determinados agentes luminales. Histológicamente se caracteriza por la presencia de un infiltrado denso de linfocitos en la submucosa con o sin folículos linfoides, infiltración mononuclear perivascular, linfangiectasia, edema e hiperplasia neuronal.36,37
Hay evidencias de que en la estomatitis aftosa recurrente asociada con la enfermedad de Crohn, existe un incremento o expresión aberrante de las células epiteliales ante los antígenos de mayor de histocompatibilidad (HLA) clase II, involucradas en la presentación del antígeno y la interacción celular.38
En menos del 10 % de los casos con lesiones de Crohn oral, se presentan granulomas no caseosos acompañados de un intenso infiltrado de linfocitos, plasmocitos e histiocitos en la submucosa.30,33,34
Enfermedad celíacaLa enfermedad celíaca, descrita en 1888 por Samuel Gee, en niños, y posteriormente en 1932, por Thaysen, en adultos, es definida clásicamente como una enteropatía crónica generada por una anormal sensibilidad al gluten, con una lesión histológica característica, aunque inespecífica, de la mucosa intestinal, cuya consecuencia es la malabsorción real o potencial de todos los nutrientes y en la cual se observa una rápida mejoría clínica e histológica al eliminar el gluten de la dieta.39-42
El mecanismo de toxicidad del gluten es desconocido, pero se señala que el componente tóxico para la mucosa intestinal es una porción de la molécula del gluten llamada gliadina.
Se reporta que en la patogenia de la enfermedad celíaca el sistema inmune está involucrado. En estudios inmunohistoquímicos se ha podido apreciar que la producción celular de IgA, IgG y particularmente IgM, está incrementada; asimismo, que existe un incremento en los niveles séricos de IgA y disminución en los niveles séricos de IgM, los cuales se normalizan al retirar el gluten de la dieta.
Las biopsias de los pacientes con enfermedad celíaca no tratada muestran un incremento de linfocitos y células plasmáticas en la lámina propia, y de linfocitos intraepiteliales.39-42
La enfermedad tiene un espectro clínico muy amplio y variado, con diferentes formas clínicas; frecuentemente se presenta en la niñez y la adolescencia, e incluso el enfermo puede llegar a la edad adulta con escasos síntomas.
Los pacientes con lesiones graves de la mucosa, desde el duodeno proximal hasta el íleon terminal, manifiestan un cuadro intenso de malabsorción con gran afectación clínica; mientras que los pacientes con lesiones limitadas al duodeno y la parte proximal del yeyuno pueden no tener síntomas digestivos y la enfermedad suele manifestarse por síntomas y signos extradigestivos secundarios a la deficiencia de nutrientes como hierro, ácido fólico, etc.
Las estomatitis aftosa recurrente puede constituir una de las manifestaciones clínicas iniciales de la entidad, que obedece a la malabsorción de vitaminas y minerales, y también a la propia intolerancia al gluten.
Otras de las lesiones reportadas en estos pacientes son las úlceras bucales que se pueden presentar en el 20 % de los casos. 43
Esprue tropicalDesde la antigüedad es conocido con diversas denominaciones, entre ellas, afta tropical. Constituye un síndrome malabsortivo crónico de etiología desconocida, adquirida en áreas tropicales endémicas como el Caribe. Se caracteriza por una alteración progresiva de la estructura y función del intestino delgado, que responde al tratamiento con ácido fólico y tetraciclina.
Clínicamente se manifiesta por un cuadro diarreico crónico con esteatorrea, acompañado de estomatitis aftoide y anemia de tipo perniciosa, entre otros síntomas.44,45
PústulaPioestomatitis vegetante:
Se caracteriza por la presencia en la mucosa de la cavidad bucal de múltiples lesiones pequeñas (2- 3 mm), eritematosas, que en su superficie presentan minúsculas proyecciones papilares o vegetantes, con lesiones erosivas o microulceraciones en forma de fisuras con exudados fibrinopurulentos.
Este tipo de lesión es rara y se ha observado en pacientes con enfermedad de Crohn, localizada frecuentemente en las mucosas labial, yugal, gingival y palatina. Son lesiones poco dolorosas y de evolución tórpida. Desde el punto de vista anatomopatológico, se aprecian abscesos intraepiteliales con infiltrado neutrófilo y eosinófilo, algunas células acantolíticas y, ocasionalmente, infiltrado perivascular eosinofílico.46,47
Este tipo de lesión es poco frecuente en la colitis ulcerativa idiopática, donde sí se presenta con mayor frecuencia el pioderma oral, semejante a las lesiones del pioderma gangrenoso presente en la piel de algunos pacientes con colitis ulcerativa idiopática y enfermedad de Crohn. Se trata de pequeñas lesiones (1,5- 2 cm de diámetro) muy dolorosas, de forma irregular, bordes elevados y recubiertas por un exudado grisáceo. En general, se asocian con estados de actividad de la colitis y tienden a desaparecer después del tratamiento quirúrgico.46
FlictenaAmpollas o vesículas:
Son lesiones raras que se observan en la mucosa de la cavidad bucal. Tienen el aspecto de ampollas o vesículas con contenido líquido en su interior, de aspecto variado. Se ha descrito su presencia en pacientes con colitis ulcerativa idiopática activa, con contenido hemorrágico en su interior, que se ulcera en 2 a 3 días. Desde el punto de vista histológico, se aprecian lesiones de necrosis vacuolizante, necrosis fibrinoide de las vénulas e infiltrado neutrófilo.26
GlositisLa lengua es un órgano musculomembranoso, con gran movilidad dentro de la cavidad bucal, inervada por el hipogloso mayor (nervio motor de la lengua). La función sensorial depende, en su porción anterior, del nervio lingual, que es una rama del nervio maxilar inferior, y en la parte posterior, del nervio glosofaríngeo.
En la lengua existen cuatro tipos de papilas: filiformes, fungiformes, foliáceas y caliciformes. Las filiformes y fungiformes están dispuestas en los 2 tercios anteriores de la superficie dorsal, desde la punta hasta la V lingual. Las papilas caliciformes se ubican en todo el trayecto en V, mientras que las papilas foliadas se hallan en los márgenes laterales de la lengua, en la unión de los 2 tercios anteriores con el tercio posterior, todas con funciones sensoriales a través de receptores táctiles, térmicos, dolorosos y gustativos.48
Se ha descrito el aumento de tamaño y de grosor de la lengua, por inflamación, denominada glositis, que aunque no constituye un signo principal de afección digestiva, sí expresa la existencia de un trastorno anatomoestructural en algún segmento del aparato digestivo. Con frecuencia se describen alteraciones de la lengua relacionadas con algunas enfermedades digestivas, entre las que se encuentran: el síndrome de Plummer-Vinson, enfermedades inflamatorias crónicas del intestino y esprue tropical.49,50
Glositis en el síndrome de Plummer-Vinson:
Es una entidad que se presenta con mayor frecuencia en las mujeres que en los hombres, con anemia ferropénica marcada, acompañada de disfagia, lengua lisa y de color rojo pálido, con atrofia de las papilas linguales.51,52
Glositis en las enfermedades inflamatorias crónicas del intestino:
En la enfermedad de Crohn y en la colitis ulcerativa idiopática pueden existir estados carenciales importantes, donde la glositis puede constituir uno de los síntomas por los cuales los pacientes acuden a las consultas.
La variación del tamaño y grosor de la lengua se debe a la respuesta inflamatoria local, donde se destaca el edema como signo principal, lo cual depende del tiempo de evolución, la localización y el grado de actividad de la enfermedad de Crohn.
Otros de los mecanismos propuestos, que explica la glositis, es la existencia de una perturbación en la absorción de los nutrientes (hierro, vitamina B12 y ácido fólico), que conlleva a una alteración del trofismo de la lengua, presentando alteraciones en su tamaño, movilidad, color, textura y atrofia de las papilas.53,54
En la colitis ulcerativa idiopática, la glositis se debe a la existencia de una respuesta inmunológica exagerada y descontrolada.
Glositis en el esprue tropical:
La glositis también se puede observar en pacientes con esprue tropical, la cual se presenta una vez aparecida la esteatorrea (pérdida de grasa en la materia fecal). La lengua se aprecia hinchada y enrojecida en su punta y los márgenes laterales, constituyendo las primeras alteraciones, que se acompaña en algunos casos de pequeñas úlceras dolorosas localizadas en el dorso de la lengua.
La desaparición de las papilas filiformes y fungiformes va seguida de atrofia de la lengua, su alisamiento y enrojecimiento. 45
Glositis de Hunter:
Fue descrita por el médico inglés William Hunter (1861-1937). Se presenta en pacientes con antecedentes de gastrectomía total, donde se observa una lengua de color rojo y lisa, que se acompaña de otros síntomas posgrastrectomía. En estos pacientes, la glositis obedece a una pérdida de la producción y liberación del factor intrínseco por las células parietales, lo que dificulta la absorción de vitamina B12 y conlleva a la aparición de anemia megaloblástica. La glositis representa el 17 % de los desórdenes digestivos que sufren estos pacientes, entre otros síntomas, como anemia, hipersensibilidad, pérdida de peso y ataxia.55
ALTERACIONES EN LA LENGUA Y ENFERMEDADES DIGESTIVAS
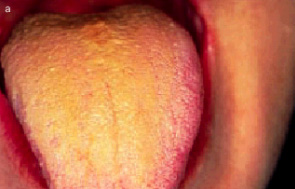
Lengua saburralEs un hallazgo clínico con escaso significado patológico. La superficie de la lengua presenta un color blanco o amarillento, de variada intensidad, ocasionado por el acúmulo de bacterias y pequeñas partículas alimentarias; el epitelio se muestra queratinizado y hay descamado de las papilas filiformes, algunas con discreta elongación. El grosor de la saburra varía en las diferentes personas y durante diversos períodos del día; por ejemplo, al levantarse por las mañanas se observa un aumento del espesor debido a que durante el sueño la producción de saliva, la deglución y el mecanismo de autolimpieza bucal se encuentran disminuidos, lo cual favorece el acúmulo de saburra en la superficie de la lengua. El dorso de la lengua aparece de color blancuzco o amarillento, y a menudo se acompaña de halitosis y mal sabor en la boca. Este tipo de lengua se observa en pacientes con síndrome dispéptico, gastritis crónicas con hipoclorhidria, síndrome pilórico, constipación crónica y el síndrome de intestino irritable (fig. 2).48,56,57
Fig. 2. Lengua saburral.
Lengua descamada o inflamación lingualSe aprecia en pacientes con gastroenteritis agudas de etiologías diversas; por ejemplo, en la infección por Salmonella typhi (fiebre tifoidea) y Shigella (shigelosis), la lengua se torna lisa, carnosa (rojo irritado) con prominencia marcada de las papilas fungiformes, lo cual obedece al propio proceso infeccioso.58
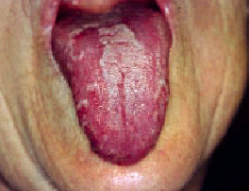
Lengua geográfica, glositis migratoria benigna o glositis exfoliativaSe aprecian placas de color rojo, lisas, brillantes, con un epitelio adelgazado, las cuales no llegan a ulcerarse, sin papilas filiformes y en las que se destacan las papilas fungiformes; limitadas por una queratosis circundante sobreelevada de color blanco-amarillento. Estas placas son de forma romboidal o circular, variables con el tiempo, y recuerdan mapas heterogéneos (fig. 3).
Fig. 3. Lengua geográfica.
Su etiología es desconocida, de carácter benigno y de fácil diagnóstico. Se observa con gran frecuencia en pacientes con gastroenteritis crónica y enfermedades hepatobiliares.
Clínicamente, la lesión puede ser asintomática, aunque algunos pacientes refieren ardor o hipersensibilidad de la lengua, de intensidad variable, al ingerir comidas saladas, condimentadas, bebidas alcohólicas o fumar.57,59-61
Lengua secaSe presenta en pacientes con síndrome diarreico agudo y deshidratación, en los cuales la lengua adquiere aspecto de estar tostada, pegajosa. Comienza en el centro y se extiende a toda la superficie en los extremos.62
LESIONES EROSINAS O ULCERADAS
Úlcera gastroduodenalEn pacientes con úlceras gastroduodenales se ha descrito la presencia de pequeñas lesiones erosivas o ulceradas de forma ovalada y color rojo, situadas en la parte posterior de la línea media de la lengua, que se deben a la desaparición de las papilas queratinizadas y es conocida como apapilosis areata (Henning).63
Este tipo de lesiones es rara en la lengua de pacientes con enfermedad de Crohn, y cuando se observan, adoptan formas alargadas, pequeñas, de aspecto aftoide que al cicatrizar, dan aspecto de empedrado a la lengua.
Histológicamente la imagen de empedrado de la lengua se debe al proceso inflamatorio crónico mantenido y a la formación de granulomas. Generalmente esta lesión es asintomática y no guarda relación con la actividad y localización de la inflamación intestinal. La imagen que presenta la lengua, en estos casos, debe ser diferenciada de los granulomas producidos por el uso continuado de prótesis dental.30,34
DISCROMÍA Y ENFERMEDADES DIGESTIVAS
Lengua con tinte ictéricoSe presenta en pacientes con afecciones hepatobiliopancreáticas, donde existe alteración de la conjugación y la excreción intrahepática y extrahepática de la bilirrubina.
Dentro de las enfermedades hepáticas se destacan las infecciones agudas por virus de las hepatitis A, B, C, D, E y G, las hepatitis medicamentosas agudas, las hepatitis crónicas (virus B, C y D) y enfermedades hepáticas crónicas descompensadas, que desarrollan un cuadro ictérico intenso o de tipo colestásico (prurito, acolia y coluria), originado por una insuficiencia hepática marcada.64,65
El color amarrillo-verdoso de la lengua se localiza preferentemente al nivel de la cara inferior de esta.
Lengua de color rojoEn pacientes con cirrosis hepática descompensada, de etiología variada, y acompañada de fetor oral típico, la lengua se torna lisa, brillante, como barnizada. 66 Esta imagen de lengua también se observa en los estados de malabsorción intestinal de las vitamina del complejo B, como describiremos a continuación.
Déficit de vitamina B1 o tiamina: la mucosa bucal y la lengua se tornan de color rojo pálido, mustio, acompañado de atrofia de las papilas filiformes, lo cual permite observar las papilas fungiformes y la superficie de la lengua adquiere un aspecto granuloso. Se describe un aumento de la hipersensibilidad bucal, la aparición de vesículas pequeñas que simulan herpes en la mucosa vestibular, debajo de la lengua o en el paladar, y erosión de la mucosa bucal.
Se señala que la tiamina es esencial para el metabolismo bacteriano y de los carbohidratos y que el déficit de vitamina B1 disminuye la actividad de la flora bucal y, en consecuencia, la defensa bucal se encuentra disminuida.67
Déficit de vitamina B2 o riboflavina: la lengua se torna de un color purpurino azulado o cianótico (lengua de color purpurio o magenta). Esta alteración manifiesta la atrofia de la mucosa lingual, con papilas fungiformes tumefactas y se acompaña de inflamación en la comisura labial, lo que depende de la intensidad de la deficiencia. En carencias graves, el dorso de la lengua es plano, de superficie seca y, con frecuencia, fisurado.68
Déficit de ácido nicotínico: las lesiones de la lengua pueden aparecer antes de presentarse las manifestaciones típicas de la piel. La lengua se muestra de color rojo intenso con atrofia completa de las papilas filiformes y fungiformes, acompañadas de ulceraciones dolorosas y superficiales a lo largo de todo el borde de la lengua, tumefacta y con descamación epitelial.69
Déficit de vitamina B12 y ácido fólico: la carencias de ambas vitaminas se manifiesta en la lengua; su déficit se presenta en determinadas enfermedades digestivas que cursan clínicamente con un síndrome de malabsorción intestinal, como ocurre, por ejemplo, en operados gástricos, en el sobrecrecimiento bacteriano intestinal, el síndrome de asa ciega o en enfermedades o extirpación quirúrgica del íleon terminal, entre otras. En estos casos la lengua adquiere un color rojo brillante, lisa, que se acompaña de atrofia de las papilas, por lo cual se le denomina lengua depapilada.70
Alteraciones de las papilas
Al abordar las características semiológicas de las alteraciones de la lengua en relación con las enfermedades digestivas, describimos que muchas de ellas se caracterizaban por una hipertrofia o elongación de las papilas, acompañadas de disminución de tamaño y atrofias de otras. Por ejemplo, cuando existe una atrofia marcada de las papilas filiformes estas permiten ver las fungiformes, y la lengua puede tornarse granulosa o tener un aspecto liso cuando desaparecen ambas (fig. 4).
Fig. 4. Alteraciones de las papilas en pacientes con malabsorción intestinal.
La atrofia de las papilas puede ser un proceso reversible si su causa es remediable. La regeneración de las papilas fungiformes ocurre antes que la de las filiformes, tal como se observa en los pacientes con síndrome de malabsorción bajo tratamiento. Si la atrofia es intensa o prolongada, esta se torna irreversible.71
ALTERACIONES VASCULARES DE LA LENGUA Y ENFERMEDADES DIGESTIVAS
Várices lingualLas alteraciones de la vascularización de la lengua asociadas con enfermedades del aparato digestivo son raras. Se reporta la presencia de várices en la base de la lengua asociadas con hepatopatías crónicas con hipertensión portal de etiología diversa, aunque aún no se reconoce la existencia de una conexión entre las venas linguales y las venas que forman parte de la circulación portal.
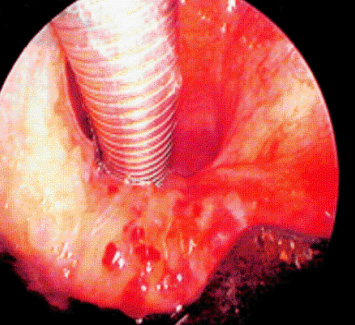
Al examinar la base de la lengua se observan pequeñas dilataciones, tortuosas, finas o gruesas, de color violáceos, preferentemente hacia el lado izquierdo (fig. 5).72,73
Fig. 5. Várices de base de la lengua en paciente con hepatopatía crónica.
En los pacientes con hipertensión portal y expectoración con sangre, se debe considerar la existencia de várices en la base de la lengua.
INFLAMACIÓN DEL LABIO Y ENFERMEDADES DIGESTIVAS
Queilitis
Son inflamaciones agudas o crónicas del labio, acompañadas de tumefacción, dolor, fisura y costras blancas, amarillas o negruzcas. En pacientes con síndrome de malabsorción intestinal y anemia importante por déficit de hierro, se le denomina queilitis eritematofisural. En los pacientes con déficit marcado de zinc la queilitis se presenta acompañada de dermatitis perioral conocida como acrodermatitis enteropática. Este tipo de lesión también puede aparecer en pacientes con colitis ulcerativa idiopática o en la enfermedad de Crohn, conocida en esta última como queilitis granulomatosa, dada la presencia de granulomas no caseosos en el tejido.74-77
Queilosis
Es la inflamación de los labios relacionada con déficit importante de las vitaminas B2 y B6 o de hierro. Generalmente se presenta acompañada de glositis y estomatitis descamativa.
En el déficit de vitamina B 2 la lesión más importante que se presenta es la queilosis angular; suele ser el signo más temprano y característico de la carencia de dicha vitamina. Se caracteriza por inflamación de las comisuras labiales, erosión, ulceración, formación de fisuras y áreas pálidas alrededor de las dos comisuras, con tendencia al agrietamiento e infección secundaria.78,79
LESIONES PIGMENTARIAS Y ENFERMEDADES DIGESTIVAS
Síndrome de Peutz-Jegher
En 1921 Peutz observó, en 7 miembros de una familia, la presencia de pigmentos mucocutáneos asociados con pólipos gastrointestinales de tipo hamartomatosos. Posteriormente, en 1949, Jeghers presentó más de 22 casos con la misma asociación, a la cual se le denominó entonces síndrome de Peutz-Jeghers.80-82
El síndrome de Peutz-Jegher es una entidad hereditaria autosómica dominante, clínicamente asintomática desde el punto de vista intestinal. Se presenta como un síndrome de sangramiento digestivo alto o, rara vez, bajo. Su evolución hacia el cáncer de intestino es rara.83,84 Se sospecha su presencia en aquellos pacientes que presentan pigmentos mucocutáneos de color marrón a negro o manchas de color café con leche, de un diámetro inferior a los 5 mm, originados por depósitos de melanina en forma de placas, similares a las efélides, y localizadas especialmente en toda la cavidad bucal, es decir labios, lengua, carrillos, vestíbulos y paladar.85,86
Alteraciones sensoriales de la boca y enfermedades digestivas
En muchas ocasiones, las lesiones orgánicas que se relacionan con diversas enfermedades del aparato digestivo se asocian con alteraciones sensoriales de la cavidad bucal, aunque estas también pueden presentarse en pacientes con trastornos digestivos sin lesiones orgánicas de la cavidad bucal.
Dentro de las lesiones sensoriales que con mayor frecuencia aquejan los pacientes que acuden a las consultas de estomatología y gastroenterología, se encuentran el síndrome de ardor bucal y las alteraciones del gusto.
Síndrome de ardor bucal o glosodiniaConstituye una alteración sensitiva dolorosa de la boca, de patogenia desconocida, caracterizada por una sensación de ardor o quemazón en la mucosa de la cavidad bucal, especialmente de localización lingual, en ausencia de lesiones bucales, es decir, en presencia de una mucosa bucal normal. La mayoría de los pacientes con síndrome de ardor bucal son adultos de edad avanzada, sobre todo, mujeres posmenopáusicas. Se estima que la prevalencia en la población general se encuentra alrededor de 1-18 %, y se señala por la literatura internacional que del 75 al 90 % del total de los cuadros de glosodinia cursan sin causa clínica evidente.87,88
Sin embargo, la glosodinia, asociada o no con alteraciones orgánicas de la boca, está relacionada con múltiples factores etiológicos, fundamentalmente locales, sistémicos y psicológicos.
En esta revisión solo haremos mención a los factores sistémicos, y dentro de estos, a los trastornos digestivos que cursan con glosodinia en presencia de lesiones orgánicas como: despapilación, atrofia, y cambio de coloración lingual (discromía), como se observa en pacientes con síndrome de malabsorción acompañado de ferropenia, hipovitaminosis del complejo B o C, deficiencia de zinc marcada y el síndrome Plummer-Vinson.89,90
Por otro lado, en enfermedades digestivas como esofagitis por reflujo gastroesofágico, gastritis crónicas, úlceras gastroduodenales y en el síndrome de intestino irritable, los pacientes pueden manifestar la presencia de glosodinia sin lesiones orgánicas de la cavidad bucal.87
Alteraciones del gustoMuchos pacientes refieren sensación de sabor amargo, metálico, bilioso o salado acompañado o no de lesiones orgánicas de la cavidad bucal, lo cual debe ser interpretado como uno de los síntomas de enfermedades esofágicas, gastroduodenales (úlcera gástrica y duodenal), hepatobiliopancreáticas (litiasis vesicular, hepatitis o pancreatitis crónica). Asimismo, este síntoma se manifiesta en la gran mayoría de los pacientes con antecedentes de tratamiento quirúrgico por enfermedades digestivas (síndrome poscolecistectomía, gastrectomía y pancreatectomía).91,92
Una vez descritas las características semiológicas de las lesiones bucales relacionadas con las enfermedades digestivas, podemos concluir que la exploración de la cavidad bucal debe ser inevitable, pues el diagnóstico de estas entidades es básicamente clínico, lo que permitirá llevar a cabo una terapéutica adecuada de la lesión y mejorar la calidad de vida del paciente.
SUMMARY
Many of the lesions of the mucosa in the oral cavity are related to anatomical and functional disorders of the organs of the digestive system. Some of them are part of the clinical picture of the entity and others appear as complications of them. Generally, they have an immunological, nutritional, or deficiency origin. These lesions are difficult to be treated and that's why it is important to know the clinical characteristics making easy an adequate interpretation, and to follow a suitable therapeutic conduct at the same time. An updated review of the semiological features of the oral lesions corresponding to the clinical picture of diverse digestive diseases is presented, so that the general physicians, clinicians, stomatologists and gastroenterologists be able to diagnose and give a better guidance and treatment to the patients.
Key words: lesions of the mucosa in the oral cavity, digestive diseases.
REFERENCIAS BIBLIOGRÁFICAS
1. Lucas Tomas M. Enfermedades de la boca. En: Díaz Rubio M. T.I.Plan de actualización en gastroenterología y esófago. Madrid: EMISA;1987. p.7-16.
2. Began Sebastián JV, Vera Sempere F. Patología de la mucosa oral. Barcelona: Syrtex Latino;1989: p. 49-52.
3. Flint S. Oral mucosa. Practitioner 1991;(235):56-63.
4. Heagerty A, Gilkes J. Lip dermatoses. Practitioner 1991;(235):49-54.
5. Nally F. Deseases of the tongue. Practitioner 1991;(235):65-71.
6. Zain RB. Oral recurrent aphthous ulcers/ stomatitis: prevalence in Malaysia and an epidemiological update. J Oral Sci 2000;42:15-9.
7. Galliani EA, Infantolino D, Tarantello M, Cipriani R, De Lazzari F. Recurrent aphthous stomatitis: which role for viruses, food and dental materials. An Ital Med Int 1998;13:152-6.
8. Ogura M, Jumamoto T, Morita M, Watanabe T. A case control study on food intake of patients with recurrent aphthous stomatitis. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2001;91:45-9.
9. Haisraeli-Shalish M, Livneh A, Katz J, Doolman R, Sela BA. Recurrent aphthous stomatitis and thiamine deficiency. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1996;82:634-6.
10. Murray LN, Amedee RG. Recurrent aphthous stomatitis. J La State Med Soc 2000;152:10-4.
11. Katz J, Barak S, Shemer J. Recurrent aphthous stomatitis. Harefuah 1998;134:312-4.
12. Porter SR, Scully C, Perdersen A. Recurrent aphthous stomatitis. Crit Rev Oral Biol Med 1998;9:306-21.
13. Rogers RS. Recurrent aphthous stomatitis: clinical characteristics and associated sistemic disorders. Semin Cutan Med Surg 1997;16:278-83.
14. Piantanida EW, Samlaska CP. Recurrent aphthous stomatitis. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1996;82:472.
15. Paniagua Estévez M, González Carbajal M, Pereira Costa R, Piñol Jiménez F, Valdés Alonso L. Gastritis crónica (I-II). Monografía Gastrum 1997;(141-2).
16. Piñol Jiménez F, Paniagua Estévez M. Infección por Helicobacter pylori (II): mediadores de la Inflamación. Gastrum 1999;(159):1-26.
17. Casiglia JM. Recurrent aphthous stomatitis: Etiology, diagnosis and treatment. Gen Dent 2002;50:157-66.
18. Llanio Navarro R, Soto Escobar A, Jiménez Mesa G, Paniagua Estévez M, Quintero Díaz M, 19. Gonzáles Laz N, et al. Parasitosis intestinal. La Habana: Editorial Pueblo y Educación;1998.
19. Mayor E, Radulescu R. Giardia and giardiasis. Adv Parasitol 1979;17:1-47.
20. Brown HW, Nova FA. Parasitologia clínica. 5ta ed. México: Interamericana; 1985.
21. Garcia S, Sicilia B, Gomollyn Garcia F. Síndrome de malabsorción intestinal. Revisiones y actualizaciones. Medicine 2000;4:157-67.
22. Riley SA, Marsh MN. Maldigestion and malabsorption. En: Sleisenger MH, Fordtran JS, eds. Gastrointestinal and liver disease: Pathophysiology, diagnosis and management. 6. ed. Philadelphia: WB Saunders; 1997: p.1501-22.
23. Gonzalo Molina MA, Carbonero Díaz P, Aramendi Gómez T, García García T. Síndrome de malabsorción. Medicine 1996;142-8.
24. Plauth M, Jensu H, Meyle J. Oral manifestations of Crohn´s disease: A rare cutaneous manifestation . J Clin Gastroenterol 1993;17:300-3.
25. Sedghizadeh PP, Shulex CF, Allen CM, Beck FM, Kalmar JR. Celiac disease and recurrent aphthous stomatitis: A report and review of the literature. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2002;94:474-8.
26. Castro LP, Martins Campos JV, Jose Penna F, Cesar Mota JA, Fagundes Neto U. Defeitos entéricos da arsorcáo. En: Dani R, De Paula Castro L. Gastroenterología clínica. 3 ed. Guanabara Koogan; 1993. p.740-2.
27. Tremaine WJ. Pathology and pathophysiology of symptoms. En: Prantera C, ed. Crohn´s disease. New York: Marcel Dekker;1996. p. 93-109.
28. Famer RG. Clinical features, laboratory findings and course of Crohn´s disease. En: Kisner JB, Shorter RG, eds. Inflammatory bowel disease. 3 ed. Philadelphia: Lea & Febiger; 1988. p. 175-84.
29. Bayless TM, Todayer AZ, Polito JM, Quaskey SA, Mellits ED, Harris ML. Crohn´s disease: Concoordance for site and clinical type in affected family members, potential hereditary influences. Gastroenterology 1996;111:573-9.
30. Plauth M, Jennss H, Meyle J. Oral manifestations of Crohn´s disease: an analysis of 79 cases. J Clin Gastroenterol 1991;13:29-37.
31. Bazu MK, Asquith P. Oral manifestations of inflammatory bowel disease. Clin Gastroenterol 1980;9:307-21.
32. Bazu MK, Asquith P, Thompson RA, Cooke WJ. Oral manifestation of Crohn´s disease. Gut 1975;16:249-54.
33. Warner AS, Mac Dermott RP. Extraintestinal manifestations. Prantera C, ed. Crohn´s disease. New York: Marcell Dekker;1996. p.467-88.
34. Frankel DH, Hostofi RS, Lorinez AL. Oral Crohn´s disease: Report of two cases in brothers with metallic dysgeusia and review of the literature. J Am Acad Dermatol 1985;12:260-8.
35. Rutgeerts P, Geboes K. Crohn´s disease and pre-aphthoid lesions. Lancet 1993;341:1443-4.
36. Reinecker HC, Schreiber S, Stenson WF, MacDermott RP. The role of the mucosal immune system in ulcerative colitis and crohn´s disease. En: Orga P, ed. Handbook of mucosal immunology. San Diego: Academic Press;1994. p.439-56.
37. MacDermott RP. Alterations in the mucosal immune system in ulcerative colitis and Crohn´s disease. Med Clin Noth Am 1994;78:1207-31.
38. Shanahan F, Targan SR. Mechanisms of tissue injury in inflammatory bowel disease. En: Targan SR, Shanahan F, eds. Inflammatory bowel disease. From beach to bedside. Baltimore: Williams and Wilkins;1994. p: 78-88.
39. Ferguson A, Guillett H, Humphreys K, Kingstone K. Heterogeneity of celiac disease: Clinical, pathological, immunological, and genetic. Ann N Y Acad Sci 1998;(859):112-20.
40. Trier JS. Esprue celiaco. En: Sleisenger MH, Fordtran JS, eds. Gastrointestinal disease: Pathophysiology, diagnosis, management: 6 ed. Philadelphia: WB Saunders;1993. p.1100-19.
41. Bai C, Gymez JC, Maurico E. Enfermedad celiaca del adulto. En: Vilardel F, ed. Enfermedades digestivas. Madrid: Aula Médica;1998. p. 979-98.
42. Godkin A, Jewell D. The pathogenesis of celiac disease. Gastroenterology 1998;115:206-10.
43. Pricolo VE, Mangi AA, Aswad B, Bland KI. Gastrointestinal malignancies in patients with celiac sprue. Am J Surg 1998;176:344-7.
44. Sonia Samitier R, Arroyo Villarino MT, Lorente Perez S. Malabsorción primaria. Enfermedad celiaca del adulto. Sprue tropical. Revisiones y actualizaciones. Medicine 2000;8:168-75.
45. Klipstein FA. Sprue tropical. En: Sleisenger MH, Fordtran JS, eds. Gastrointestinal disease: Pathophisiology, diagnosis, management. 6 ed. Philadelphia: WB Saunders;1997. p. 1121-8.
46. Ficarra G, Cicchi P, Amorosi A, Piluso S. Oral Crohn´s disease and pyoestomatitis vegetans. An unusual association. Oral Surg Oral Med Oral Pathol 1993;75:220-4.
47. Gregory B, Ho VC. Cutaneous manifestations of gastrointestinal disorders. Part II. J Am Acad Dermatol 1992;26:371-83.
48. Vicals Iglesias H, Chimenos Kbstner E. Patología y seudopatología lingual. Actualizaciones. FMC 2001;(8):365-77.
49. Herrera D. La lengua. Cerdanyola. Barcelona: Laboratorio Dentaid;1998. p.1-13.
50. Carlson BM. Embriología humana y biología del desarrollo. Madrid: Harcourt;2000:p.313-22.
51. Richter JE Pirosis, disfagia, odinofagia y otros síntomas esofágicos. En: Sleisenger MH, Fordtran JS, eds. Enfermedades gastrointestinales. 5 ed. Buenos Aires: Médica Panamericana;1994. p.339-48.
52. Gonzáles de Canales de Simón MP, Del Olmo Martínez L, Arranz Santos T. Disfagia. etiopatogenia, clasificación y clínica. Revisiones y actualizaciones. Medicine 2000;8:1-6.
53. Sartor RB. Pathogenesis mechanisms of chronic inflamatory bowel diseases. Am J Gastroenterol 1997;92:5s-9s.
54. Waterman IT. Oral esophageal and gastroduodenal Crohn's disease. In Inflammatory bowel disease. 2 ed. New York: Churchill Livingstone;1990. p. 319.
55. Itoh I, Ikui A, Ikeda M, Tomita H, Souhei E. Taste disorder involving hunter´s glositis following total gastrectomy. Act a Otolaryngol 2002;Suppl 546:159-63.
56. Bascones A, Llanes F. Medicina bucal. Madrid: Ediciones Avances;1991. p.257-74.
57. Vicals Iglesia H, Caballero R, Sabater MM. Hipertrofia de las papilas linguales. Av Odontoestomatol 1996;12:247-55.
58. Fisher IST on behalf of the enter-net participants. Salmonella enteritidis in western Europa 1995- 98 a surveillance report from enter-net. Eurosurveillance 1999;4:56.
59. Bascones A. Atlas de patología de la mucosa bucal. Madrid: Ediciones Avances;1989. p.187-210.
60. Giunta JL. Patología bucal. 3 ed. Mexico: Interamericana/McGraw-Hill;1991. p.9-12,45-8,112-32,170.
61. Lederer FL, Tardy ME. Lesiones de la cavidad oral. En: Cuadernos de odontoestomatología. Rhone-Poulenc Rorer. Madrid: Editores Médicos;1992. p.7-22.
62. Suárez Cortina L. Gastroenteritis aguda: rehidratación oral y tratamiento nutricional. ¿Hacemos lo que debemos hacer? An Pediatric 2001;55:2-4.
63. Llanio Navarro R, Fernández Mirabal JE, Pérez Carballás F, Fernández Sacasa JA, Pena Pereiro A, Rodríguez Rivera L, et al. Propedéutica clínica y fisiopatología. T.I. La Habana: Editorial Pueblo y Educación;1982.
64. Caballería LI, Parés A. Ictero y colestasis. Terapéuticas en las enfermedades hepáticas. Med Integ 2000;35:481-7.
65. García Buey L, Gonzáles Mateos F. Clínica de las hepatitis vírica. Revisión y actualización. Medicine 2000;8:677-86.
66. Willson RA. Extrahepatic manifestations of chronic viral hepatitis. Am J Gastroenterol 1997;92:4-17.
67. Moreno V, Gassull MA. Síndromes de malabsorción. Etiología y clínica general. Formas clínicas más importantes. En: Hernández M, Sastre A, eds. Tratado de nutrición. Madrid: Díaz de Santos;1999. p. 985-92.
68. Varela Moreira G. Suplementos vitamínicos. Nutr Obes 2001;4:273-80.
69. Sánchez Juan CJ, Real Collado JT. Malnutrición. Concepto, clasificación, etiopatogenia. Principales síndrome. Valoración clínica. Medicine 2002;8:4669-74.
70. Wintrobe MM. Pernicious anemia. En: Wintrobe MM, ed. Clinical Hematology VII. Philadelphia, PA: Lea & Febiger;1981. p. 559-604.
71. Blanco A, Bascones A, Llanes F. Patología lingual. En: Tratado de odontología. T.3. Madrid: Smithkline-Beecham; 1998: p.3195-206.
72. Jassan P, Jaramillo M, Núñez DA. Base of tongue varices associated with portal hipertension. Postgrad Med J 2000;76:576-7.
73. Castiglione V, Curcio M, Salvaggios S, Voncheri F. Hemoptysis from dorsal tongue base varices secondary portal hypertension. Recenti Prog Med 2001;92:756.
74. Wiesenfield D, Ferguson MM, Mitchell DN. Oro-facial granulomatosis a clinical and pathological analysis. Q J Med 1985;54:101-13.
75. Carr D. Granulomatous cheilitis in Crohn´s disease. Br Med J 1974;4:636.
76. Eveson JW. Granulomatous disorders of the oral mucosa. Semin Diagn Pathol 1996;13:118-27.
77. Allen CM, Camisa C, Hamzeh S, Stephens L. Cheilitis granulomatosa. Report of six cases and review of the literature. J Am Acad Dermatol 1990;23:444-50.
78. Varela Moreiras G. Presente y futuro de las vitaminas. En: Pérez-Llamas F, Garaulet Aza M, Sánchez de Medina F, Zamora S, eds. Dieta mediterránea y salud. Murcia: Universidad de Murcia;1999.
79. Rojas Hidalgo E. Vitaminas: consideraciones bioquímicas, nutricionales y terapéuticas. Madrid: Universidad Nacional de Educación a Distancia (UNED);1998.
80. McGarrity TJ, Kulin HE, Zaino RJ. Peutz-Jeghers syndrome. Am J Gastroenterol 2000;95:596-604.
81. Westerman AM, Entius MM, De Baar E, Boor PPC, Koole R, Van Vellthuysen ML, et al. Peutz-Jeghers syndrome: 78 years follow-up of the original family. Lancet 1999;353:1211-5.
82. Tomlinson JPM, Houlston RS. Peutz-Jeghers syndrome. J Med Genet 1997;34:1007-11.
83. Giardiello FM, Brensinger JD, Tersmette A, Goodman SN, Johnson KA, Bucker VS, et al. Peutz-Jeghers syndrome and risk of cancer. A meta-analysis with recommendations for surveillance. Gastroenterology 1999;116:A411.
84. Gutiérrez Benjumea A, Rojo García J, Aguilera Llovet MEA, García Arqueza C, Casanova Lax J, Aguayo Maldonado J. Síndrome de Peutz-Jeghers. An Pediatric 2001;55:161-4.
85. Stratakis CA, Ball DW. A concise genetic and clinical guide to multiple endocrine neoplasias and related syndromes. J Pediatr Endocrinol Metab 2000;13:457-65.
86. Hemminki A. The molecular basis and clinical aspects of Peutz-Jeghers syndrome. Cell Mol Life Sci 1999;55:735-50.
87. Velazco Ortega E, Valencia Alejandre S, Blanco Carry A, Velasco Ponferrada C. El síndrome de ardor bucal en el anciano. La identificación de los trastornos psíquicos en su etiopatogenia. Geria Geron 1998;33:9119-24.
88. Silvestre J. El síndrome de boca ardiente. En: Bullón P, Velazco E, eds. Odontoestomatología Geriátrica. Madrid: Smithkline & Beecham;1996. p. 271-80.
89. Maragou P, Ibanyi L. Serum Zinc levels in patients with burning mouth syndrome. Oral Surg Oral Med Oral Pathol 1991;71:447- 50.
90. Hugoson A, Thorstensson B. Vitamin B status and responses too replacement therapy in patients with burning mouth syndrome. Acta Odontol Scand 1991;49:367-75.
91. Kumar V, Paude GK. Complications of cholecystectomy in the era of laparoscopic surgery. Trop Gastroenterol 2001;22:72-9. 92. Rictchie WPJR. Alkaline reflux gastritis: Postsurgical syndrome. Gastroenterol. Clin North Am 1994;23:281-94.
Recibido: 4 de enero del 2006. Aprobado: 21 de marzo del 2006.
Dr. José A. Pacho Saavedra. Clínica Estomatológica H y 21. Calle H No. 458 e/ 19 y 21, Vedado, Ciudad de La Habana, CP 10400.
1Estomatólogo. Clínica Estomatológica H y 21.
2Especialista de II Grado en Gastroenterología. Investigador Auxiliar. Instituto de Gastroenterología.