My SciELO
Services on Demand
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista Cubana de Pediatría
On-line version ISSN 1561-3119
Rev Cubana Pediatr vol.71 no.4 Ciudad de la Habana Oct.-Dec. 1999
Hospital General Docente "Aleida Fernández Chardiet", Güines, la Habana
Validación de nuevos parámetros predictivos de infecciones bacterianas severas en niños febriles menores de 36 meses de edad
Dra. Alicia Álvarez Rodríguez,1 Dr. Orlando Ortiz Silva2 y Dr. Noelvis Hernández Martínez3RESUMEN
Se realizó una investigación descriptiva-prospectiva con el objetivo de validar nuestros criterios de riesgos en la identificación de la infección bacteriana severa (IBS) en niños febriles, para lo cual se establecieron las categorías de riesgos y se aplicaron en 215 niños febriles que habían ingresado por esta causa en un período de 12 meses. Se obtuvo que el 54,9 % de los niños se clasificaron como bajo riesgo y el 71,6 % sin IBS. No obstante, la frecuencia de dicha afección resultó elevada, 28,4 %, con predominio de las infecciones urinarias. Se triplicó el riesgo de padecer IBS en los niños con aspecto tóxico, temperatura mayor o igual a 39 °C, test clínico de Bonadio mayor que 8, cituria mayor o igual a 10 000 células/mm3, con diferencias significativas entre las categorías de riesgo y la IBS, y fue mayor la frecuencia en los niños tóxicos y de riesgos, 92,8 y 54,3 %, respectivamente. Uno de cada 4 niños febriles presentó IBS. Se introdujo la categoría "Riesgo" y se recomienda un flujograma de evaluación.Descriptores DeCS: FIEBRE DE ORIGEN DESCONOCIDO/etiología; INFECCIONES BACTERIANAS/diagnóstico.
El objetivo fundamental de la evaluación del niño con fiebre sin causa aparente, está en la posibilidad de determinar el riesgo que tienen de padecer de infecciones bacterianas severas (IBS).1,2
Numerosos son los investigadores que han estudiado al infante febril, sobre todo en la década del 80 al 90 para coincidir en general que aunque no existen test, escalas o parámetros infalibles, la mejor opción para la identificación de las IBS está en la combinación de parámetros clínicos que tienen una alta sensibilidad, como predictores con complementarios de laboratorios.2-12
Se calcula que aproximadamente la mitad de las consultas de urgencia pediátricas corresponde a niños menores de 36 meses de edad, de los cuales alrededor del 15 al 25 % consultan por fiebre, y se estima que entre el 3 al 7 % de ellos pueden presentar bacteriemia oculta y del 5 al 15 % de éstos pueden desarrollar IBS;1,2,8 desafortunadamente es difícil predecir cuál será la evolución de un niño febril;2,9,10 de ahí, el valor práctico que tiene la determinación del riesgo en cada niño, lo que nos motivó a validar nuestros propios criterios de riesgo en la búsqueda de disminuir la morbilidad y mortalidad por IBS en el niño de 29 días a 36 meses de edad.
MÉTODOS
Se realizó una investigación de tipo descriptiva-prospectiva en un universo de 215 niños febriles de 29 días a 36 meses, los cuales ingresaron desde el 1ro. de septiembre de 1996 hasta el 31 de agosto de 1997 y cuyo motivo fue fiebre sin causa determinada en el momento de su visita al Cuerpo de Guardia. Se definió la fiebre como la elevación de la temperatura axilar de 37,5 °C o más, referida o constatada.Los niños febriles se valoraron por el especialista de pediatría de mayor jerarquía en el Cuerpo de Guardia, quien realizó una evaluación clínica minuciosa a cada paciente, que incluyó anamnesis, examen físico, aplicación del test clínico de Bonadio (anexo) y complementarios de laboratorios, tales como: leucograma y cituria en los niños de 29 días a 11 meses y leucograma en los mayores de 12 meses si presentaban temperaturas iguales o mayores de 39 °C. Posteriormente los especialistas de pediatría identificaron el riesgo de cada niño y consideraron 3 grupos: bajo riesgo, riesgo, tóxico; y tomaron conductas acordes con la categoría de riesgo identificadas.
A) Niños de 29 días a 11 meses:
- Bajo riesgo: 1. Temperatura de menos de 39 °C. 2. Buen aspecto clínico. 3. Buen estado de salud previo. 4. Leucograma normal: 5-15x109 células/litros (c/L). 5. Cituria negativa £ 10 000 células/mm3 (c/mm3). 6. Test clínico de Bonadio. 7. Buen estado nutricional.
El test clínico de Bonadio permitió diferenciar los niños con aspecto tóxico de aquéllos con buen aspecto (anexo).13 Su uso es controversial. Se usó como un parámetro más.
- Riesgo: Correspondieron con aquellos niños que sin tener un aspecto tóxico no cumplieron alguno de los parámetros anteriores y/o o test clínico de Bonadio entre 8 y 10.
- Tóxicos: Se incluyeron los niños con taquicardia para su edad, polipnea, pobre perfusión, letargia. Según Bone presentan sepsis en cualquiera de sus etapas clínicas14-16 y/o test clínico de Bonadio > 10.
B) Niños de 12 a 36 meses:
- Bajo riesgo: 1. Buen aspecto clínico. 2. Temperatura < 39 °C. 3. Test clínico de Bonadio: 7. 4. Buen estado nutricional.
- Riesgo: Se incluyeron los niños que aún teniendo un buen aspecto presentaron: 1. Temperatura ³39 °C. 2. Test clínico de Bonadio entre 8 y 10. 3. Leucograma > 15 x 109 c/L o < 5 x 109 c/L. 4. Deficiente estado nutricional. Basta con estar presente uno de ellos.
- Tóxicos: Se corresponde con lo descrito anteriormente.
A) Bajo riesgo: (ambos grupos de edades), opción 1: seguimiento ambulatorio; opción 2: seguimiento hospitalario.
Se ingresaron cuando: 1. Vivían lejos. 2. No podían ser seguidos ambulatoria-mente, padres no confiables, ausencia de médico de la familia y no tenían termómetro. Se observaron, y a los menores de 1 año se les indicó urocultivos.
B) Riesgo: (ambos grupos de edades), ingreso en sala, perfil de sepsis y antibioticoterapia a criterio médico de acuerdo con el riesgo identificado. Si la temperatura era ³ 39 °C se les tomaba hemocultivos a todos.
C) Tóxicos: Se consideró grave con ingreso en terapia intensiva con perfil de sepsis y antibióticos, preferentemente cefalosporinas de 3ra. generación. El pediatra llevó esta información a la planilla recolectora de datos y se revisaron las historias clínicas para obtener el diagnóstico al egreso de IBS o no, basado en la positividad de los cultivos; así se constituyeron 2 grupos de estudio con IBS y sin ésta.
Posteriormente se compararon las categorías de riesgo con el diagnóstico de IBS, para lo cual se utilizó el paquete estadístico microstat y epinfo 6-02; se aplicó la prueba de Bartholomew con un nivel de significación p = 0,05, y se obtuvo el radio (r) de la sensibilidad y la especificidad de los parámetros, lo cual permitió identificar el riesgo de padecer la enfermedad.17
RESULTADOS
De los 215 niños febriles, 61 presentaron IBS (28,4 %) con predominio de la infección del tractus urinario (ITU) con un porcentaje de 19,1 %, seguido por bacteriemia 2,8 %, menin-goencefalitis bacteriana (MEB) 2,3 %, neumonía, celulitis y disentería 1,4 % cada uno (tabla 1).
| Tipo de IBS | | |
| ITV | | |
| Bacteriana | | |
| MEB | | |
| Neumonía | | |
| Celulitis | | |
| Disentería | | |
| Total | | |
Fuente: Planilla recopiladora de datos
La sensibilidad de los parámetros usados en términos generales fue baja, pero no así la especificidad que mostró valores mayores, sobre todo el aspecto tóxico (99,3 %). Al analizar el radio o riesgo (R) que tienen los niños de padecer IBS si presentan el parámetro, vemos que tienen 3,8 veces más posibilidades los niños con aspecto tóxico y temperatura de 39 °C o más, 3,3 veces más o 3 con test clínico de Bonadio de 8 o más, 3,4 veces los que tienen cituria de más de 10 000 c/mm3, 2,6 veces más con leucograma alterado y 1,2 veces con antecedentes patológicos positivos (tabla 2).
| Parámetros | | | | | |
| Aspecto tóxico | | | | | |
| Antecedentes de salud previa | | | | | |
| Temperatura >39 °C | | | | | |
| Test clínico de Bonadio: 8-10 | | | | | |
| >10 | | | | | |
| Leucograma <5 >15x10 c/L | | | | | |
| Cituria > 10 000 c/mm3 | | | | | |
Casi la totalidad de los niños febriles de bajo riesgo no presentaron IBS (118 niños), más de la mitad de los riesgos mostraron IBS (38 niños), así como casi la totalidad de los tóxicos (13 niños), y fue significativa la diferencia estadística entre los niños con IBS y sin ellas para las diferentes categorías de riesgo (fig. 1).
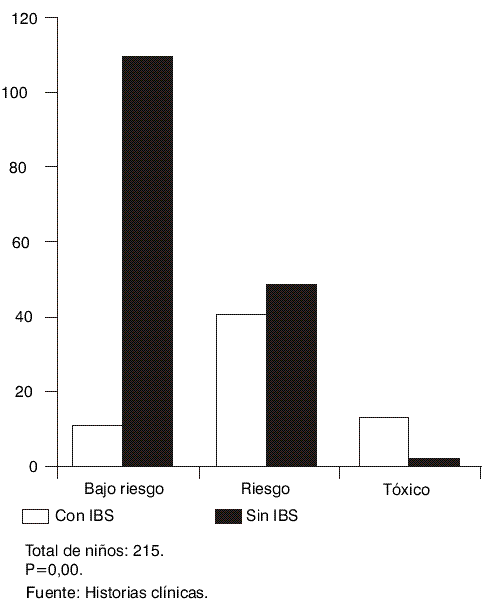
FIG. 1. Infección bacteriana severa (IBS). Nuevos parámetros predictivos. Catego-rías de riesgo e IBS.
DISCUSIÓN
En la literatura médica revisada los porcentajes de IBS en los niños febriles varían considerablemente de un trabajo a otro, así por ejemplo, en un trabajo realizado por Bonadio en niños menores de 2 meses éste obtuvo un porcentaje de 8,5 %,1Baskín reportó un promedio de IBS en niños febriles entre 5 y 15 %10 y Díaz Álvarez del Hospital Pediátrico Docente "Juan Manuel Márquez" halló una incidencia de IBS en recién nacidos de 17,5 %.18 En un trabajo previo obtuvimos un porcentaje de 39 %.19 En cuanto al tipo de IBS algunas investigaciones reportan la ITU como la más frecuente y otros la neumonía;20 un grupo de autores plantean la incidencia de bacteriemia alrededor del 9,6 %,10,14,21,22 cifras superiores que la reportada en este trabajo (2,8 %) y otras similares como Baker y otros (2,5 %).23El trabajo realizado por Díaz Álvarez y otros en el Hospital Pediátrico Docente "Juan Manuel Márquez" de Ciudad de La Habana, mostró resultados similares en relación con los índices informacionales con una baja sensibilidad y alta especificidad.15 En el trabajo previo efectuado se encontró que el aspecto tóxico, fiebre de 39 °C o más y leucograma igual o mayor de 15 x 109 c/L presentaron los valores mayores de estos índices (datos no mostrados),19 Broner y otros reportaron que el aspecto tóxico, leucograma y eritrosedimentación fueron significativamente más específicos que otros parámetros.24 Entre los trabajos de la literatura médica sobre categorías de riesgo e IBS se hallan los de Jaskiewicz y otros,12Cynthia y otros estudios14,15,20,24 que coinciden con este trabajo en el alto porcentaje de IBS en los niños tóxicos. Estos autores no introducen la categoría de "riesgo", sólo consideran al bajo riesgo y tóxicos; no obstante, tiene gran valor, pues algunos febriles no pueden ser considerados en otra categoría y presentaron IBS.
Concluimos que la frecuencia de IBS fue elevada en relación con lo reportado en la literatura médica, pues aproximadamente 1 niño de cada 4 febriles sin causa aparente mostraron algún tipo de IBS. El riesgo de los niños con aspecto tóxico, temperatura de 39 °C o más, test clínico de Bonadio de 8 o más, cituria y leucograma alterados fue mayor; agrupar los niños febriles en categorías de riesgo resultó muy útil en la práctica y sobre todo introducir la categoría de "riesgo", algo novedoso en el diagnóstico precoz de estas entidades.
Finalmente dejamos como recomendación el flujograma o algoritmo (fig. 2) basado en los criterios que validamos, con el ánimo de que pueda ser aplicado en la atención y manejo del niño febril mayor de 29 días.
SUMMARY
A descriptive-prospective research study was carried out to validate our risk criteria in the identification of severe bacterial infection in febrile young children. For this purpose, risk categories were set and applied in 215 febrile children who had been admitted in a period of 12 months. 54.9 % of febrile children were at low risk for serious bacterial infections whereas 71.6 % presented no risk at all. Nevertheless, the frequency of this affection was high, accounting for 28.4 % with predominance of urinary infections. The risk of getting SBI trippled in children who shared toxic look, temperature greater than or equal to 39 °C, Bonadium clinical test higher than 8, cyturia values over or equal to 10 000 cell/mm3, significant differences between risk and SBI categories and the highest frequency of such affection found in toxic children and in children at low risk (92.8 vs 54.3 %). One in every four febrile children had SBI. The Risk category was introduced and an evaluating flow chart is recommended.Subject headings: FEVER OF UNKNOWN ORIGIN/ethiology; BACTERIAL INFECTIONS/diagnosis.
REFERENCIAS BIBLIOGRÁFICAS
- Bonadio WA. Evaluation and management of serious bacterial infections in the febrile young infant. Pediatr Infect Dis J 1990;9(2):905-12.
- Jaskiewics JA, McCarthy CA. Evaluation and management of the febrile infant 60 days of age or younger. Pediatr Ann 1993;22(8):477-83.
- Marvin A. Enfermedades Infecciosas. En: Nelson WE. Tratado de Pediatría. 15 ed. Barcelona: Mc Graw Hill Interamericana. 1997;vol. 1:867-81.
- Jaskiewics JA, McCarthy CA, Richarson AC, White KC, Fischer DJ, Dagan R, et al. Febrile infants at low risk for serious bacterial infection: an appraisal of the Rochester Criteria and implications for management. Pediatric 1994;94(3):390-6.
- López Espinosa JA. La fiebre de causa desconocida en los niños de corta edad. Rev Cubana Med Gen Integral 1994;10(2):154.
- Edelson PJ, Noel GJ. Fever of unknown origin. En: Edelson PJ, Noel GJ. Handbook of pediatric infections diseases. London: Little, Brown and Company, 1992:10-5.
- Petersdorf RG, Root RK. Trastornos de la regulación del calor. En: Braunwald E, Isselbacher KJ, Petersdorf RG, Wilson JD, Martín JB, Fauce AS. Harrison: Principios de Medicina Interna. 7ed. Mexico: Interamericana, 1989;vol. 1:52-70.
- Young PC. Making the "Rochester" criteria look good. Pediatrics 1994;94(3):619.
- Harper MB, Fleisher GR. Occult bacteremia in the 3-month-old to 3-year old age group. Pediatr Ann 1993;22(8):484-93.
- Baskin MN. The prevalence of serious bacterial infections by age in febrile during the first 3 months of life. Pediatr Ann 1933;22(8):462-6.
- Harper MB. Pediatric infectious disease emergencies. Curr Opin Pediatr 1995;7:302-8.
- McCarthy P, Jekel JF, Dolan TF. Temperature greater than or equal to 40? in children less than 24 months of age: a prospective study. Pediatrics 1997;59(5):663.
- Bonadio WA, Hennes H, Smith D. Reliability of observation variables in distinguishing infectious outcome of febrile young. Pediatric Infect Dis J 1993;12:111-7.
- Baraff LF, Bass JW, Fleischer GR, Klein JO, McCracken GH, Pawel KR, et al. Practice guideline for the management of infants and children up to 36 months of age with fever without source. Ann Emerg Med 1993;22(7):1198-1210.
- Díaz Álvarez M, Moreno Váquez O, Fernández de la Paz MT, Martínez Canalejo H. Nuevos criterios de bajo riesgo de infección bacteriana severa en recién nacidos febriles. Rev Cubana Pediatr 1996;68(2):77-84.
- Bone RC. Sepsis and multiorgan failure: new concept and treatments. Resid staff Physician 1993;39(7):21-30.
- Lesquene M. Informational indices. Validation of criteria and test. Scand J Rheumatol [suppl] 1989;80:17-27.
- Díaz Álvarez M, Fernández de la Paz MT, Moreno Vázquez O, Piloto Serdin R, Arango MI, Díaz Álvarez J. Infección bacteriana severa en recién nacidos febriles sin signos de focalización. Rev Cubana Pediatr 1995;67(2):79-87.
- Álvarez Rodríguez A, Aguilar Hernández I, Capote Rodríguez A, Ortiz Silva O, Barrios Rodríguez JC. Infección bacteriana severa en niños febriles. Rev Cubana Pediatr 1997;69(3-4):1179-86.
- McCarthy PL, Lembo RM, Fink HD, Baron MA, Cicchetti DV. Observation history and physical examination in diagnosis of serious illneses in febrile children ? 24 months. J Pediatr 1987;110(1):26-30.
- Harper MB, Bachur R, Fleisher GR. Effect of antibiotic therapy on the outcome of outpatients with unsuspected bacteremia. Pediatr Infect Dis 1995;14(9):760-7.
- Sectish TC. Management of the febrile infant. Pediatr Ann 1996;25(11):608-13.
- Backer MD, Bell LM, Arner JR. Outpatient management without antibiotics of fever in selected infants. Engl J Med 1993;329(20):1437-41.
- Broner CW, Polk SA, Sheman JM. febrile infants less than eight weeks old. Predictors of infections. Clin Pediatr 1990;29(8):438-43.
Recibido: 13 de julio de 1998. Aprobado: 11 de octubre de 1998.
Dra. Alicia Álvarez Rodríguez. Calle 44, No. 9707, entre 97 y 99, Güines, Habana, Cuba.
1 Especialista de II Grado en Pediatría. Profesora Auxiliar de Pediatría de la Filial de la Habana, Güines.
2 Especialista de I Grado en Pediatría. Asistente de Pediatría de la Filial de la Habana, Güines.
3 Especialista de I Grado en Pediatría.
















