My SciELO
Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista Cubana de Medicina
Print version ISSN 0034-7523On-line version ISSN 1561-302X
Rev cubana med vol.44 no.3-4 Ciudad de la Habana May-Aug. 2005
Hospital Ginecoobstétrico "Ramón González Coro"
Trastornos hipertensivos del embarazo
Dr. Alfredo Vázquez Vigoa,1 Dr. Goliat Reina Gómez,2 Dr. Pedro Román Rubio,3 Dr. Roberto Guzmán Parrado4 y Dra. Annerys Méndez Rosabal3
Resumen
Los trastornos hipertensivos del embarazo son problemas médicos importantes que explican una proporción elevada de complicaciones maternas y fetales. La preeclampsia constituye la más grave de las complicaciones hipertensivas del embarazo y puede resultar catastrófica si pasa inadvertida, sin tratamiento o si evoluciona hacia una eclampsia. El tratamiento adecuado requiere tener presente los cambios normales de la presión arterial y del volumen intravascular que tienen lugar durante el embarazo. La preeclamsia se caracteriza por vasoconstricción extrema, aumento de la reactividad vascular y disminución del volumen intravascular. El desafío mayor es enfrentar el tratamiento por el hecho de estar en riesgo 2 vidas y porque no existen estudios de vigilancia prolongada con los diferentes fármacos antihipertensivos. En esta revisión se presenta una propuesta de tratamiento donde se discuten las pautas terapéuticas fundamentales basadas en la correcta utilización de los pilares principales de terapia antihipertensiva, con eficacia y seguridad reconocida, que incluye la metildopa, la hidralacina, los bloqueadores a y ß (labetalol), los anticálcicos y los betabloqueadores.
Palabras clave: Trastornos hipertensivos del embarazo, eclampsia, terapia antihipertensiva.
Los trastornos hipertensivos del embarazo (THE) constituyen una de las causas más importantes de morbilidad y mortalidad materna, fetal y neonatal, tanto en países desarrollados como en los subdesarrollados.1
La presión arterial (PA) cae fisiológicamente en el segundo trimestre de gestación, alcanza valores de 15 mmHg más bajos que las cifras antes del embarazo por una disminución de la resistencia periférica total producto de la vasodilatación provocada por factores como:
- Desviación arteriovenosa de la circulación materna impuesta por la placenta.
- Mayor producción de prostaglandinas por las células endoteliales.
- Disminución de la respuesta presora a la angiotensina II.
- Elevación de los niveles de estrógenos y progesterona.
En el tercer trimestre, la PA retorna o excede a los valores pregestacionales. Estas fluctuaciones, más los picos nocturnos de hipertensión se pueden presentar en mujeres previamente normotensas, en hipertensas previas y en aquellas que desarrollan hipertensión inducida por el embarazo.2
La definición de hipertensión arterial (HTA) en el embarazo no es uniforme, pero en la actualidad se prefieren los valores absolutos de presión arterial sistólica (PAS) = 140 mmHg y de presión arterial diastólica (PAD) = 90 mmHg como criterios de HTA. Es necesario confirmar las cifras de PA elevadas en más de 2 lecturas con diferencia de 4 h, como mínimo, entre las mismas y tener en cuenta la fase V de los ruidos de Korotkoff.3
Clasificación de la HTA en el embarazo
Seguiremos la clasificación aceptada por el VII Informe del JNC, por las Guías Europeas de Hipertensión Arterial y por el Programa Nacional Cubano de HTA4-6
- HTA crónica
- Primaria
- Secundaria
- Primaria
- HTA gestacional
- HTA transitoria (normalización de la PA < 12 sem del posparto)
- HTA posiblemente crónica (HTA continua > 12 sem del posparto)
- HTA transitoria (normalización de la PA < 12 sem del posparto)
- Preeclampsia - eclampsia
- Preeclampsia leve
- Preeclampsia grave
- Eclampsia
- Preeclampsia leve
- · Preeclampsia sobreañadida a HTA crónica
La HTA crónica representa un trastorno asociado al embarazo, pero no generado por éste, mientras que las restantes categorías representan trastornos hipertensivos inducidos por el embarazo.
Consideraciones generales sobre la atención de los trastornos hipertensivos del embarazo
Antes de adentrarnos en las especificidades de la terapéutica antihipertensiva haremos algunas valoraciones en relación con definiciones y conceptos actuales que consideramos de interés dado lo controversial que resultan al nivel mundial.
El nivel de PA sobre el cual se debe iniciar el tratamiento antihipertensivo aun constituye un aspecto de debate e incluye no solo la valoración de la cifra de PA si no también la presencia de otros factores de riesgo materno-fetales y el daño de órgano diana presente en cada gestante.
En general, se acepta que se debe insistir previamente en los cambios del estilo de vida (disminución de la actividad física y reposo) y que se debe comenzar con tratamiento antihipertensivo en aquellas mujeres que persistan con cifras de PAS =140 mmHg o PAD = 90 mmHg sobretodo si se trata de:
- HTA gestacional sin proteinuria.
- HTA crónica o preexistente antes de las 28 sem de gestación.
- Preeclampsia ( HTA gestacional y proteinuria).
- HTA crónica y evidencia de daño de órgano diana (corazón, riñón, retina).
- HTA crónica y preeclampsia sobreañadida.
En otras circunstancias, el criterio para iniciar el tratamiento antihipertensivo es tener una PAS = 150 mmHg y PAD = 100 mmHg.7
El consenso del grupo cubano de HTA y embarazo tiene establecido entre sus criterios que deben tratarse:
- Mujeres que persistan con cifras de PAD = 105 mmHg.
- Pacientes con una toma única de PAD = 110 mmHg.
- Adolescentes que tengan PAD basal < 75 mmHg y que presenten cifras sostenidas de este componente en valor = 100 mmHg.
Investigaciones básicas de laboratorio
En los THE se recomiendan los siguientes exámenes (tabla 1):
Tabla 1. Exámenes complementarios
| Hemoglobina y hematócrito | Proteinuria (24 h) |
| Conteo de plaquetas | Acido úrico |
| ALAT, ASAT, LDH | Creatinina |
| Conteo de Addis y test de microalbuminuria | Magnesemia en casos selecionados |
Hipertensión arterial crónica
La HTA crónica o preexistente se presenta en el 5 % de las embarazadas y se define cuando aparecen cifras de PA = 140/90 mmHg confirmadas antes de la fecha de embarazo o que se desarrolle antes de las 20 sem de gestación y que persiste durante más de 12 sem del posparto. Esta HTA puede ser esencial (90 - 95 %) o secundaria (5-10 %), pero es la primera de ellas la más importante en cuanto al número de casos.
En general, tiene buen pronóstico, a menos que se le sume un cuadro de preeclampsia sobreañadida que aparece con una frecuencia 5 veces mayor en mujeres previamente hipertensas por lo que es previsible que esta complicación se presente entre un 10 y 15 % de las embarazadas con HTA esencial.
La atención clínica de la HTA crónica debe estar encaminada a:
- Descartar preconcepcionalmente o en la primera visita de embarazada que la hipertensión sea secundaria a una causa tratable y que no sea potencialmente peligrosa para el binomio madre-feto.
- Controlar adecuadamente la TA durante los 3 trimestres del embarazo.
- Detectar precozmente signos y síntomas que justifiquen que se está sobreañadiendo una preeclampsia.
Atención antihipertensiva de la HTA crónica
Si la paciente estuviera ya previamente en tratamiento, se debe evaluar la posibilidad de disminuir o prescindir de la medicación por la vasodilatación fisiológica del embarazo. En estos casos se debe suspender los diuréticos y aconsejar restricción de la sal en la dieta a menos de 2 g al día. No se aconseja la reducción de peso aun en gestantes obesas y se debe evitar el alcohol y el tabaco. Se indicarán diuréticos solamente en formas de HTA sal dependiente y de difícil control.8
La farmacoterapia antihipertensiva será necesaria si después de un período de reposo y de cambios en el estilo de vida, la paciente alcanza o mantiene una presión igual o mayor de 150/100 mmHg en al menos uno de sus componentes y sobre todo si presentan elevaciones o picos nocturnos de la PA, en más de un control o chequeo tensional.
Los fármacos a prescribir deben haber demostrado una eficacia y seguridad inequívoca desde la perspectiva materno-fetal; enfoque que se basa en la preocupación que existe en relación con algunos estudios9 que no han demostrado mejor pronóstico de gestantes hipertensas con HTA estadio grado I (PAS 140-159 y PAS 90-99 mmHg) y que más bien plantean la posibilidad de retardo del crecimiento intrauterino y niños de bajo peso al nacer, asociados con la caída de la presión arterial media. Una vez que se decide el tratamiento, este se debe modificar en sus dosis para mantener la PA por debajo de los límites indicados (150/100 mmHg), aunque sin descender demasiado o por debajo de 120/80 mmHg para evitar perjuicios fetales por hipoperfusión placentaria. Si aparecen signos de preeclampsia sobreañadida se debe adecuar la dosis de la medicamentación antihipertensiva, recomendar reposo absoluto en decúbito lateral e indicar finalización del embarazo acorde con la edad gestacional y madurez pulmonar fetal.
Una complicación de pronóstico sombrío puede ocurrir siempre que exista preeclampsia, es el síndrome HELLP (hemolisis liver diseases and low platalet), que cursa con hemólisis, aumento de las transaminasas y disminución de las plaquetas.
En aquellas embarazadas con daño de órgano diana, con régimen de terapia antihipertensiva múltiple previo al embarazo, para lograr control de la HTA y sobretodo en la hipertensión del primer trimestre que se ha visto relacionada con pérdida fetal y una significativa mortalidad materna, la medicación antihipertensiva debe continuar o ser restituida si había sido suspendida con anterioridad.10
La selección de la medicación antihipertensiva tiene como objetivo reducir el riesgo materno y tener un margen de seguridad para el feto y hasta el momento parece ser que la droga más efectiva es la metildopa, que constituye un fármaco de primera línea basado en los reportes de la estabilidad del flujo útero-placentario y de adecuado balance hemodinámica fetal y ausencia de efectos adversos en períodos de observación de más de 8 años de niños cuyas madres refirieron haber usado este medicamento.11
Otras opciones son: la hidralacina, los betabloqueadores, el labetalol y los anticálcicos.12 No se deben utilizar inhibidores de la enzima conversora de angiotensina ni los antagonistas de los receptores de angiotensina.
La metildopa es un simpaticolítico de acción central, que ejerce su acción antihipertensiva mediante la estimulación de los receptores alfa-2-adrenérgicos en el sistema nervioso central reduciendo el tono simpático periférico. Entre sus efectos secundarios se citan la depresión, vértigo, hipotensión ortostática materna, hipotensión neonatal, sequedad de la boca, anemia hemolítica y hepatotoxidad materna.
La hidralacina es un vasodilatador que actúa directamente sobre la pared vascular, produce su relajación y reducción de las resistencias periféricas totales. Su inconveniente principal radica en la hipersimpaticotonía que sigue a la vasodilatación y que se manifiesta por taquicardia refleja, aumento del gasto cardíaco y el consumo miocárdico de oxígeno. Puede producir un síndrome parecido al lupus eritematoso con fiebre, exantema y artromialgias. Tiene un metabolismo hepático y una prolongada historia de seguridad y eficacia
Los betabloqueadores son fármacos que reducen la PA mediante la disminución del gasto cardíaco, inhibición de la actividad de renina plasmática y disminución del calcio citosólico. Han sido extensamente utilizados durante la gestación en: hipertensión, miocardiopatía hipertrófica, tirotoxicosis, estenosis mitral y taquicardia fetal, entre sus efectos adversos se citan la bradicardia, depresión de la conducción aurículo-ventricular, efecto inotropo negativo, broncospasmo, por bloqueo de los receptores beta 2 bronquiales y vasocontricción periférica. Los datos reportados sobre efectos fetales como: crecimiento intrauterino retardado, bradicardia, apnea, hipoglucemia e hiperbilirrubinemia han sido sobredimensionados. Se prefieren los agentes cardioselectivos, como el metoprolol y el atenolol, pues con ellos se evita el bloqueo de receptores ß-2, responsables de la vasodilatación periférica y la relajación uterina.
Los calcioantagonistas son medicamentos cuyo mecanismo de acción se basa en la inhibición de los canales de calcio dependiente del potencial de membranas y del consiguiente bloqueo de la entrada de calcio en el interior de la célula, lo cual propicia disminución del tono contráctil y de la resistencia vascular. Los de tipo dihidropiridínicos como la nifedipina han sido utilizados en la HTA crónica del embarazo, entre sus efectos adversos se encuentran la cefalea, la taquicardia refleja, la sofocación o flushing facial y los edemas maleolares.
El labetalol es un fármaco antihipertensivo con acción dual de bloqueo sobre los receptores a postsináptico y ß no selectivo, cuya acción no produce cambios en el gasto cardíaco ni afectación en el flujo útero placentario por lo que resulta muy útil en la HTA crónica y como efecto adverso presenta bradicardia o bloqueo aurículo- ventricular. Carece de efectos demostrables sobre la gestación, por lo que puede utilizarse por vía oral y endovenosa, se considera la mejor posibilidad terapéutica dentro del grupo. En la tabla 2 se presentan las pautas terapéuticas que se recomiendan en estos casos.
Tabla 2. Pautas terapéuticas recomendadas
| Medicamento | Dosis (mg/d) | |||||||
| A) Alfametildopa hidralacina | -- -- | 750 --- | 1 500 -- | 1 500 40 | 1 500 80 | 1 500 120 | 1 500 160 | 1 500 200 |
| B) Labetalol hidralacina | 200 -- | 400 -- | 600 -- | 800 40 | 1 200 80 | 1 600 120 | 2 000 160 | 2 400 200 |
| C) Nifedipina | 30 | 30 | 30 | 30 | 30 | 30 | 30 | 30 |
| D) Atenolol | 25 | 25 | 50 | 50 | 75 | 75 | 100 | 100 |
A y B) Representan las pautas de alfametildopa y labetalol en monoterapia o asociado a hidralacina. C y D) son pautas de monoterapia aunque pudieran combinarse. El esquema debe seguirse en orden creciente de izquierda a derecha para cada una de las pautas.13
En la pauta A, la alfametildopa se utiliza a la dosis de 250 mg cada 8 h, a la que se puede asociar la hidralacina (10 mg cada 6 h) hasta alcanzar dosis máxima de 200 mg/d de la misma y 1 500 mg/d de alfametildopa.
La pauta B, utiliza el labetalol a una dosis total de 200 mg/d dividida en 4 tomas. A partir de los 800 mg/d de este fármaco se puede asociar hidralacina a partir de 40 mg hasta 200 mg/d y el labetalol hasta una dosis total de 2 400 mg/d. Queremos enfatizar que en la actualidad casi se equipara la preferencia por el labetalol con la que se manifiesta por la metildopa por los escasos efectos secundarios.
La pauta C, utiliza la nifedipina convencional a dosis de 10 mg cada 8 h hasta una dosis total de 30 mg o nifedipina de acción prolongada a dosis única de 20 a 30 mg.
Se debe recordar que los anticálcicos potencian los efectos secundarios del sulfato de magnesio tan necesario en casos de complicaciones como la preeclampsia grave.
En la pauta D, se valora el uso de atenolol en dosis creciente y que resulta útil en la hipertensa con cardiopatía. Aunque existen algunos reportes de retardo de crecimiento intrauterino, en general se le consideran seguros.
La clonidina es otro fármaco a valorar aunque los datos sobre su utilización son limitados. En general, las dosis deben ajustarse hasta lograr control permanente de la PA por debajo de 140/90 mmHg y de los picos nocturnos, sin que descienda por debajo de 120/80 mmHg.
Tratamiento endovenoso
Se utilizará si la PAS = 180 mmHG o PAD = 120 mmHg, si existen pródromos de eclampsia o expectativas de finalizar el embarazo. Se prefiere:
- La hidralacina a dosis de 5 a 10 mg en inyección EV lenta (de 2 a 3 min), repetida cada 20 a 30 min, hasta alcanzar valores de PA inferiores a 160/110 mmHg. Se administrará como máximo una dosis de 25 a 40 mg. Este fármaco esta contraindicado en caso de taquicardia materna superior a 100/min, cardiopatía isquémica severa y LES.
- Si no se controla la PA, una opción de segunda línea la constituye el labetalol a dosis de 25 a 50 mg, administrados en inyección EV lenta (de 2 a 3 min), esta pauta se debe repetir cada 10 min con un máximo de 4 dosis (200 mg) hasta conseguir valores de PA inferiores a 160/110 mmHg. La contraindicación para su uso sería: bradicardia materna, bloqueo aurículo ventricular y asma bronquial.
- Si no se consigue descender la PA a cifras inferiores a 160/110 mmHg se mantendrá una perfusión continua EV a un ritmo de 50 mg de labetalol o 10 mg de hidralacina a pasar en 6 h, que puede aumentarse hasta que sea posible el tratamiento oral.
- Se utilizará suero glucosado o glucosalino para la perfusión de labetalol y suero fisiológico para la hidralacina.
- El nitroprusiato de sodio constituye una acción alternativa menos frecuente y se utiliza cuando fallan los otros fármacos y se utilizan dosis de 0,25 µg/kg/min hasta un máximo de 5 µg/kg/min.
- En caso de ser necesaria la sedación se prefiere el sulfato de magnesio a dosis de 2 g administrados en inyección EV lenta (5 min) tras lo cual se mantendrá una perfusión continua a razón de 1 g/h en suero glucosado. Se debe vigilar la magnesemia y controlar la conservación de reflejo rotuliano, vigilar la frecuencia respiratoria y la diuresis.
HTA gestacional
Se trata de una HTA inducida por la gestación y se define como la detección de una PAS = 140 mmHg o PAD = 90 mmHg que aparece después de las 20 sem de embarazo en una mujer previamente normotensa. Generalmente cursa sin proteinuria y para algunos autores representa una fase preproteinuria de la preeclampsia o la recurrencia de una hipertensión arterial crónica. Puede evolucionar a la preeclampsia. En su forma severa puede ser causa importante de prematuridad y retardo del crecimiento.
Cuando se presenta una HTA aislada o transitoria en el último trimestre del embarazo, y particularmente en las primeras horas del posparto, sin elementos de preeclampsia con normalización de la PA antes de las 12 sem de posparto hablamos de HTA transitoria. En este caso, el diagnóstico es retrospectivo y lo mismo puede ocurrir en embarazos subsecuentes, por lo cual se le considera como predictiva de futura HTA crónica y de hecho se señala que la persistencia de la elevación de la PA pasadas las 12 sem del posparto, pudieran categorizarla como crónica.
Preeclampsia - eclampsia
Cuadro clínico que presentan algunas gestantes con PAS = 140 o PAD = 90 mmHg el cual se acompaña de proteinuria (> 300 mg en 24 h), después de las 20 sem de embarazo y que puede evolucionar a una etapa superior de eclampsia (convulsiones). La preeclampsia constituye un síndrome complejo donde la HTA y la afectación renal representan solo 2 elementos relevantes de este cuadro.14
Fisiopatología
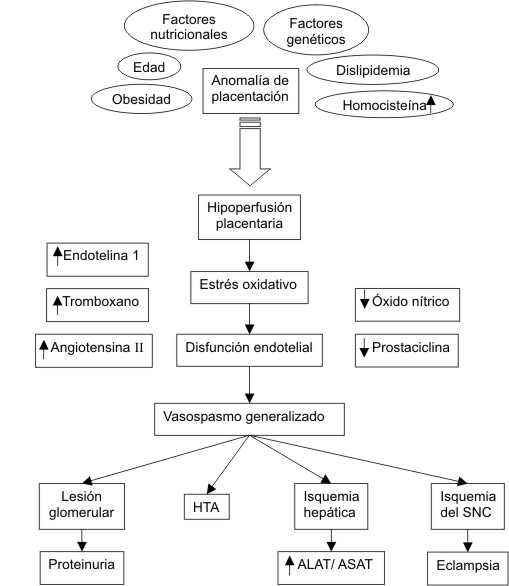
A pesar de múltiples estudios realizados, la causa precisa del origen de la preclampsia aun no está esclarecida. Existe, sin embargo, una serie de hechos que se encuentran presentes en la enfermedad entre los que se destacan como agentes patogénicos una falla en la migración del trofoblasto y un defecto en la placentación que origina diferentes alteraciones inmunogenéticas e isquemia uteroplacentaria. Todo esto en el contexto de determinados factores genéticos, étnicos, nutricionales, sobrepeso, dislipidemia e incremento de la homocisteína, establece un cuadro de hipoperfusión placentaria con liberación de elementos tóxicos circulantes, aumento del estrés oxidativo y aparición de disfunción endotelial, lo que precipita un cuadro de vasospasmo generalizado, que a su vez genera lesión glomerular con proteinuria, hipertensión arterial, isquemia hepática (alteración de las transaminasas), trombocitopenia y hemólisis e isquemia del sistema nervioso central con convulsiones (eclampsia).15
En resumen, la preeclampsia obedece a una vasculopatía sistémica desencadenada por alteración placentaria, con daño del endotelio vascular e isquemia de múltiples órganos (sobre todo riñón, hígado y cerebro) con exceso de sustancias vasoconstrictoras (tromboxano A2, angiotensina II y endotelina I) y déficit de vasodilatadores (óxido nítrico), intervención de citoquinas y déficit de antioxidantes (fig.).
Fig. Fisiopatología de la preeclampsia
Preeclampsia leve
Estos casos se deben ingresar para valorar grado de bienestar materno-fetal. El tratamiento antihipertensivo no ha logrado mejorar ostensiblemente los resultados perinatales; sin embargo, en mujeres con cifras de PA = 170/110 mmHg se debe iniciar tratamiento con:
- Metildopa: 250 mg cada 8 h o
- Labetalol: 50 mg cada 6h, seguir aumentando 50 mg hasta conseguir control de la PA o
- Hidralacina: 20 mg cada 8 o 6 h y luego, ir aumentando paulatinamente 10 mg hasta conseguir control de la PA
- Se debe finalizar la gestación a partir de las 37 sem.
- No se debe indicar restricción salina ni diuréticos.
Preeclampsia grave
Cuadro potencialmente mortal que puede progresar de forma brusca hacia un deterioro de la madre y del feto. Los criterios diagnósticos son los siguientes:
- PAS = 170 mmHg o PAD = 110 mmHg en 2 tomas separadas por un espacio de 6h.
- Proteinuria = 2 g/24 h.
- Creatinina = 1,2 mg/dL.
- Plaquetas < 100 000/mm.3
- Oliguria < 400 mL/24 h.
- Trastornos visuales o neurológicos.
- Edema pulmonar o cianosis.
En estos casos, el objetivo del tratamiento antihipertensivo es reducir la cifra de PA a valores inferiores a 170/110 mmHg. Se utiliza:
- Hidralacina: 5 a 10 mg por vía endovenosa en bolo lento, dosis que se puede repetir cada 15 o 20 min hasta reducir la PA al valor deseado o emplear labetalol.
- Labetalol 20 - 50 mg EV en bolo a ritmo lento, dosis que se puede repetir cada 15 a 20 min hasta reducir la PA a cifras deseadas.
La dosis de mantenimiento de hidralacina es de 20 - 50 mg cada 6 h en infusión EV continua y la de labetalol es de 50 a 600 mg cada 6 h en infusión EV continua.
- Otra pauta sería iniciar tratamiento con el labetalol 50 mg cada 6 h y aumentar la dosis a intervalo de 50 mg. A partir de 200 mg cada 6 h, asociar hidralacina 10 mg cada 6 h, que se aumentará de forma paralela al labetalol.
- Si no se consigue disminución de la PA se pueden utilizar fármacos más potentes como la nitroglicerina (5 a 100 µg/min en infusión) y nitroprusiato sódico.
- No utilizar nifedipina.
- Como tratamiento anticonvulsivo se prefiere el sulfato de magnesio a dosis inicial de 4 g por vía EV directa, seguido de una perfusión continua de 1 g por hora.
- Finalizar el embarazo.
Eclampsia
Se trata de un cuadro convulsivo indistinguible de un ataque de gran mal epiléptico en el curso de la preeclampsia, por la vasoconstricción cerebral intensa. Después de una convulsión en una embarazada, las posibilidades diagnósticas son la preeclampsia grave y la epilepsia y una PA normal no descarta la eclampsia. En estos casos se aconseja:
- Terapia antihipertensiva EV como la descrita en las pautas de tratamiento EV.
- En estos casos se puede utilizar la fenitoina
- Tratamiento anticonvulsionante, sulfato de magnesio, 6 g en 100 mL de solución glucosada o solución lactada de Ringer, EV directo durante 15 min y seguida de una infusión continua de 2 g/h, bajo vigilancia de reflejos, frecuencia respiratoria, frecuencia cardiaca y diuresis, seguido de una infusión continua de 2 g/h.
- En aquellas mujeres con convulsiones recurrentes pueden administrarse barbitúricos de acción breve, como amobarbital sódico a dosis de 250 mg EV durante 3 a 5 min.
Preeclampsia sobreañadida a HTA crónica
En estos casos se presenta un cuadro de proteinuria que comienza después de las 20 sem de gestación en mujeres con HTA crónica. Las probabilidades de desarrollar preeclampsia se multiplica de 2 a 7 veces, si antes del embarazo la madre era hipertensa y se considera en el momento actual, que la mayor parte de los peligros obstétricos de la HTA crónica están mediados por una preeclampsia sobreañadida. Estas mujeres muchas veces son multíparas que acuden a consulta con rápido aumento de las cifras de PA acompañado de proteinuria, cuadro que puede progresar a proteinuria intensa, anormalidades de la coagulación y disminución de función renal.16
El tratamiento es semejante al de la preeclampsia grave y se debe valorar la evacuación del útero lo antes posible.
Summary
Hypertensive disorders of pregnancy
The hypertensive disorders of pregnancy are important medical problems that explain a great number of maternal and fetal complications. Preeclampsia is the most severe of the hypertensive complications of pregnancy and it may be catastrophic if it is not treated or if it evolves towards eclampsia. The adequate treatment requires to have in mind the normal changes of arterial hypertension and of the intravascular volume taking place during pregnancy. Preeclampsia is characterized by an extreme vasoconstriction, increase of the vascular reactivity and decrease of the intravascular volume. The greatest challenge is to face the treatment, due to the fact that two lives are at risk and that no studies of prolonged surveillance have been conducted with the different antihypertensive drugs. In this review, a treatment is proposed and the fundamental therapeutic guidelines are discussed based on the correct utilization of the main milestones of antihypertensive therapy with efficacy and recognized safety, inlcuding methyldopa, hydralazine, a and b blockers (labetalol), calcium antagonists and betablockers.
Key word: Hypertensive disorders of pregnancy, eclampsia, antihypertensive therapy
Referencias bibliográficas
1. Report of the National .High Blood Pressure Education Program Working Group on High Blood Pressure in Pregnancy. Am J Obstet Gynecol. 2000;183:S1-S22.
2. Robert JM, Cooper DV. Pathogenesis and genetic of preeclampsia. Lancet. 2001;357:53-6.
3. Levine RJ, Ewuell MG. Should the definition of preeclampsia include a rise in diastolic blood pressure of = 15 mgHg to a level > 90 mmHg in association with proteinuria ? Am J Obstet Gynecol. 2000;183:787-92.
4. The seven report of the Joint National Committee of Prevention, Detection the Evaluation and Treatment of High Blood Pressure. Jama. 2003;289:2570-2.
5. Guidelines for the management of arterial hypertension. European Society of Hypertension and European Society of cardiology (ESH-ESC) J Hypertension. 2003;21:1011-53.
6. Comisión Nacional Cubana de Hipertensión Arterial. Programa Nacional de Hipertensión Arterial. Rev Cubana Med. 1999;38 (3):1-9.
7. Dekker J, Sibai B. Primary, Secundary and tertiary prevention of preeclamsia. Lancet. 2001;357:209-15.
8. Witlin AG, Sibai BM. Hypertensive diseases in pregnancy. En: Reece EA, Hobbins JC. Medicine of de feto and mother. 2da ed. Filadelfia: Lippincott-Raven Publishers;1999.p.997-1020.
9. von Dadelszen P, Ornstein MP, Bull SB, Logan AG, Koren G, Magee LA. Fall in mean arterial pressure and fetal growth restriction in pregnancy hypertension: a meta-analysis. Lancet. 2000;355: 87-92. M[CrossRef][Medline]
10. Buchbinder A, Sibai BM, Caritis S, Macpherson C, Hauth J, Lindheimer MD, et al. Adverse perinatal outcomes are significantly higher in severe gestational hypertension than in mild preeclampsia. Am J Obstet Gynecol. 2002;186:66-71. RE[CrossRef][Medline]
11. ACOG Practice Bulletin. Chronic hypertension in pregnancy. ACOG Committee on Practice Bulletins. Obstet Gynecol. 2001;98:177-15. PR[Free Full Text]
12. Sibai BM. Treatment of hypertension in pregnant women. N Engl J Med. 1996; 335: 257-265. PR[Free Full Text]
13. Cararach V. Conducta ante una mujer hipertensa que queda embarazada. En: Coca A de la Sierra A. Decisiones clínicas y terapéuticas en el paciente hipertenso. ed. Barcelona: Editorial Jims;2002 .p.409-18.
14. Bellart J. Conducta ante una hipertensión inducida por el embarazo. En: Coca A, de la Sierra A. Decisiones clínicas y terapéuticas en el paciente hipertenso. 3ª ed. 2002. Editorial JIMS; 2002. p.399-408.
15. Roberts JM, Hubel SA. Is oxidative stress the link in the two-stage model of preeclampsia ? . Lancet 1999;354:788-89
16. Walker J. Preeclampsia. Lancet. 2000;356:1260-5.
Recibido. 16 de febrero de 2005. Aprobado: 24 de marzo de 2005.
Dr. Alfredo Vázquez Vigoa. Hospital Clinicoquirúrgico "Hermanos Ameijeiras" San Lázaro No. 701 entre Belascoaín y Marqués González, Centro Habana, Ciudad de La Habana, Cuba.
1 Especialista de II Grado en Medicina Interna. Profesor Auxiliar.
2 Especialista de I Grado en Medicina Interna.
3 Especialista de I Grado en Cardiología.
4 Especialista de I Grado en Ginecología y Obstetricia.