My SciELO
Services on Demand
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista Cubana de Pediatría
Print version ISSN 0034-7531
Rev Cubana Pediatr vol.86 no.4 Ciudad de la Habana Oct.-Dec. 2014
Rev Cubana Pediatr.2014;86(4)
PRESENTACIÓN DE CASO
Enfermedad de Tay-Sachs
Tay-Sachs disease
Dra.C. Albia Josefina Pozo Alonso,I Dr.C. Desiderio Rafael Pozo Lauzán,I Dra. Norka Estol de la Guardia,I Dra.C. Caridad Menéndez SainzII
IHospital Pediátrico Universitario ''William Soler''. La Habana, Cuba.
IIInstituto de Neurología y Neurocirugía. La Habana, Cuba.
RESUMEN
La enfermedad de Tay-Sachs es un trastorno neurodegenerativo progresivo de herencia autosómica recesiva. Se debe a la deficiencia de la enzima β-hexosaminidasa A, que provoca una acumulación de gangliósidos GM2 en los lisosomas. Se incluye dentro de las esfingolipidosis. De las esfingolipidosis que presentan mancha rojo cereza en la mácula, la enfermedad de Tay-Sachs es la única en la que no se evidencia hepatoesplenomegalia. La variante más frecuente se inicia en la lactancia. Se presenta un lactante del sexo masculino al que se le realizó el diagnóstico de esta entidad a los 8 meses de edad. A partir de los 4 meses comenzó a presentar una reacción de sobresalto. A los 6 meses comenzó a perder habilidades previamente adquiridas y crisis epilépticas mioclónicas. Se constató una disminución de la actividad específica de la enzima hexosaminidasa A en leucocitos.
Palabras clave: enfermedad de Tay-Sachs, enfermedad neurodegenerativa, enfermedad de almacenamiento lisosomal, esfingolipidosis, gangliosidosis GM2, mancha rojo cereza.
ABSTRACT
Tay-Sachs disease is a progressive autosomal recessive inherited neurodegenerative disorder caused by Beta-hexosaminidase A enzyme deficiency that in turn provokes GM2 ganglioside accumulation in the lysosomes. It is included in the sphyngolipidoses classification. Among the sphyngolipidoses that present with cherry-red spot in the macula, Tay-Sachs disease is the only one that does not show hepatosplenomegaly. The most frequent variant begins at the breast-feeding phase. This report presented a male nursling who was diagnosed with Tay-Sachs disease at the age of 8 months. At 4 months of age, he had begun getting some fright reactions. At 6 months-old, he began losing his previously acquired skills and suffering myoclonic seizures. The cause was the reduced specific activity of the hexosaminidase A enzyme in leukocytes.
Keywords: Tay-Sachs disease, neurodegenerative disease, lysosomal storage disease, sphyngolipidosis, GM2 gangliosidosis, cherry-red spot.
INTRODUCCIÓN
Los gangliósidos son glicoesfingolípidos que son constituyentes normales de las neuronas y membranas sinápticas. Las anormalidades en el catabolismo de los gangliósidos resultan en la acumulación de estos en la célula. Los defectos en la degradación pueden clasificarse en 2 grupos: las gangliosidosis GM1 y gangliosidosis GM2.1
Las gangliosidosis GM2 son un grupo heterogéneo de trastornos hereditarios que consisten en varios subtipos:
- Enfermedad de Tay-Sachs.
- Enfermedad de Sandhoff.
- Gangliosidosis GM2 juvenil.
- Gangliosidosis GM2 del adulto.
La enfermedad de Tay-Sachs es un trastorno neurodegenerativo progresivo, autosómico recesivo. Se debe a la deficiencia de la enzima lisosomal β-hexosaminidasa A, que provoca la acumulación de gangliósidos GM2 en los lisosomas.2,3 Debido a ello esta entidad se considera una enfermedad de almacenamiento lisosomal. Ocurren mutaciones en el gen de la hexosaminidasa A, que está localizado en el cromosoma 15q23-q24.1
La variante más frecuente se inicia en la lactancia. Ocurre una pérdida progresiva de la función neurológica, y por lo general, es fatal a la edad de 4 o 5 años.2 Las mutaciones genéticas que causan la enfermedad son más frecuentes en las personas que tienen herencia judía asquenazí, que en las que presentan otros antecedentes.1
En un estudio4 realizado en Cuba se constató que la incidencia de esta enfermedad es de 0,38 x 100 000 habitantes, y la frecuencia estimada de portadores es de 1/415.
Los pacientes pueden presentar pérdida de la visión,5,6 distonía y crisis epilépticas.7
El objetivo de este trabajo es presentar un paciente con el diagnóstico de esta enfermedad.
PRESENTACIÓN DEL CASO
Lactante de 8 meses de edad, del sexo masculino, cuya mamá refiere que a partir de los 4 meses de edad comenzó a presentar episodios de sobresaltos ante los ruidos. A la edad de 6 meses comenzó a perder habilidades previamente adquiridas, como asir los objetos con las manos y llevarlos a la boca, seguimiento visual inconstante, y en el momento de la consulta ya no se mantenía sentado. Refiere la mamá, además, que el niño comenzó a presentar movimientos de los 2 miembros superiores, como si fuera una sacudida, de presentación espontánea, todos los días. Se decide su ingreso en el Servicio de Neuropediatría.
- Embarazo normal. Parto eutócico, a término, a las 39,2 semanas. Apgar 9/9.
- Antecedentes patológicos personales: ninguno.
- Neurodesarrollo: normal hasta la edad de 6 meses.
- Antecedentes patológicos familiares: bisabuela materna padece de hipertensión arterial.
Examen físico:
- Perímetro cefálico: 46 cm (75-90 percentil).
- Talla: 73 cm; peso: 10 kg; valoración nutricional: 25-50 percentil.
- Seguimiento visual: inconstante. Se fija en los juguetes por momentos, pero no siempre lo hace.
- Hipotonía de cuello y tronco.
- Aumento del tono muscular en los 4 miembros.
- Hiperreflexia osteotendinosa generalizada.
- Clonus en ambos pies, más marcado en el izquierdo.
- No se constató hepatoesplenomegalia.
- Fondo de ojo: papila normal en ambos ojos. Palidez marcada de toda la mácula en ambos ojos, con zona foveal rosada intensa. Se observa mancha rojo cereza en ambas máculas.
Exámenes complementarios:
- Electroencefalograma (EEG): de sueño espontáneo. Se constatan ondas lentas polimorfas generalizadas, de presentación fluctuante.
- Potenciales evocados visuales: normal.
- Potenciales evocados auditivos: normal.
- Tomografía axial computarizada de cráneo (TAC): normal.
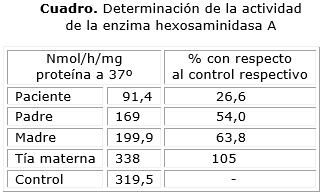
- Estudio enzimático lisosomal en leucocitos (determinación de la actividad de la enzima hexosaminidasa A) (cuadro).
Se constató disminución de la actividad de la enzima hexosaminidasa A en el paciente, y en ambos padres, al comparar los resultados con el sujeto control.
Se inició tratamiento con clonazepam a la dosis de 0,04 mg/kg/día, y después se aumentó a 0,07 mg/kg/día, y cesaron las crisis epilépticas mioclónicas.
A la edad de 17 meses reaparecen las crisis mioclónicas, y se le repite EEG de sueño espontáneo en etapa 2. Se observan descargas de punta-onda y polipunta-onda generalizadas a la frecuencia de 2 Hz (Fig.). Se aumenta dosis de clonazepam a 0,1 mg/kg/día.
A la edad de 2 años y 4 meses reingresa el paciente por presentar dificultades para la alimentación por trastornos de la deglución, y se le realiza gastrostomía.
Se observa una circunferencia cefálica de 52 cm (más del 97 percentil). No se constata seguimiento visual y ha aumentado la espasticidad en los 4 miembros. No ha tenido más crisis mioclónicas, pero mantiene respuesta de sobresalto ante los ruidos.
A la edad de 3 años ingresa en la Unidad de Cuidados Intensivos con el diagnóstico de neumonía en lóbulo inferior del pulmón derecho, y una sepsis grave que motivó ventilación mecánica y la realización de traqueostomía. El niño egresó del hospital 18 días después, pero falleció 1 año después de su egreso.
DISCUSIÓN
En un estudio7 realizado en pacientes con la enfermedad de Tay-Sachs en el año 2011, no se observaron diferencias de sexo. La edad media de inicio de los signos más precoces fue de 5,0±3,3 meses, y las manifestaciones clínicas iniciales más frecuentes fueron regresión del neurodesarrollo (83 %), reacción de sobresalto al ruido (65 %) e hipotonía (60 %), lo que coincide con las manifestaciones clínicas iniciales del paciente que se presenta.
Se ha referido en esta entidad como una manifestación clínica importante y precoz la pérdida de la visión, presente también en nuestro paciente.1,5-7
Es necesaria la realización del fondo de ojo en estos niños para detectar la mancha rojo cereza en la mácula en un estadio precoz de la enfermedad, signo que está presente en casi todos los pacientes,1 y que se debe a la acumulación de gangliósidos GM2 en las células ganglionares de la retina, lo que provoca engrosamiento y pérdida de la transparencia del polo posterior de la retina. La ausencia de las células ganglionares en la mácula da lugar a la mancha roja cereza. Cuando las células ganglionares mueren, esa mancha se va atenuando, y posteriormente se evidencia atrofia óptica.8
En esta enfermedad se presentan crisis epilépticas,1,7,9 entre las que se encuentran los espasmos infantiles y las mioclonías.9 Estas últimas se observaron en el niño que se presenta. La macrocefalia se hace evidente alrededor del año de edad.1
En la etapa inicial el EEG pudiera ser normal, pero a medida que el cuadro clínico progresa, aparecen ondas delta difusas de gran amplitud, y ondas de aspecto puntiagudo y punta-onda. También se observan trazados multifocales, bilaterales y sincrónicos. En los lactantes que presentan espasmos infantiles, puede observarse el patrón de hipsarritmia.9
En el lactante que se presenta se realizó el diagnóstico por las manifestaciones clínicas que se observaron, y por la determinación de la actividad específica de la enzima hexosaminidasa A en leucocitos. Se constató disminución de la actividad de esa enzima en el paciente, y en ambos padres, al comparar los resultados con los obtenidos en el sujeto control. El control era un sujeto normal, sin antecedentes de enfermedad metabólica, con edad similar a la del paciente, y cuya muestra se procesó, previo consentimiento informado de la familia, en las mismas condiciones que las muestras del paciente.
En la enfermedad de Tay-Sachs no existe un tratamiento para detener la progresión de la enfermedad. Se ha comunicado7 que en 3 pacientes se realizó el transplante de células madres hematopoyéticas, sin beneficio alguno para los pacientes. La muerte se asocia con frecuencia con broncoaspiración o bronconeumonía.1
Como conclusión se debe enfatizar que la enfermedad de Tay-Sachs debe sospecharse en un lactante normal que comienza a presentar regresión en el neurodesarrollo, pérdida de la visión y se constata mancha rojo cereza en la mácula en ausencia de hepatoesplenomegalia. Existen varias esfingolipidosis en las que se constata mancha rojo cereza en la mácula, pero la enfermedad de Tay-Sachs es la única que no presenta hepatoesplenomegalia.
REFERENCIAS BIBLIOGÁFICAS
1. Johnston MV. Neurodegenerative disorders of childhood. En: Behrman RE, Kliegman RM, Jenson H, eds. Nelson. Textbook of Pediatrics. Philadelphia: W. B. Saunders Company; 2004. p. 2029-35.
2. Chan LY, Balasubramanian S, Sunder R, Jamalia R, Karunakar TVN, Alayaratnam J. Tay-Sachs disease in the "cherry-red spot''-First reported case in Malaysia. Med J Malaysia. 2011;66:497-8.
3. Jamali S, Eskandari N, Aryani O, Salehpour S, Zaman T, Kamalidehghan B, et al. Three novel mutations in Iranian patients with Tay-Sachs disase. Iran Biomed J. 2014;18(2):114-9.
4. Menéndez-Sainz C, González-Quevedo A, González-García S, Peña-Sánchez M, Giugliani R. High proportion of mannosidosis and fucosidosis among lysosomal storage diseases in Cuba. Genetics and Molecular Research. 2012;11(3):2352-9.
5. Smith NJ, Winstone AM, Stellitano L, Cox TM, Verity CM. GM2 gangliosidosis in a UK study of children with progressive neurodegeneration: 73 cases reviewed. Dev Med Child Neurol. 2012;54:176-82.
6. Chen H, Chan AY, Stone DV, Mandel NA. Beyond the cherry-red spot: ocular manifestations of sphingolipid-mediated neurodegenerative and inflammatory disorders. Sur y Ophthalmol. 2014;59(1):64-76.
7. Bley AE, Giannikopoulos OA, Hayden D, Kubilus K, Tifft CJ, Eichler FS. Natural history of infantile GM2 gangliosidosis. Pediatrics. 2011;128(5):1233-41.
8. Ospina LH, Lyons CJ, Mc Cormick AQ. "Cherry-red spot'' or perifoveal "white patch''? Can J Ophthalmol. 2005;40:609-10.
9. Pozo Lauzán D, Pozo A. Atlas de electroencefalografía en el niño. La Habana: Editorial Ciencias Médicas; 2012. p. 419-91.
Recibido: 19 de junio de 2014.
Aprobado: 26 de junio de 2014.
Albia Josefina Pozo Alonso. Hospital Pediátrico Universitario "William Soler''. Calle 100 y Perla, reparto Altahabana, municipio Boyeros. La Habana, Cuba. Correo electrónico: albiap@infomed.sld.cu