My SciELO
Services on Demand
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista Cubana de Obstetricia y Ginecología
Print version ISSN 0138-600X
Rev Cubana Obstet Ginecol vol.39 no.2 Ciudad de la Habana Apr.-June 2013
OBSTETRICIA
Caracterización del uso de pesario cerclaje como prevención del parto pretérmino
Characterization of cerclage pessary use as prevention of preterm delivery
MSc. Roberto Guzmán Parrado, MSc. Alfredo Nodarse Rodríguez, MSc. Elena Guerra Chang, MSc. Ana Mary Sanabria Arias, MSc. Martha Patricia Couret Cabrera, MSc. Dayamí Díaz Garrido
Hospital Ginecobstétrico Docente "Ramón González Coro". La Habana, Cuba.
RESUMEN
Introducción: el incremento de la prematuridad se ha producido a expensas de los prematuros extremos, aumentando el nivel de riesgo neonatal, la morbilidad, la mortalidad y demanda de servicios sanitarios obstétricos y perinatales.
Objetivos: caracterizar un grupo de gestantes con modificaciones cervicales y el uso del pesario vaginal, atendidas en el Hospital Ginecobstétrico Docente "Ramón González Coro", entre los años 2008 y 2010.
Métodos: se realizó una investigación descriptiva, longitudinal, para determinar la utilidad del pesario vaginal en las gestantes con modificaciones cervicales atendidas en el Hospital Ginecobstétrico Docente "Ramón González Coro", entre los años 2008 y 2010.
Resultados: el universo quedó conformado por 166 pacientes. Fueron divididas en dos grupos, el primero conformado por las que se les colocó pesario, y el otro grupo al que solo se le realizó seguimiento clínico. La inclusión de los pacientes en cada grupo se realizó de forma aleatoria. Presentaron una medición de normalidad del cuello uterino 2 de cada 10 gestantes. A casi la mitad de las pacientes les fue colocado el pesario cerclaje entre las 29 y 33 sem, entre las 26 y las 28 lo recibieron 4 de cada 10 mujeres y solo el 14,6 % de las pacientes lo recibió antes de la semana 26.
Conclusiones: más de la mitad de las gestantes fueron nulíparas. El factor de riesgo mejor representado fue: 3 o más abortos provocados. La mitad de las gestantes alcanzaron el término de la gestación.
Palabras clave: parto pretérmino, pesario vaginal, bajo peso al nacer, tunelización, morbilidad.
ABSTRACT
Introduction: increasing prematurity has occurred at the expense of extremely premature infants, increasing the level of neonatal risk, morbidity, and demanding for obstetric and perinatal health services.
Objectives: to characterize a group of pregnant women with cervical changes and the use of vaginal pessary assisted at Ramón González Coro Teaching Hospital from 2008 to 2010.
Methods: a descriptive, longitudinal study was conducted to determine the utility of vaginal pessary in pregnant women with cervical changes and who were assisted at Ramón González Coro Teaching Hospital, from 2008 to 2010.
Results: 166 patients were the universe of our study. They were divided into two groups, the first group included those subjects with pessary, and the second group only underwent clinical follow up. The inclusion of these subjects in each group was performed randomly. Two out of ten pregnant women showed a normal measurement of the cervix. Almost half of the patients received the pessary cerclage, which was placed at 29- 33 weeks, 4 out of 10 women had it at 26 and 28 weeks; and only 14.6 % of patients received it before week 26.
Conclusions: more than half of these pregnant women were nulliparous. The best represented risk factor was three or more induced abortions. Half of pregnant reached the end of gestation.
Keywords: preterm labor, vaginal pessary, low birth weight, tunneling, morbidity.
INTRODUCCIÓN
La prematuridad constituye un problema de salud mundial que afecta tanto a la sociedad como a la economía de cada país, a pesar de los progresos alcanzados en los últimos años en la medicina materna y perinatal para incrementar su supervivencia. Cuando se analizan las tasas de nacidos vivos prematuros, estas oscilan entre un 6 y un 10 % de todas las gestaciones, aunque en los últimos dos decenios ha experimentado un aumento progresivo.1
El incremento de la prematuridad se ha producido a expensas de los prematuros extremos, ha aumentado el nivel de riesgo neonatal, la morbilidad, la mortalidad y demanda de servicios sanitarios obstétricos y perinatales. Entre los factores que pueden explicar este incremento están: el importante aumento experimentado por las gestaciones múltiples, la mayor utilización de la ecografía para la datación gestacional, mayor supervivencia, mayor registro de los prematuros menores de 26 sem, el incremento de las intervenciones obstétricas en los servicios de medicina materno fetal, así como mayor edad de las primíparas.2
La OMS, según las tasas de prematuridad reportadas, espera cerca de 14 millones de partos pretérminos al año. En Europa las tasas se han elevado en los últimos años y en las últimas 3 décadas casi se han duplicado, hasta alcanzar indicadores entre 7 y 8 % en algunos centros.3 En nuestro continente el comportamiento es diferente, así Argentina reporta tasas de 9,3 %, Uruguay de 8,7 % y Chile en 5 %, similares a Europa,2,3 aunque en los países en vías de desarrollo puede alcanzar hasta un 20 %.4
En Cuba, aunque la tendencia es al aumento, la incidencia continúa por debajo del 3 % del total de nacidos vivos, resultado de las acciones preventivas. En este hospital entre los años 2000 y 2010, la incidencia del pretérmino extremo constituyó el 1 % del total de nacidos vivos, con una sobrevida alrededor del 82 %.5 La importancia clínica de la prematuridad radica en su influencia sobre la mortalidad perinatal total, así como sobre la morbilidad perinatal e infantil, condicionando más de un 70 % de la mortalidad neonatal precoz, y en su conjunto el 69 % de la mortalidad perinatal.4,5 Por otro lado, constituye la principal causa de muerte en el primer mes de vida, la segunda causa de morbilidad fetal o neonatal son las malformaciones congénitas.6,7
El pesario cervical se ha probado para el tratamiento de la insuficiencia cervicouterina desde la década de 1950. Podría cambiar la inclinación del canal cervical dirigiéndolo hacia la pared posterior, de esta forma, el peso de la gestación se desplazaría hacia el segmento anterior, puede prevenir la dilatación cervical e incluso la rotura prematura de membrana (RPM).8,9
Arabin y otros9 publicaron que la colocación de pesario en los casos de cérvix corto detectado ecográficamente en gestaciones de riesgo, disminuía la tasa de prematuridad tanto en embarazos simples como múltiples en casos de cérvix < 25 mm. El pesario cerclaje es relativamente no invasivo, no depende del operador, es fácil de usar, no requiere anestesia, puede usarse en el ámbito de consultorios ambulatorios y se extrae fácilmente cuando es necesario.8-11
La inserción del pesario cerclaje en pacientes asintomáticas con alto riesgo contribuye a prolongar la edad gestacional al momento del parto y evitar la prematuridad extrema, con un bajo índice de complicaciones maternas y neonatales.
MÉTODOS
Se realizó una investigación descriptiva, longitudinal, para determinar la utilidad del pesario vaginal en las gestantes con modificaciones cervicales atendidas en el Hospital Ginecobstétrico Docente "Ramón González Coro", entre los años 2008 y 2010.
El universo quedó conformado por 166 pacientes. Estas fueron divididas en dos grupos, el primero conformado por las pacientes a las que se les colocó pesario (82 pacientes), y el otro grupo al que solo se le realizó seguimiento clínico (84 pacientes). La inclusión de los pacientes en cada grupo se realizó de forma aleatoria. A cada paciente se le asignó un número de inclusión según el orden en que fueron atendidas en la primera consulta, las que tenían un número impar fueron incluidas en el primer grupo, y las que correspondían a los números pares se incluyeron en el segundo grupo con el cual se mantuvo conducta expectante.
Previo a la inserción del pesario se realizó una ecografia transvaginal, utilizando un equipo de ultrasonido Aloka SSD 1400, se utilizó transductor transvaginal de 5 y 7,5 MHZ con ángulo panorámico de 180°, para definir las modificaciones cervicales.
Se empleó la estadística descriptiva para hacer una caracterización general de los pacientes en estudio, se presentaron frecuencias absolutas y relativas.
Se compararon ambos grupos para verificar si estos eran homogéneos, teniendo en cuenta si no existían diferencias significativas. Para evaluar los resultados del uso del pesario, se compararon ambos grupos respecto a la edad gestacional al momento del parto, las complicaciones maternas y neonatales. Se consideraron resultados satisfactorios con el uso del pesario si se logró una prolongación de la edad gestacional al parto y además si estas diferencias eran estadísticamente significativas, con un 95 % de confiabilidad. Se consideraron diferencias estadísticamente significativas cuando el valor de p < 0,05. En todos los casos se usó el estadígrafo Chi Cuadrado (X2).
RESULTADOS
En la tabla 1 se muestra la distribución de las gestantes según la paridad de la paciente. Seis de cada diez mujeres son nulíparas, un tercio de las gestantes son primíparas y solo el 10 % tenían dos partos o más, se repartió de forma equitativa en ambos grupos sin representar ningún nivel de significación.
La tabla 2 muestra cómo las gestantes se distribuyeron según el factor de riesgo. Tres o más abortos provocados, dos o más abortos espontáneos, partos pretérminos previos y fibromiomatosis, fueron los primeros factores que representaron las tres cuartas partes de las pacientes en estudio, se repartió de forma equitativa en ambos grupos. En el grupo 1 predominó con un 35 % del volumen de pacientes que presentaron tres o más abortos provocados y en el grupo 2 el antecedente de parto pretérmino previo, con un 22,6 %. Otras como las operaciones cervicales, infección urogenital y las anomalías congénitas uterinas se distribuyeron en un perfil bajo porcentual y solamente una de cada diez mujeres no presentaron factor de riesgo asociado. La comparación de los grupos no mostró resultados estadísticamente significativos (p= 0,23).
La longitud cervical funcional se distribuyó en ambos grupos como muestra la tabla 3. Las gestantes se dividieron según la medición cervical en menor de 15 mm, entre 15-25 mm y más de 15 mm de longitud en casi tres tercios iguales. En el grupo 1 la mitad de las gestantes presentaron una medición del cérvix superior a 25 mm y el grupo 2 de gestantes mostró que cuatro de cada 10 tenía una longitud cervical entre 15-25 mm. Solo un cuarto de la muestra presentó mediciones cervicales inferiores a 15 mm. Al igual que la tabla anterior no se encontró significación estadística en los grupos.
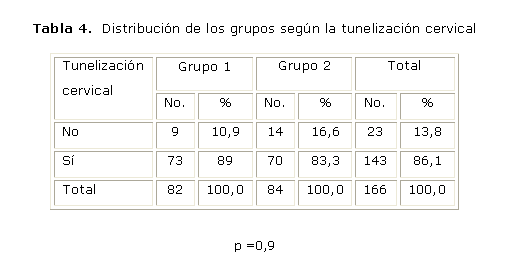
En la tabla 4 se aprecia la relación de la tunelización del canal cervical en ambos grupos donde de un total de 166 pacientes el 86,1 % (143 mujeres) presentaron un diagnóstico positivo de este signo ecográfico, repartida la muestra en 79 pacientes (89 %) y 70 (83,3 %) correspondientes al grupo 1 y 2 respectivamente. Una muestra discreta constituida por 23 pacientes no presentó en el diagnóstico esta valoración ecográfica. Este signo ecográfico no mostró diferencias significativas en los resultados analizados en estos grupos (p= 0,9).
La distribución de la muestra según el momento de colocación del pesario se enuncia en la tabla 5. A casi la mitad de las pacientes les fue colocado el pesario cerclaje entre las 29 y 33 sem, entre las 26 y las 28 lo recibieron cuatro de cada 10 mujeres en el estudio y solo el 14,6 % de las pacientes lo recibió antes de la sem 26.
La distribución de las pacientes según la edad gestacional alcanzada al momento del parto, muestra que casi la mitad de las gestantes alcanzaron el término de la gestación, un tercio se incluyó en el grupo de pretérmino grande (34-36,6) y solo próximo a un cuarto del total de las pacientes (21,4 %) obtuvieron un parto por debajo de las 34 sem. Estos resultados sí mostraron resultados verdaderamente significativos comparando ambos grupos (p= 0,0001).
DISCUSIÓN
La incidencia de partos prematuros se ha demostrado que es algo mayor en mujeres nulíparas.12 En un estudio del año 2003 en la Maternidad de Guantánamo en Cuba, se realizó una investigación donde 132 mujeres fueron nulíparas, que representaba el 66 % de una muestra de un total 200 pacientes que presentaron parto pretérmino.13 Resultados similares obtuvieron Neufeld y otros,13 con un estudio con mejor diseño estadístico de casos y control, que obtuvieron iguales resultados, en el cual el grupo de nulíparas era el que predominaba.
En la tabla 1 se muestra la distribución de las gestantes según su paridad. Seis de cada diez mujeres fueron nulíparas, un tercio de las ellas fueron primíparas y solo el 10 % tenían dos partos o más, se repartió de forma equitativa en ambos grupos sin representar ningún nivel de significación estadística.
En otro estudio de regresión múltiple realizado por Helen Y y otros,14 en la Universidad de Cincinnati, Estados Unidos, presentaron un 59 % de las gestantes clasificadas como multíparas, 63 con más frecuencia presentaron partos pretérminos, casuística que contradice la parte de la literatura antes comentada.
Cuando se discutieron los factores de riesgo asociados en el grupo estudio, conformado por pacientes con modificaciones cervicales evidenciadas en la ecografía transvaginal, asintomáticas, con las gestantes del grupo 2, se observa que el aborto provocado o voluntario en número de 3 o más representó un 35 % con un resultado estadísticamente significativo (p= 0,02), aunque algunos autores15 consideran este factor de asociación como débil para provocar la prematuridad. El simple hecho de producir una dilatación forzada del orificio cervical interno de forma repetitiva, provocaría ruptura de miofibrillas a este nivel, teniendo como consecuencia una posterior insuficiencia cervical anatómica o funcional, demostrado a través de la histeroscopia como complemento de la evaluación del factor cervical.
A continuación se ubicaron los abortos espontáneos con un 19,5 %. En un estudio multicéntrico, observacional y retrospectivo realizado en Italia,16 analizaron 7 634 paciente de 9 maternidades, las cuales habían tenido un parto pretérmino espontáneo, se confirmó que el 22, 7 % de las gestantes tuvieron una historia previa de aborto, por lo que se asoció este factor con el riesgo elevado de parto pretérmino espontáneo (OR= 1,954; 95 % CI= 1,1623,285; p-value= 0,0116) (56). Los abortos previos predisponen a la mujer a tener resultados adversos en embarazos subsiguientes, a tener parto pretérmino, y a recién nacidos con bajo peso al nacer.
La incidencia aumenta con rapidez si se incluyen casos con abortos previos en el segundo trimestre, independiente del tipo, ya sea inducido o espontáneo, aumentando esto la probabilidad de parto pretérmino, para estos autores fue menos significativa la correlación entre historia previa de parto pretérmino que entre aborto previo y parto pretérmino.17,18
La incompetencia cervical se considera en forma tradicional como causa de aborto durante el segundo trimestre, hay evidencias que sugieren variaciones de la enfermedad. El espectro de las presentaciones abarca la pérdida recurrente de embarazo durante el segundo trimestre, que es la más reconocida, algunas formas de trabajo de parto pretérmino que pueden acompañarse de prolapso de las membranas en ausencia de contractilidad uterina significativa o ruptura de membranas y probablemente trabajo de parto muy rápido en embarazos a término.
La incompetencia cervical durante el segundo trimestre es una forma de síndrome en el que la característica predominante es la maduración del cuello uterino. Sin embargo algunos casos de incompetencia cervical que se producen en el segundo trimestre podrían no deberse a enfermedades cervicales primarias que estimulan la madurez prematura, sino que tal vez se asocien con otros procesos patológicos.
El factor de riesgo más destacado en el grupo 2 de gestantes, fue el antecedente de un parto pretérmino previo, con un 22,6 % y en el grupo de gestantes con pesario 14,6 % lo cual se recoge en la literatura19 como un factor de asociación fuerte.
Guzmán y otros,20 indican que la mejor variable para determinar el riesgo de parto prematuro en pacientes con alto riesgo, es la medición de la longitud cervical y recomiendan restricción de la actividad física si la longitud es menor de 25 mm y prevención quirúrgica con cerclaje cuando la longitud es menor de 20 mm.
Respecto a la medición de la longitud cervical en el grupo con pesario y el grupo sin él, se encontró que de un total de 65 pacientes con longitud cervical entre 15 y 25 mm esta fue mayor en el grupo 2 con un 42, 8 % en relación con el grupo 1, el cual presentó un 37,8 %, fueron similares los resultados en ambos grupos, cuando la longitud fue menor de 15 mm con 20,7 % versus 22,6 % respectivamente.
Estos hallazgos se correlacionan con otros autores,21,22 donde la detección de una longitud cervical menor de 30 mm constituye un factor asociado a la posibilidad de tener un parto prematuro entre las 26 y 36 semanas con un OR 11,1 (IC 95 % 4,55 27,05).
También en el 2001, Celik y otros,23 determinaron que una longitud cervical de 15 mm o menos tiene un alto riesgo de parto pretérmino antes de las 33 sem; esto puede encontrarse en el 1 % de la población. Además se ha demostrado que la longitud cervical menor de 20 mm está presente en el 100 % de las pacientes con amenaza de parto pretérmino, se encuentra una fuerte relación entre la reducción de la longitud y esta enfermedad obstétrica.
Se concluye que, el riesgo de nacimiento pretérmino espontáneo está inversamente relacionado con la longitud cervical medida por ecografía transvaginal entre las 20 y las 24 sem.21,23
La presencia de tunelización o funneling, que es fácilmente observado por la ultrasonografía transvaginal se orienta hacia la determinación de la longitud del túnel, su ancho y la longitud funcional del cuello. Se han evaluado a pacientes nulíparas y observaron un acortamiento del cuello de 1 mm por semana a partir de las 24 sem y 2,2 mm. Así Iams y otros21determinaron que la longitud media a las 24 sem es de 35,2 +/- 8,3 mm, y a las 28 sem de 33,7 +/-8,5 mm, los valores de 30 mm, 25 mm y 20 mm de longitud cervical se pueden correlacionar con el percentilo 25, 10 y 5 respectivamente, con riesgo relativo para parto prematuro antes de las 35 sem de 3,79 para las pacientes con longitud cervical en el percentil 25th; de 6,19 de riesgo relativo para las que se encuentran en el 10mo. percentilo, y de 9,49 para las medidas ubicadas en el 5to. percentilo.
En otro estudio prospectivo21-24 se evaluaron 705 pacientes, las cuales tenían riesgo elevado de parto pretérmino antes de las 35 sem, y se apreció una disminución en un 6 % por cada milímetro adicional de la longitud cervical (p =0,001) y una disminución aproximada del 5 % por cada semana adicional de prolongación del embarazo hasta el momento del parto. La determinación de la tunelización va en relación con la longitud de la misma y con el largo total del cuello, parámetro con una especificidad del 86 % y una sensibilidad del 80 % para la predicción del parto prematuro.
La edad gestacional al momento de colocación del pesario están en correspondencia con el momento previo de realización de la ecografía transvaginal, que hace confirmación temprana de las modificaciones cervicales y que permite la aplicación de un tratamiento apropiado el cual puede ayudar a prevenir el parto pretérmino, al 40 % de las pacientes con amenaza de parto pretérmino se les colocó el pesario con 26 sem.
Se ha propuesto que la medida del canal cervical durante el embarazo va disminuyendo progresivamente a partir de las 20 sem, este acortamiento todavía no está bien dilucidado, y al parecer es una regresión fisiológica.
Cuando existe un cuello corto asintomático, este puede estar relacionado con un proceso biomecánico pasivo, que involucra al cérvix, pero no al útero, conociéndose que el cambio dinámico del cérvix es común en mujeres que inicialmente tenían cuello corto, otros han mostrado que existe una disociación funcional entre el cérvix y el útero.
La edad gestacional al momento del retiro del pesario fue analizado en esta investigación, donde la mayoría de las gestantes constituida por 73 pacientes fue retirado con más de 34 sem, una vez rebasada la prematuridad temprana y tardía para un 89 % como fue protocolizado, solo en 6 pacientes fue retirado con menos de 34 sem para un 7,2 %. Según Arabin9 el pesario puede permanecer in situ teóricamente hasta las 37 sem, aunque puede ser retirado a las 36 sem.
En este estudio, una vez alcanzada la semana 35 se retiró el pesario, para minimizar el riesgo potencial de infección por el uso de este dispositivo.
Más de la mitad de las gestantes son nulíparas. Los factores de riesgo mejor representados fueron: 3 o más abortos provocados, 2 o más abortos espontáneos, partos pretérminos previos y fibromiomatosis. La mitad de las gestantes del grupo con pesario presentaron una medición del cérvix superior a 25 mm. La tunelización del canal cervical fue frecuente en ambos grupos. A casi la mitad de las pacientes les fue colocado el pesario cerclaje entre las 29 y 33 sem. La mitad de las gestantes alcanzaron el término de la gestación.
REFERENCIAS BIBLIOGRÁFICAS
1. Aguilar MT, Bajo J, Manzanares S. Medicina Materno-Fetal. Parto Pretérmino y Prematuridad. Tratamiento de la Amenaza y Parto Pretérmino. Fundamentos de Obstetricia. SEGO. 2007;III(51):425-30.
2. Cabero L, Ingermarsson I. Parto prematuro. Aspectos de géneros del nacimiento pretérmino. XIV Curso Intensivo de Formación Continuada de Medicina Materno Fetal. Ed. Med Panamericana S.A., 2004;30(5):47-51.
3. Buitendijk S, Zeittin J, Cuttini M, Langhoff Ross J, Bottu J. Indicator of fetal an infant health outcomes. European Journal of Obstetrics and Gynecology and Reproductive Biology. 2007:33-44.
4. Cabero Roura JM, Lailla Vicens. XVI Curso intensivo de formación continuada. Centro Español de Derechos Reprográficos. Medicina Materno fetal; 2008.
5. Ministerio de Salud Pública. Registro de datos estadísticos continuos del hospital "Ramón González Coro". 2000-2010. La Habana: MINSAP.
6. Goldenberg RL, Colhane JF, Jams JD, Romero R. Epidemiology and causes of preterm birth. Lancet. 2008;371:164-75.
7. Salcedo A, Ruiz C. Repercusiones neonatales de la prematuridad. En: Cabero R. Parto Pretérmino. XIV Curso Intensivo de Formación Continuada de Medicina Materno Fetal. Ed. Med Panamericana S.A. 2004;30(3):19-30.
8. Grzonka DT, KaŸmierczak W, Cholewa D, Radzioch J. Herbich cervical pessary-method of therapy for cervical incompetence and prophylaxis of prematurity. Polish. 2004;57(1):105-7.
9. Arabin B, Halbesma JR, Vork F, Hubener M, et al. Is treatment with vaginal pessaries an option in patients with a sonographically detected short cérvix?. J Perinat Med. 2003;31:122-33.
10. Khanam, Dawlatly D, Khan K, Paeprer-Rohritht, Jagaprakasan K. Is Cervical pessary an answer to preterm delivery? Obstetric case reports. Whipps Cross University Hospital, Department of fetal Medicine, London, UK. 2009;44(17):9-44.
11. Gary A. Dildy III. Clinical Managemen Guidlines for Obstetrician gynecologist. Menachem. Journal Obstet Gyn. 2007;109(4):863-9.
12. Ganfong Elias A, Andino N, Simono Bill NM, Gonzalez Pérez JM, Ferreira Fernandez L, Díaz Pérez MC. Influencia de la ruptura prematura de membrana en algunos resultados perinatales. Rev Cub Obstet Ginecol 2007;33(2).
13. Neufeld MD, Frigon C, Graham AS, Mueller BA. Maternal infection and risk of cerebral palsy in term and preterm infants. J Perinatol. 2005;25:108-43.
14. Helen Y, Khoum JC, Sibai. Cervical dilatation on presentation for preterm labord and subsequent preterm birth. Am J Perinatol. 2009;26:1-6.
15. Visintine J, Berghella V, Henning D, Baxter J. Cervical length for prediction of preterm birth in women with multiple prior induced abortions. Ultrasound Obstet Gynecol. 2008;31:198-200.
16. Fachinetti F, Dante G, Venturini P, Paganelli S, Volpe A. 17 alpha hidroxyprogesterone effects on cervical proimflammatory agents in women at risk for preterm delivery. Am J Perinatol. 2008;25:503-6.
17. Berghella V. Novel developments on cervical length screening and progesterone for prevent preterm birth. BJOG. 2009;116:182-7.
18. Freak R, Poli A, Comb. Previous abortion and risk of preterm birth, a population study. J Materm Fetal Neonatal Med. 2009;1:1-7.
19. Moster D. Long-term Medical and Social Consequences of Preterm Birth. New England Journal of Medicine. 2008;395(3):262-73.
20. Guzman ER, Walters CO, Reilly- Green C, Kinzler WL, Waldron R. Use of cervical ultasonography in prediction of spontaneous preterm birth in twin gestations. Am J Obstet Gynecol. 2000;183:1103-7.
21. Iams JD, Romero R, Colhane JF, and Goldenberg RL. Primary, secondary and Tertiary interventions to reduce the morbidity and mortality of preterm birth. Lancet. 2008;371:164-75.
22. Grimes-Dennis J, Berghella V. Cervical length and prediction of preterm delivery. Curr Opin Obstet Gynecol. 2007;19:191-5.
23. Celik E, To M, Gajewska, Smith GC, Nicolaides KH. Cervical length and obstetric history predict spontaneous preterm birth: development and validation of a modelto provide individualized risk assessment. Ultrasound Obstet Gynecol. 2008;31:549-54.
24. Nicolaides KH, Fonseca ED, Celik E, Parra M. Progesterone and the risk of preterm birth among women with short cérvix. N Engl J Med. 2007;357:462-9.
Recibido: 10 de diciembre de 2012.
Aprobado: 25 de diciembre de 2012.
Alfredo Nodarse Rodríguez. Hospital Ginecobstétrico Docente "Ramón González Coro". Calle 21 y 4. El Vedado. La Habana, Cuba. Correo electrónico: alfmed@infomed.sld.cu