Introducción
La púrpura trombocitopénica trombótica (PTT) es una enfermedad hematológica con una tasa de mortalidad que, en ausencia de tratamiento oportuno, podría llegar hasta el 90 %.1) La coexistencia de esta enfermedad en los pacientes con lupus eritematoso sistémico (LES) es rara, pero ha sido documentada previamente.
Un estudio retrospectivo indica que al menos 1,56 % de los pacientes con LES presentan una PTT.2) Estos pacientes tendrían un aumento de la mortalidad y un tiempo de remisión más largo.3Aparte, de la implicación autoinmune que desarrollan los pacientes con LES y el tratamiento inmunosupresor asociado, que los hace propensos a sufrir infecciones graves y, en muchas ocasiones, necesidad de hospitalización en unidades de cuidados intensivos (UCI).4
Se presenta el caso de una mujer peruana que desarrolló PTT en el contexto de un cuadro de LES activo con complicaciones relacionadas con shock séptico secundario a una infección respiratoria.
Presentación de caso
Paciente femenina, peruana, 41 años de edad y con antecedentes de LES, púrpura trombocitopénica inmunológica (PTI) e hipotiroidismo. Acudió a emergencia por presentar palidez cutánea generalizada, petequias en miembros inferiores y tórax, hematuria y hemorragia subconjuntival. Se hospitalizó y fue tratada como cuadro de PTI activo, por lo que se le administraron pulsos de metilprednisolona y prednisona. Al quinto día de tratamiento, la paciente presentó fiebre, trastorno del sensorio y convulsiones; posterior a ello, se le agregó shock séptico por neumonía intrahospitalaria. Además, se le realizaron exámenes de laboratorio y se evidenció disminución en las cifras de hemoglobina, con presencia de esquistocitos en la lámina periférica; es así que, con todos estos elementos, fue referida al Hospital Nacional “Edgardo Rebagliati Martins” (HNERM) con diagnóstico de anemia hemolítica microangiopática. Fue hospitalizada en la UCI para soporte ventilatorio y tratamiento urgente con recambio plasmático y terapia antibiótica con vancomicina 1 g cada 12 horas.
Durante su estadía en la UCI, presentó palidez cutánea generalizada, petequias en miembros superiores y deterioro del nivel de conciencia. Al hemocultivo transcatéter se aisló Estafilococo aureus meticilina resistente. Se repitió hemograma y se encontró anemia grave (Hb:5.3 g/dL), plaquetopenia (10 000 plaquetas/mm3), esquistocitos y 27 % de glóbulos rojos nucleados. Además, se detectó elevación de la lactato deshidrogenasa (LDH) (1274 UI/L), la bilirrubina indirecta (2.36 mg/dL), disminución de la haptoglobinaa (1.1mg/dL) y prueba de Coombs directa negativa; todo ello indicativo de hemólisis microangiopática y diagnóstico presuntivo de PTT. También, se le realizó aspirado de médula ósea, que evidenció una hiperplasia eritroide en el contexto de la hemólisis periférica.
A la paciente se le realizaron otros estudios para confirmar actividad lúpica, en los cuales se evidenciaron anticuerpos antinucleares (ANA) positivos, valores de complemento C3 y C4 dentro de límites normales, existencia de hematuria, presencia de cilindros granulosos, proteinuria y piuria. Con todos estos elementos se le aplicó a la paciente la escala SLEDAI (del inglés Systemic Lupus Erythematosus Disease Activity Index) para cuantificar el grado de actividad lúpica. El puntaje obtenido fue 41, lo cual evidenció que la paciente tenía actividad de la enfermedad (LES activo).
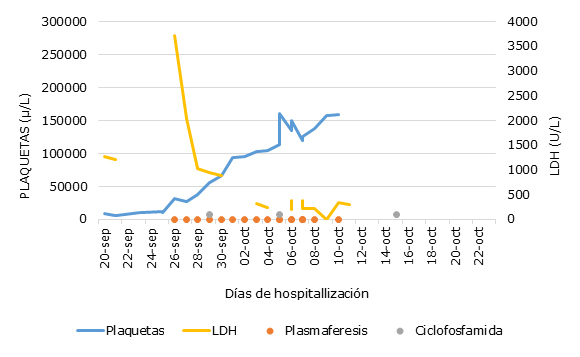
Finalmente, con el diagnóstico presuntivo de PTT, asociado a LES activo grave, se inició tratamiento oportuno con plasmaféresis (un total de 14 sesiones), corticoterapia con metilprednisolona y 3 pulsos de ciclofosfamida; con lo cual se logró normalizar sus valores de plaquetas (≥ 150 000 /mm3 en dos mediciones consecutivas) (Fig.) y se recuperó del trastorno del sensorio. El shock séptico por la neumonía intrahospitalaria se resolvió con el uso de vancomicina. Se le dio de alta en buen estado general con controles ambulatorios por consultorio externo de hematología y reumatología.
DISCUSIÓN
La púrpura trombocitopénica trombótica es una emergencia hematológica que puede comprometer la vida del paciente. Tradicionalmente, se define como una pentada clínica característica (trombocitopenia, anemia hemolítica, fiebre, deterioro cognitivo y afectación renal). No obstante, la presentación de esta pentada (presente hasta en 10 % de los pacientes con PTT) indica padecimiento agudo y grave de la enfermedad.5
Se realizó una estrategia sistematizada de búsqueda bibliográfica en Pubmed (Anexo) con el objetivo de revisar el reporte de casos en este campo (presentación conjunta PTT-LES) en los últimos 10 años.
Es así que los casos más similares encontrados fueron el de la asociación de PTT y LES en mujeres gestantes,6 la presentación en una mujer asiática sin dosificación de ADAMTS13 (del inglés “A disintegrin-like and metalloprotease with thrombospondin type 1 motif no. 13”),7 casos de debut conjunto de ambas enfermedades;8,9,10,11,12,13 dos casos de mujeres en donde sí fue posible dosificar ADAMTS13, uno con desenlace favorable 14 y otro con desenlace fatal.15 El caso más parecido al que se presenta, es el de la mujer asiática, con diagnóstico clínico de PTT asociado a LES en donde su manejo oportuno dio resultados favorables.7 No se encontró reporte de caso peruano con esta búsqueda.
El diagnóstico de PTT puede realizarse, en el contexto de un paciente con trombocitopenia y anemia hemolítica, con el resultado de actividad baja de la proteína ADAMTS13.16 Sin embargo, la ADAMTS13 es una prueba poco accesible en laboratorios de los diferentes centros hospitalarios,17 tal como ocurrió en el caso presentado. De esta manera, una óptima evaluación clínica del paciente, asociado a exámenes de función hematológica y renal, pueden determinar el diagnóstico como ocurrió en el caso presentado.
Las guías vigentes describen que es posible realizar el diagnóstico de PTT si el paciente presenta los siguientes hallazgos de laboratorio: trombocitopenia en niveles menores de 30 000 plaquetas/mm3 y anemia hemolítica microangiopática (evidenciado con el aumento de la bilirrubina indirecta, aumento de LDH, reticulocitosis, disminución de haptoglobina, prueba de Coombs directa negativa y presencia de esquistocitos).1,16,18 Con todas estas características, y debido a la emergencia hematológica que comprometía el sistema neurológico de la paciente del presente reporte, se hizo el diagnóstico de PTT y se instauró el tratamiento oportuno con la plasmaféresis.
El tratamiento de la PTT debe empezarse dentro de las primeras 24 horas de instalado el cuadro de enfermedad; es así que la plasmaféresis es esencial como terapéutica de elección para esta enfermedad,1 lo cual se aplicó para la paciente del presente caso.
La plasmaféresis debe continuarse hasta lograr dos resultados consecutivos de recuento plaquetario superior a 150 000 plaquetas/mm3.1) También la plasmaféresis ha demostrado ser segura en casos de sepsis grave o shock séptico (como lo ocurrido en la paciente) y podría contribuir a reducir la mortalidad como terapia adyuvante al tratamiento farmacológico.19)
Por otro lado, el uso de la ciclofosfamida ha demostrado buen efecto y está indicado en casos de PTT refractarios o graves,20 como lo ocurrido en el presente caso. El uso conjunto de ciclofosfamida y corticoterapia también forman parte del manejo de los pacientes con LES;21 por lo que, dado el historial de LES de la paciente del caso, el tratamiento previo con metilprednisolona permitió controlar el estado de LES activo.
La presencia de PTT y LES es poco frecuente y su diagnóstico es complejo debido a la similitud en cuanto a sus manifestaciones.10 Sin embargo, la importancia en la identificación de la superposición de ambas enfermedades radica en el curso y grave de la PTT.
Letchumanan y otros,3 señalaron aumento de la mortalidad y tiempo de remisión más largo en los pacientes con ambas enfermedades.
En la paciente del caso, el uso inicial de corticoides permitió controlar la actividad del LES durante la crisis aguda del PTT; el diagnóstico clínico oportuno de PTT, sin dosificación de ADAMTS13, permitió un tratamiento temprano con plasmaféresis, su posterior recuperación y la incorporación absoluta de la paciente en su actividad laboral.