Introducción
La tuberculosis (TB) es una de las principales causas de mortalidad a nivel mundial.1 Según la Organización Mundial de la Salud (OMS), aproximadamente un tercio de la población mundial está infectada por el bacilo de Koch.2 Con el advenimiento de nuevos objetivos en salud de diversos países para el control de esta enfermedad, se puso en marcha la implementación de mejores medidas de prevención, las cuales han conducido a una disminución de la incidencia de casos y sus complicaciones. Sin embargo, en las últimas décadas la pandemia del virus de la inmunodeficiencia humana (VIH) ha contribuido al incremento de los casos notificados de TB, convirtiéndose en uno de los principales factores de riesgo para desarrollar la forma activa de la enfermedad.3
Para el año 2019, el 8,6 % de las personas con TB también eran VIH positivos.4 La Organización Panamericana de la Salud (OPS) reportó que la región de las Américas fue la segunda en prevalencia de VIH positivos, dentro de los casos nuevos de TB a nivel mundial, solo por debajo de África.5
En el Perú se ha tenido gran éxito en la reducción de la incidencia y morbimortalidad; sin embargo, de los 32 282 casos registrados en el 2019, el 6,9 % tuvo coinfección con VIH;6 siendo Lima Metropolitana una de las ciudades con mayor concentración de casos.7 El impacto de la coinfección TB/VIH es bidireccional, la infección por VIH afecta la presentación clínica, manejo y evolución de la enfermedad tuberculosa, debido a que promueve su forma activa, aumenta el riesgo de transmisión, aumenta su letalidad, favorece el desarrollo de formas extrapulmonares y baciloscopias negativas, además, aumenta la demanda al sector salud.5
Los estudios que han analizado los factores relacionados a la coinfección TB/VIH en nuestra región son escasos.8,9,10 Si bien estos tienen hallazgos importantes sobre los factores clínicos y epidemiológicos, los estudios en población peruana son mínimos, a pesar de que Perú es uno de los países que reporta mayor incidencia de estas enfermedades a nivel de Latinoamérica y a nivel mundial. Un estudio realizado con datos del 2011 en Lima encontró factores asociados al cribado de VIH en pacientes con TB, sin embargo, no pudo evaluar en detalle los factores asociados a la coinfección TB/VIH.11
Es por ello que el objetivo de nuestro estudio fue identificar los factores asociados a la coinfección TB/VIH en los pacientes ingresados en el Programa de Control de la Tuberculosis (PCT) en el Hospital Nacional Dos de Mayo.
Métodos
Se realizó un estudio transversal y analítico. A partir de las historias clínicas de pacientes hospitalizados e ingresados en el Programa de Control de Tuberculosis del Hospital Nacional Dos de Mayo.
Se trabajó con 289 historias clínicas de pacientes pertenecientes al (PCT) del Hospital Nacional Dos de Mayo. Se incluyeron todos los pacientes pertenecientes al PCT que hubiesen sido hospitalizados durante el periodo de julio 2015 a junio 2016 en el Hospital Nacional Dos de Mayo y que fueran mayores de edad. Se excluyeron las historias clínicas con registros incompletos, que no contaran con las variables de interés y aquellos pacientes que hubiesen recibido quimioprofilaxis.
Todos los pacientes incluidos en el estudio, al pertenecer al PCT, tenían diagnóstico de tuberculosis activa al momento de la atención, que se corroboró mediante baciloscopia, cultivo, estudio clínico, radiológico y/o histopatológico.12 Para medir la coinfección TB/VIH se consideró a los pacientes diagnosticados serológicamente que contaran con dos pruebas de Elisa, de tercera generación IgG y que fuese reactiva para el VIH tipo 1 y 2, además, que fuese confirmada por una prueba de Western Blot positiva. Para medir la localización del compromiso de la tuberculosis se utilizó la clasificación brindada por el Ministerio de Salud del Perú, en la Norma Técnica de Atención de los pacientes con tuberculosis.12
Los factores evaluados fueron obtenidos a partir de los antecedentes y datos presentes en la historia clínica, se incluyó sexo, edad, consumo de tabaco, consumo de alcohol, consumo de drogas (marihuana y/o cocaína), presencia de comorbilidades (ya sean neoplasias, cirrosis, insuficiencia cardiaca, enfermedad cardiovascular, enfermedad renal crónica, diabetes mellitus, asma y/o enfermedades crónicas pulmonares), antecedente de TB (diagnóstico previo de tuberculosis con o sin tratamiento, referido por el paciente), ingreso con tratamiento ya indicado y presencia de TB extrapulmonar.
El trabajo de investigación se realizó como parte de la tesis de grado, del Dr. César Espinoza-Chiong. Por la naturaleza del estudio, no se requirió consentimiento informado. Para la realización del estudio y el acceso a las historias clínicas se solicitaron las autorizaciones respectivas en la Oficina de Capacitación y Docencia del Servicio de Neumología y la Oficina del Programa de Control de la Tuberculosis del Hospital Nacional Dos de Mayo. Se obtuvo la autorización y aprobación del hospital para la realización de estudio de investigación, con registro de referencia N° 023856. Una vez obtenidas las autorizaciones, se procedió a la solicitud de las historias clínicas de los pacientes ingresados al PCT, se guardó la confidencialidad y se garantizó el anonimato de los datos en todo momento.
Se usó el programa Microsoft Excel (versión 2010 para Windows) para la digitación de datos, luego se realizó el análisis con el programa estadístico Stata® 11.0 (StataCorp LP, College Station, TX, USA). Se evaluaron las variables cuantitativas con la mediana y el rango intercuartílico, dada su distribución no normal. Se representaron las variables cualitativas a través de las frecuencias absolutas y relativas.
Para el análisis bivariado y multivariado se utilizaron los modelos lineales generalizados, con la familia binomial, función de enlace log y modelos robustos, se obtuvieron las razones de prevalencia crudas (RP) y ajustadas (RPa) y sus intervalos de confianza al 95 % (IC 95 %), así como, los valores p; que, si eran menores que 0,05 se consideraron estadísticamente significativos.
El estudio fue revisado y aprobado por la Oficina de Capacitación y Docencia del Hospital Nacional Dos de Mayo. No se requirió de consentimiento informado, dado que no se realizó ningún tipo de intervención invasiva o procedimientos que supongan riesgos notorios o previsibles, por lo que, nunca se tuvo una repercusión negativa sobre los pacientes. No se publicaron ni se usaron los datos de identificación personal al momento de realizar el estudio. La presente investigación cumple con todas las declaraciones éticas de la Declaración de Helsinki.
Resultados
De los 289 pacientes, el 75,8 % (219) fueron del sexo masculino y la mediana de edad fue de 39 años, con un rango intercuantílico de 26-56 años. Las formas pulmonares de tuberculosis representaron el 65,1 %. De los 101 pacientes con TB extrapulmonar, la más frecuente fue la del sistema nervioso central (33,7 %), el resto de ubicaciones de la TB extrapulmonar se pueden observar en la siguiente figura.

Fig Ubicaciones más frecuentes de la tuberculosis extrapulmonar de los pacientes registrados en el Programa de Control de Tuberculosis de un hospital en Lima, Perú.
La prevalencia de coinfección TB/VIH fue de 30,1 % (87). Las variables asociadas a esta coinfección en el análisis bivariado fueron: el sexo masculino, RP = 2,20 (IC 95 %: 1,24-3,92); la edad, RP = 0,98 (0,97-0,99); consumir alcohol, RP = 1,58 (1,11-2,25); ser consumidor de drogas, RP = 2,62 (1,88-3,62); presentar alguna comorbilidad, RP = 0,58 (0,39-0,87); tener antecedente de infección previa de tuberculosis, RP = 2,18 (1,52-3,12) y haber ingresado con un tratamiento, RP = 1,44 (1,01- 2,05). Los resultados del análisis bivariado se observan en la tabla 1.
Tabla 1 Análisis bivariado de los factores asociados a la coinfección TB/VIH en los pacientes ingresados al Programa de Control de Tuberculosis de un hospital en Lima, Perú
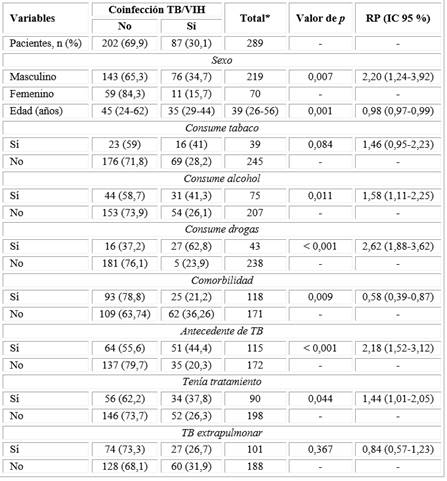
*Los valores expresan n (%) o mediana (rango intercuartílico).
En el análisis multivariado, la coinfección TB/VIH estuvo asociada a ser varón (RPa: 2,11; IC 95 %: 1,21-3,66), el ser consumidor de drogas (RPa: 1,71; IC 95 % : 1,13-2,52) y tener el antecedente de infección previa de TB (RPa: 2,35; IC 95 %: 1,53-3,63), asimismo, estuvo asociada de manera inversa con la edad (RPa: 0,98; IC 95 %: 0,97-0,99); todos estos fueron ajustados por el consumo de alcohol, el tener comorbilidades y el haber ingresado ya con tratamiento. Los resultados del análisis multivariado se observan en la tabla 2.
Tabla 2 Análisis multivariado de los factores asociados a la coinfección TB/VIH en los pacientes ingresados al Programa de Control de Tuberculosis de un hospital en Lima, Perú
| Variables | RPa (IC 95 %) | |
|---|---|---|
| Sexo masculino | 0,008 | 2,11 (1,21-3,66) |
| Edad (años) | 0,006 | 0,98 (0,97-0,99) |
| Consumo de alcohol | 0,745 | 1,06 (0,72-1,57) |
| Consumo de drogas | 0,011 | 1,71 (1,13-2,52) |
| Comorbilidades | 0,286 | 0,81 (0,54-1,19) |
| Antecedente de tuberculosis | < 0,001 | 2,35 (1,53-3,63) |
| Ingresa con tratamiento | 0,201 | 0,77 (0,52-1,14) |
Discusión
La coinfección por TB y VIH es un problema importante de salud pública en el Perú; ambas epidemias comparten escenarios epidemiológicos y factores de riesgo comunes, lo que promueve a una sinergia en su morbimortalidad.9 El presente estudio encontró una elevada prevalencia de VIH en la población estudiada, el 30,1 % de los enfermos de tuberculosis tenían VIH, cifras mayores a la reportada en el Perú el año 2019, donde se encontró que fue de 6,9 %. Así mismo, en el año 2016 fue de 5 %6 y, en el año 2011, 2,4 % en pacientes recién diagnosticados.11 Esto puede deberse a que la población hospitalizada podría tener una enfermedad más grave, probablemente, debido a la activación de la enfermedad por causa de la TB en coinfección con el VIH, la cual, se sabe que puede generar activación de enfermedad por TB y que suele asociarse a estadios avanzados de la enfermedad.13 Esto da cuenta de la importancia que tiene el tamizaje de VIH en los pacientes con TB, lo cual se refleja en el reporte del año 2019, cuando el 99 % de pacientes con TB tuvieron un tamizaje de VIH,6 mucho mayor en comparación a años anteriores.11
En Colombia se encontró una prevalencia de coinfección TB/VIH del 6,8 %, de acuerdo al registro de 10 años del programa de control de tuberculosis local.14 En otro grupo de pacientes de la provincia española de Guadalajara, la coinfección TB/VIH fue del 9,6 %.15 Es importante también destacar que las tasas evaluadas de coinfección TB/VIH dependen del grupo de referencia, así, según los programas de control de TB y VIH en el estado de Amazonas-Brasil, la coinfección TB/VIH representó el 6,7 %;8 en una serie de 2887 con VIH pacientes de Río de Janeiro, 26,4 % tuvo TB.16 Por otro lado, las prevalencias también suelen variar en locaciones que tienen a la TB y al VIH como infecciones endémicas, como en Etiopía, donde la prevalencia de coinfección TB/VIH oscilaba entre 20-67 %, según la serie reportada.17,18
La mayor prevalencia de coinfección TB/VIH podría estar relacionada también al establecimiento de zonas urbanas marginales aledañas al Hospital Nacional Dos de Mayo, que fue el lugar de estudio, donde existen condiciones de vida desfavorables, pobreza, hacinamiento, trabajos ocasionales en áreas de gran confluencia, lo que genera ambientes propicios para la transmisión de enfermedades infectocontagiosas.19
Los resultados del estudio muestran que el sexo masculino tuvo mayor frecuencia de coinfección TB/VIH, dicho hallazgo es consistente con un estudio previo en Lima, Perú;11 así como con los reportes epidemiológicos nacionales peruanos de TB y VIH/SIDA, en los que el sexo predominante fue el masculino para ambas infecciones.6,20 Este hallazgo también concuerda con el de otros estudios, por ejemplo, en una localidad de España se encontró que el sexo masculino estuvo asociado a mayor coinfección TB/VIH (OR: 2,88; IC 95 %: 1,03-8,10), al igual que otros estudios realizados en Colombia14 y en Etiopía,18 en los que se encontró una asociación de esta coinfección con el sexo masculino. Resultados similares fueron descritos en una revisión sistemática realizada sobre estudios de diferentes escenarios en Brasil.9
Otras investigaciones, aunque de mayor antigüedad, identificaron asociación de la coinfección TB/VIH con el sexo femenino.21,22 Esta discrepancia puede ser explicada por el hecho de que la detección de casos de VIH en mujeres es cada vez menor, como lo indican los datos en Brasil23 y Perú.20 Las discrepancias en la infección por VIH respecto al sexo tienen que ver también con transmisión por vía sexual en hombres que practican sexo con otros hombres; así como, con las condiciones demográficas y sociales, las cuales no son ajenas en la población con TB, sino que más bien se acrecientan. Un estudio en Brasil encontró relación de la infección TB/VIH con el sexo masculino, solo tras hacer un sub análisis en población de piel oscura,8 lo cual, teniendo en cuenta las implicaciones raciales en el nivel sociodemográfico de dicha locación y la de nuestro estudio, sugeriría un componente social importante en esta relación.
También se encontró que la prevalencia de coinfección TB/VIH disminuyó conforme aumentaba la edad, sugiriendo que la coinfección era más prevalente en pacientes jóvenes. En esto se tuvo en cuenta que la mediana de edad general de la muestra fue 39 años, la mediana de los pacientes con coinfección TB/VIH fue de 35, mientras que de los que no la tenían fue 45 años. Lo anterior concuerda con otros estudios realizados en la zona8,10 y en otras regiones.15,24,25 Este hallazgo se debe principalmente a que ambas infecciones suelen ser mayormente diagnosticadas a la edad de adultos jóvenes,6,20 que comparten gran cantidad de factores de riesgo.8 En países como el Perú, gran parte de estos factores son principalmente socioeconómicos y denotan la falta de acceso a los servicios de salud.26
Sin embargo, es necesario recordar que los jóvenes tienden a tener mayores conductas de riesgo para la salud,27 como el uso/abuso de drogas ilegales, bajo uso de preservativos, gran cantidad de parejas sexuales o bajas tasas de consultas médicas,28 esto último aunado a una baja percepción de riesgo frente al VIH.29 Un estudio realizado en adolescentes de un distrito de Lambayeque, Perú, reportó que el 17,1 % nunca usaba protección (preservativo o condón) al tener relaciones sexuales, y que el 28,2 % lo hacía a veces.30 Por otro lado, un estudio realizado en Lima, Perú, con datos de pacientes recién diagnosticados con TB, difiere de lo encontrado en este la presente investigación,11 esto probablemente sugiera un cambio de tendencia en el perfil de los pacientes, siendo diagnosticados cada vez más jóvenes, a diferencia de años anteriores, en que los diagnósticos podían hacerse incluso post mortem.31
Encontramos asociación de la coinfección TB/VIH con el consumo de drogas ilegales, como la cocaína o marihuana. Esto concuerda con lo reportado por otros autores, quienes también establecen esta relación.32,33 Sin embargo, un estudio en Brasil no encontró asociación entre el diagnóstico de infección por VIH y la presencia de TB latente en población consumidora de crack.34 En nuestro caso, la población que investigamos tuvo tuberculosis activa, lo que podría explicar la diferencia de estos resultados.
Existen pocos estudios en nuestra región que evalúen específicamente las tasas de esta coinfección en población consumidora de cocaína, marihuana u otras drogas ilegales. Las personas que consumen drogas son poblaciones vulnerables, que normalmente tienen problemas de salud mental y sufren de marginación social, además, de tener una mayor predisposición a conductas de riesgo.35,36 Así también, el ambiente ilegal por el que circulan estas drogas predispone el contacto con personas potencialmente infectadas por tuberculosis, al ser población vulnerable y poco susceptible a ser captada para diagnóstico y tratamiento.37 Encuestas nacionales en Perú reportan que el consumo de cocaína puede llegar a ser de 0,5 hasta 2,6 %,38,39 por lo que la vigilancia epidemiológica y la atención integral de las necesidades de estas personas es indispensable para el control de la coinfección TB/VIH.
Por último, los pacientes que tuvieron antecedente de TB también presentaron mayor frecuencia de coinfección TB/VIH. Reportamos un mayor porcentaje según lo encontrado en un estudio en Colombia, en el que fue de 12,3 % para pacientes con coinfección TB/VIH.10 Muchos de los pacientes hospitalizados por TB que no son nuevos, suelen haber abandonado o fracasado en un tratamiento anterior; en pacientes con coinfección TB/VIH, esto suele estar relacionados a problemas socioeconómicos, culturales y de estilo de vida.40,41
El antecedente de tuberculosis tratadas, mal tratadas o no tratadas, predispone en este tipo de pacientes a desarrollar formas extrapulmonares, sistémicas y con baciloscopia negativa, explicadas por la disminución del sistema inmune celular y su rápida progresión.13 El antecedente de haber tenido formas extrapulmonares que requieren tratamientos más prolongados dificulta la adherencia al tratamiento y su respuesta adecuada. Por lo que las TB multidrogo resistentes (MDR) y extremadamente resistentes (XDR) han ido en aumento en Lima y Callao,7 dificultando su diagnóstico, manejo clínico, evolución y pronóstico ante el tratamiento antirretroviral y antituberculoso de forma simultánea.
Entre de las limitaciones del estudio están que no se realizó un muestreo probabilístico y la ausencia de variables que podrían ser importantes, como la orientación sexual y variables relacionadas al estado inmunológico y tratamiento antirretroviral de los pacientes coinfectados TB/VIH, entre otras. A pesar de esto, nuestra investigación presenta resultados que exploran el perfil de un grupo de pacientes muy poco estudiados en nuestro medio, mostrando que este tipo de pacientes tiene un perfil particular diferente al de pacientes TB sin VIH, lo que justificaría futuras investigaciones, de alcance nacional, que permitan optimizar esfuerzos para bajar la carga de ambas enfermedades en nuestro país.
Se concluye que, para la población estudiada, la prevalencia de coinfección TB/VIH es elevada y existe mayor frecuencia de coinfección de TB/VIH entre los varones, menores de 40 años, los que tenían antecedente de tuberculosis y que consumían drogas. Es importante implementar acciones para mejorar el diagnóstico y el tratamiento de ambas enfermedades infecciosas.














