INTRODUCCIÓN
La muerte fetal es uno de los accidentes obstétricos más difíciles de enfrentar, tanto para la paciente y su familia como para el personal de salud que atiende a la gestante.1 Según la Clasificación Internacional de Enfermedades, décima revisión (CIE-10), y la Organización Mundial de la Salud (OMS), la muerte u óbito fetal se define como: «la muerte antes de la expulsión o extracción completa del producto de la concepción de la madre, independientemente de la duración del embarazo».2
Se estima que existe una frecuencia de 3,9 millones de muertes fetales al año a nivel mundial. La frecuencia es mayor en países de bajos y medianos ingresos.3
En Cuba, la tasa de mortalidad perinatal fue 12,9 en el 2018 y 12,2 en el 2019; mientras que la mortalidad fetal fue 11,5 y 10,5 en esos años, respectivamente. En la provincia de Villa Clara, la tasa de mortalidad perinatal fue 10,5 en el 2018, ligeramente inferior que la tasa del país, mientras que la tasa de mortalidad fetal intermedia y tardía en el 2018 fue de 3,2 y 5,9, respectivamente, y en el 2019 fue de 3,6 y 5,9.4
En un análisis de las causas de la mortalidad fetal tardía en el municipio de Santa Clara, se ha constatado que varias de estas escapan a las pruebas de seguimiento habituales en los cuidados prenatales, por lo que no se aprecia una causa aparente en su ocurrencia. Por las razones antes expuestas el objetivo de esta investigación fue: identificar los factores de riesgo maternos asociados con la muerte fetal tardía en el contexto santaclareño.
MÉTODOS
Se realizó un estudio descriptivo, longitudinal y retrospectivo en el municipio Santa Clara, provincia Villa Clara, en el período comprendido de enero de 2015 a diciembre de 2019. La población de estudio estuvo conformada por todas las gestantes de nacionalidad cubana pertenecientes a este municipio, las cuales presentaron productos de la concepción muertos en una etapa tardía de su embarazo. También se tuvieron en cuenta la totalidad de mortinatos que cumplieron los criterios de la Clasificación Internacional de las Enfermedades (CIE-10) de muerte fetal tardía, la que incluye muertes fetales a partir de los 1 000 g de peso, con más de 28 semanas completas de gestación, o ambas condiciones; la población quedó finalmente contituída por un total de 78 gestantes.
Se excluyeron aquellas gestantes de embarazo múltiple que presentaron productos de la concepción muertos en una etapa tardía.
La investigación se realizó con la información registrada, sin develar la identidad de las gestantes y sin causarles molestias. Bajo estos criterios la muestra quedó conformada por 71 gestantes y sus productos.
El estudio incluyó la recolección de datos del libro de registro de genética de las áreas de salud del municipio de Santa Clara, de donde se obtuvieron las variables maternas (edad, estado nutricional según índice de masa corporal, edad gestacional, antecedentes obstétricos, antecedentes patológicos personales, hábitos tóxicos, enfermedades asociadas al embarazo, período gestacional en que ocurrió la pérdida). Se incluyeron datos registrados en el libro de partos de la institución, de donde se obtuvo el registro de las muertes fetales tardías, y en el Departamento de archivos y estadísticas del Hospital Ginecobstétrico «Mariana Grajales», la historia clínica de las embarazadas seleccionadas (datos demográficos). La información obtenida fue validada por los registros del comité de mortalidad infantil hospitalaria y de los protocolos de necropsias del Departamento de Anatomía Patológica.
Se utilizaron datos obtenidos en la base de datos: Estadísticas vitales, registro de defunciones del Departamento Provincial de Estadísticas de Salud de la Provincia de Villa Clara. Los datos obtenidos se colocaron en hojas de recolección de datos.
Para el análisis y procesamiento de los datos, estos se almacenaron en un fichero, se usó el software SPSS vs 20 para Windows, según el objetivo de la investigación. Para describir las variables en el estudio se utilizaron medidas de resumen para variables cualitativas; se mostró la distribución de frecuencia absoluta y relativa expresadas en número y porciento.
Para determinar posibles subgrupos, de acuerdo a la afinidad entre factores de riesgo maternos más asociados con la muerte fetal tardía en diferentes trimestres del embarazo, en el contexto santaclareño, se usó como método multivariante de clasificación: la técnica de conglomerados en dos fases. La técnica se aplicó en dos ocasiones, en el primer análisis se incluyeron las variables que constituyen enfermedades crónicas, y en segundo, las enfermedades genitales.
Para determinar posibles asociaciones entre variables se realizó la prueba de independencia basada en la distribución Ji cuadrado (x2), ante sus limitaciones se consideró la probabilidad asociada a la prueba exacta disponible en el programa.
Para todas las pruebas de hipótesis realizadas se prefijó un valor de significación alfa de 0,05 para la toma de la decisión estadística. La información resultante de los procesamientos se mostró en tablas y gráficos para su mejor comprensión.
La investigación se rigió por los principios éticos que guían las investigaciones médicas en seres humanos plasmados en la Declaración de Helsinki en el año 2008 por la Asociación Médica Mundial, la cual respeta los principios de: autonomía, beneficencia, no maleficencia, la confidencialidad de los resultados y la protección de las personas.
Debido a que toda la información se obtuvo de registros oficiales de las instituciones donde se atendieron las gestantes implicadas, no se requirió el consentimiento informado de estas, solo el permiso de las mencionadas instituciones para acceder a estos datos.
RESULTADOS
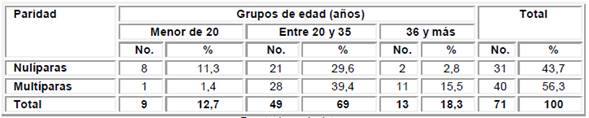
Se observó un predominio de las gestantes multíparas (40 pacientes, que representan el 56,3 %) y de la edad reproductiva óptima (49 gestantes para un 69 %). Sin embargo, los grupos de edades que se clasifican como de riesgo, o sea, menor de 20 años y de 36 y más años, representan el 31 %, lo que se considera un porciento elevado de embarazadas con este factor de riesgo para muerte fetal tardía (Tabla 1).
Los datos recolectados y reflejados en la Tabla 2 muestran un predominio de la concurrencia de riesgo de uno a tres, representado por el 71,8 %, y el grupo más frecuente el de 20 a 35 años de edad, con un 59,2 %. Las gestantes del grupo de 36 y más años de edad fueron las que presentaron una mayor concurrencia de riesgos, o sea, de cuatro a seis. De acuerdo con los resultados observados, la concurrencia de uno a tres riesgos predominó tanto en las nulíparas como en las multíparas. En el grupo de cuatro a seis riesgos la mayor frecuencia fue de las multíparas.
Tabla 2 Concurrencia de los riesgos de muerte fetal según edad maternal
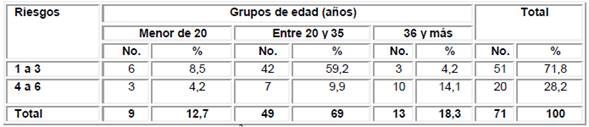
x2=20,06 p=0,000 (exacta)
Fuente: base de datos
Los datos recolectados y representados en la Tabla 3, se agruparon por conglomerados, en los que se incluyeron las enfermedades crónicas que padecieron las gestantes. Las 71 gestantes se reunieron en dos conglomerados, en el primero 47 y en el segundo 24. En la conformación de ambos conglomerados la variable más significativa fue la hipertensión arterial (en el uno por su ausencia y en el segundo por concurrir en las 10 gestantes). En este segundo grupo el hipotiroidismo y el hábito de fumar fueron variables significativas en la conformación del conglomerado.
Tabla 3 Agrupación de la muestra de las gestantes estudiadas de acuerdo a las variables que participan en los conglomerados
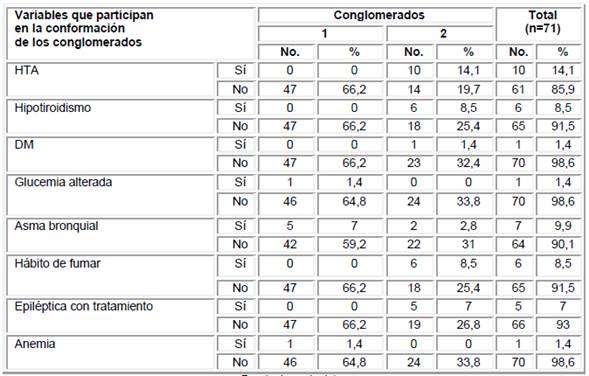
Fuente: base de datos
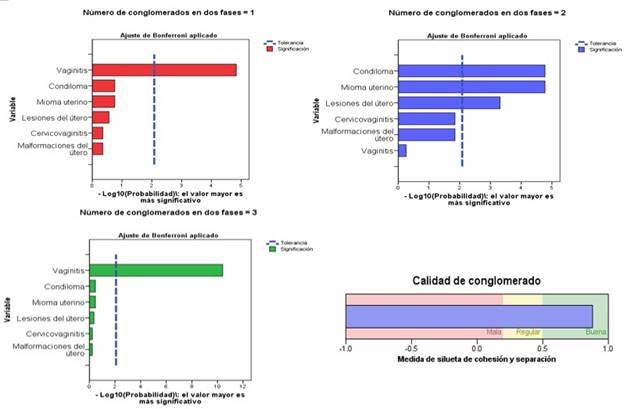
Como se puede apreciar en la Figura 1, la silueta con la medida de la cohesión y separación evidenció una buena calidad al conglomerado por enfermedades crónicas.
La muestra de las gestantes estudiadas se agrupó en tres conglomerados de acuerdo a la semejanza de las enfermedades del tracto genital que padecieron, representada en la Tabla 4. En el primero y tercero la variable significativa para esta unión fue la vaginitis, en el conglomerado uno por su ausencia y en el tres las gestantes que la padecieron (28,2 %). En el segundo conglomerado fueron significativos para la unión: los condilomas, el mioma uterino y las lesiones del útero, aquí se agruparon todas las gestantes con estas enfermedades.
Tabla 4 Agrupación de la muestra de las gestantes estudiadas de acuerdo a las variables que participan en los conglomerados

Fuente: base de datos
La silueta con la medida de la cohesión y separación mostró una buena calidad, como se puede observar en la Figura 2.
El mayor porciento de ocurrencia se encontró en la muerte fetal tardía pretérmino, o sea, antes de las 37 semanas de gestación, con un 66,2 % y le siguió la muerte fetal tardía a término con un 33,8 %, que fue la ocurrida entre 37 semanas y menos de 42,6 semanas de gestación. No se presentó ningún suceso después de las 42 semanas completas de gestación, o sea, muerte fetal tardía postérmino (Figura 3).
DISCUSIÓN
A pesar de la disminución significativa de los óbitos en las últimas décadas, este constituye un serio problema de la salud pública. En los años estudiados, la tasa de mortalidad fetal tardía se mantuvo por encima de los propósitos del país (10 x 1 000).
Aunque se han invocado diferentes causas de muerte fetal, las más frecuentes se clasifican en: maternas y fetales. La mayoría de los estudios revelan que las causas maternas ocupan el tercer lugar en frecuencia5,6 y entre ellas, el mayor porciento de factores maternos asociados a la muerte fetal tardía se encontró en las edades entre 20-35 años, lo que coincide con la edad en que son más frecuentes las gestaciones.
En otros estudios se han obtenido porcientos de muertes fetales superiores al 70,5% en este grupo de edades. Varios autores consideran que no hay riesgo estadísticamente significativo para muerte fetal en las gestantes con edad menor de 20 años; en contraste, la edad materna mayor de 35 años se asegura que constituye un factor de riesgo de muerte fetal. En el presente trabajo, la frecuencia de muerte fetal tardía fue de 18,3 %, cifra ligeramente superior a lo que informa la literatura (17,8 %).7,8
Los problemas de la gestación aumentan después de los 35 años de edad, y más aún, después de los 40 años. Después de este rango de edad señalado, las enfermedades de la gestación (preeclampsia, hemorragia, rotura prematura de membranas y la placenta previa, entre otros) aumentan. Quedar embarazada más tarde en la vida concomita con enfermedades crónicas, y las gestantes son más propensas al consumo de medicamentos, tener desórdenes médicos o experimentar morbilidad. La hipertensión crónica y la diabetes pre-gestacional, presentes en este grupo de edad, son factores de riesgo para: la restricción del crecimiento intrauterino, las contracciones disfuncionales uterinas y las malformaciones cardiovasculares fetales. Se acarrean complicaciones como: sangramientos, infecciones, trombosis, placenta acreta, partos de niños muertos y muertes neonatales.9
El grupo de gestantes en que se presentó más muerte fetal fue en las multíparas y esto coincide con las series revisadas en que se muestra como un factor de riesgo importante, sobre todo cuando presentan cuatro y más partos; sin embargo, en otros trabajos refieren que en pacientes nulíparas se presenta mayor frecuencia de muerte fetal de manera inexplicable.5,7
Sin dudas, la existencia de factores de riesgo en las gestantes estudiadas ha sido esencial en la presentación de la muerte fetal tardía. A pesar de que el grupo más importante fue el de uno a tres riesgos, otro grupo considerable de gestantes presentó entre cuatro y seis, lo cual aumentó la posibilidad de presentarlo cuando se asoció a las edades de 36 y más años y a la multiparidad. En los trabajos revisados no se encontró ninguno que relacionara los factores de riesgo en su concurrencia.
En estudios previos se han encontrado diferentes factores de riesgo de muerte fetal anteparto, que incluyen variables sociodemográficas y clínicas, como: edad materna avanzada, bajo nivel socioeconómico, ausencia o pobre control prenatal, multiparidad, tabaquismo materno, factores placentarios, complicaciones del cordón umbilical, alteraciones del líquido amniótico, hipertensión durante el embarazo y restricción del crecimiento intrauterino, entre otras.7
En el presente estudio las principales causas de muerte fetal encontradas fueron: la hipertensión arterial, seguida del hipotiroidismo y más alejadas la epilepsia con tratamiento y la diabetes mellitus. Esto coincide, en cierta medida, con los trabajos revisados, en que los antecedentes personales más asociados han sido el hipotiroidismo y la hipertensión arterial, en ese orden. Se ha encontrado, además, que la afección asociada a la mayor tasa de muerte fetal es la hipertensión arterial crónica en el 3,8 %.10,11
De este modo, puede afirmarse que la hipertensión arterial constituye la principal causa de enfermedad y muerte materno-perinatal en el mundo, debido a los cuadros denominados preeclampsia y eclampsia que constituyen su manifestación clínica más frecuente.12
El factor de inicio en la hipertensión en el embarazo puede ser la reducción de la perfusión úteroplacentaria, secundaria a una anomalía en la invasión de las arterias espirales uterinas por las células citotrofoblásticas extravellosas, asociada a alteraciones locales del tono vascular, del balance inmunológico y del estado inflamatorio, algunas veces con predisposición genética.13
La enfermedad vascular del embarazo produce una alteración de la circulación materno-fetal, la cual ocurre debido a: lesión de la pared del vaso, lesión del endotelio vascular, y alteración del tejido sanguíneo, con predisposición a la trombosis (trombofilia). La enfermedad vascular puede comprometer la circulación materna, la circulación fetal, o ambas (vasos de las vellosidades coriales trofoblásticas, arterias coronarias, umbilicales, renales).12
Algunas teorías sobre la etiología de la hipertensión apuntan al desequilibrio entre prostaciclinas y tromboxano, el papel del óxido nítrico, la susceptibilidad genética, causas inmunológicas, alteración de la reactividad vascular y el riego sanguíneo, disminución del volumen vascular y filtración glomerular, entre otros. Las mujeres jóvenes y a su vez nulíparas son las más vulnerables a la hipertensión, lo que permite aceptar las teorías hereditarias e inmunológicas, que se interpretan por una mayor resistencia del músculo uterino y una deficiente adaptación del árbol vascular a las necesidades que impone la gestación, mientras que en las mujeres mayores de 35 años, se explica por los daños crónicos del sistema vascular que sufre desgastes a causa de la edad con la consecuente esclerosis que compromete el aporte sanguíneo requerido en un nuevo embarazo.14
Según algunos autores, en la hipertensión arterial inducida por el embarazo existe una tendencia familiar, lo que trata de explicar la causa del daño endotelial que ocurre en la enfermedad hipertensiva y que determina la permanencia del proceso fisiopatológico.15
Entre las complicaciones que produce la hipertensión gestacional en el feto o recién nacido, se pueden mencionar las siguientes: el bajo peso, el Apgar bajo a los 5 minutos, trauma fetal intraparto, accidentes placentarios, la prematurez, retardo de crecimiento intraútero, etcétera.14
En orden de frecuencia a la hipertensión, le sigue el hipotiroidismo, en las gestantes objeto de estudio. Las mujeres en edad reproductiva son más propensas a presentar enfermedades endocrinas, de las cuales la segunda en aparición son las alteraciones tiroideas y la más común es el hipotiroidismo. Durante el embarazo el funcionamiento de la tiroides varía, la placenta se encarga de producir gonadotropina coriónica humana, su homología estructural con la subunidad alfa de la hormona estimulante de la tiroides y de sus receptores de LH/hCG, puede estimular a la hormona tiroidea, lo que aumenta levemente la hormona tiroxina (T4) libre. Además, aumenta la proteína trasportadora de hormona tiroidea y también el aclaramiento de yodo por parte del riñón.
En mujeres embarazadas la hormona tiroidea es importante para el mantenimiento del embarazo y el crecimiento fetal.16 En el transcurso de las primeras semanas de gestación, la hormona tiroidea fetal proviene principalmente de la madre, por lo que el desarrollo del feto se puede ver afectado si los niveles de esta hormona en la madre son bajos. El hipotiroidismo puede producir ciertas complicaciones como: abortos, parto prematuro, preeclampsia y muerte fetal, y el hipotiroidismo subclínico, se aprecia que ocurre en un 2,5 % de las gestantes, y puede propiciar el desarrollo de: diabetes mellitus gestacional, parto prematuro y desprendimiento de placenta, restricción del crecimiento dentro del útero, hemorragia posparto, además se puede acompañar de un peso bajo al momento del nacimiento y a su vez representar una alta tasa de mortalidad perinatal.17
Algunos estudios vinculan el déficit de hormonas tiroideas con diversas alteraciones que afectan en el embarazo, parto y puerperio, los que puede causar la muerte. Las complicaciones incluyen: trastorno en el desarrollo neuropsicosocial y cognitivo del recién nacido.11 Esto puede presentarse por alteración en la función endocrina del trofoblasto dado a un desequilibrio a nivel de la hormona tiroidea.16
La tercera causa en frecuencia es la diabetes gestacional. La segunda mitad de la gestación se caracteriza por un incremento progresivo en la resistencia a la acción de la insulina, de modo que en el tercer trimestre la sensibilidad a la insulina es aproximadamente un tercio de lo normal y los niveles de insulina se incrementan aproximadamente cuatro veces.
El paralelismo entre el incremento de la resistencia a la insulina y el aumento de los niveles plasmáticos de lactógeno placentario sugiere que este sea en gran parte responsable de dicha resistencia, unido a otras hormonas con acción diabetogénica que se incrementan durante la segunda mitad de la gestación, como son: el cortisol, la progesterona y los estrógenos. La elevada resistencia a la insulina hace que el ascenso de la glucemia plasmática tras la ingesta de hidratos de carbono sea significativamente mayor. A pesar de esto, solo un pequeño porcentaje de ellas desarrollan diabetes gestacional.
Los principales riesgos de la diabetes gestacional en el embarazo son: macrosomía fetal que conlleva un hiperinsulinismo fetal y el aumento de otros factores de crecimiento, preeclampsia (que posiblemente se debe, al menos en parte, a la resistencia a la insulina), polihidramnios, infecciones vaginales y urinarias (sobre todo las micosis), muerte fetal intraútero (este riesgo está más frecuentemente relacionado con pacientes con mal control glucémico y es más alto en aquellas mujeres con tratamiento médico que en aquellas que se controlan bien únicamente con dieta y ejercicio).18
Un pequeño porciento de gestantes (8,5 %), en las que se presentó una muerte fetal tardía, manifestó hábito de fumar. El hábito de fumar durante la gestación va a ejercer una influencia negativa sobre el curso del embarazo y el desarrollo fetal. Las consecuencias de estos efectos pueden manifestarse a corto y largo plazo. En la patogenia del daño fetal van a entrar en juego factores: genéticos, epigenéticos y ambientales.19
Existe transferencia placentaria de más de 4 000 toxinas: nicotina, monóxido de carbono, benzenocianuro, metales pesados como cadmio, etcétera. La nicotina parece ser el más nocivo, su alta lipofilia y la de su metabolito cotinina, favorecen el paso de la barrera placentaria. Modelos animales han mostrado sus efectos neuroteratógenos implicados en alteraciones del neurodesarrollo y efectos vasoconstrictores sobre la placenta que afectan el trofismo y la oxigenación fetal junto con la carboxihemoglobina y el cianuro. Esto explicaría el retraso de crecimiento intrauterino en este grupo de neonatos. Existe demostración histológica de estos efectos (menor vascularización y engrosamiento en la membrana basal del trofoblasto) y alteraciones en la expresión de genes placentarios implicados en la respuesta a la tensión de oxígeno. El tabaco puede inducir alteraciones epigéneticas.20
Entre las causas de muerte fetal anteparto de origen materno se encuentran las infecciones, de ellas, las vaginitis, y otras del tracto genital, son las más referidas en la literatura,21) aunque no son de las afecciones obstétricas que en la muestra estudiada fueron causas frecuentes de muerte fetal.
La colonización anormal por gérmenes como la Gardnerella vaginalis, micoplasmas, bacterias anerobias curvadas y mobiluncus desplazan a los bacilos de Doderlain de la vagina, lo que produce una alteración en las propiedades del fluido vaginal.22 Esta condición favorecería que gérmenes polimicrobianos puedan alterar el pH vaginal, lo que favorece el desarrollo de flora anaeróbica y aumenta la virulencia de los gérmenes que se encuentran en la vagina.
Algunos autores en su estudio refieren que las gestantes con vaginitis bacteriana, presentaron significativamente mayor riesgo de: contracciones uterinas pretérmino, anemia ferropénica, infección urinaria, ruptura prematura de membranas, amenaza de aborto, preeclampsia, menor frecuencia de neonatos de tamaño adecuado, así como un menor promedio de la talla y el perímetro cefálico de estos.6,13,22
Se ha encontrado que el 90 % de los líquidos amnióticos de gestantes malnutridas carecen de actividad antimicrobiana, lo que permite la infección fetal. El feto es más vulnerable al inhalar el líquido amniótico infectado antes de la semana 32 de gestación, pues posterior a esta semana, los anticuerpos maternos IgG atraviesan la placenta en cantidades importantes y pueden protegerlo.23
El presente estudio solo profundiza en algunas de las causas maternas de muerte fetal. Dentro de las causas fetales el estudio fue dirigido a las biometrías de los diferentes trimestres. Las causas fetales ocupan, en algunos estudios, el 25 %. En los últimos años se ha incrementado el uso de pruebas de bienestar fetal con el fin de disminuir las complicaciones del embarazo, sobre todo la mortalidad perinatal. Esto permite establecer las conductas a seguir para mejorar la vigilancia del bienestar fetal y evitar los casos de muerte prevenibles.7
La causa de óbito fetal más frecuente, entre las 30 y 37 semanas de gestación, descrita en la literatura fueron las alteraciones placentarias. A pesar de que estas no fueron objetivo de este trabajo, los autores consideran positivo señalar la necesidad de su estudio en investigaciones posteriores relacionadas con esta temática, por el alto porciento que aporta a las muertes fetales tardías.
La literatura describe que el porcentaje de muertes fetales inexplicadas oscila entre un 21 a 50 %, entiéndase por esta a la muerte que ocurre en fetos con edad gestacional 22 semanas o peso superior a 500 g, en la cual ni la autopsia, ni el examen histológico del cordón umbilical, placenta ni membranas logran identificar la causa. Los autores coinciden con este resultado pues en el presente estudio el porciento de muertes fetales tardías de causa idiopática fue de un 47,8 %.
CONCLUSIONES
Los factores maternos asociados a las muertes fetales tardías más frecuentes pueden agruparse en: los vinculados a las enfermedades crónicas entre las que se encuentran la hipertensión arterial y en segundo lugar el hipotiroidismo, y prevalece la vaginitis entre las afecciones del tracto genital; el hábito de fumar entre los hábitos maternos incorrectos.