Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Endocrinología
versión On-line ISSN 1561-2953
Rev Cubana Endocrinol vol.23 no.3 Ciudad de la Habana sep.-dic. 2012
URGENCIAS Y OTRAS SITUACIONES ESPECIALES
Hipotiroidismo y bocio en el embarazo
Hypothyroidism and goiter in pregnancy
MSc. Dra. Mercedes de la Caridad Hernández Hernández,I Dra. Hainet Martínez PereaII
IHospital Ginecoobstétrico "Ramón González Coro". La Habana, Cuba.
IIPoliclínico Boyeros. La Habana, Cuba.
RESUMEN
A pesar de no ser frecuente, la hipofunción tiroidea no controlada en la gestante, puede traer consigo efectos deletéreos sobre la madre y el feto, fundamentalmente cuando se presenta de forma manifiesta. Si se detecta precozmente y se trata de forma adecuada con levotiroxina, los riesgos se minimizan. Las dosis a emplear serán las suficientes para alcanzar un valor de tirotropina de acuerdo con lo recomendado para cada trimestre, y que por lo general serán mayores que en la etapa preconcepcional. El bocio se tratará en algunas condiciones específicas, y lo mismo sucede con la tiroiditis posparto. Pacientes sin disfunción tiroidea, pero con anticuerpos antitiroideos positivos elevados, también serán tratadas.
Palabras clave: embarazo, hipotiroidismo, bocio, tiroiditis posparto.
ABSTRACT
Despite the rareness of the uncontrolled thyroid hypofunction in the pregnant woman, it may bring deleterious effects for the mother and her fetus, mainly when it is manifested. If early detected and adequately treated with levothyroxin, the risks are minimal. The doses to be used are enough to reach a thyrotropin level in accordance with the recommendations for each pregnancy trimester and they will be generally higher than those of the preconception phase. Goiter will be treated under some specific conditions and the same is valid for the postpartum thyroiditis. The patients without thyroid dysfunction, but with high positive antithyroid antibodies, should also be treated.
Key words: pregnancy, hypothyroidism, goiter, postpartum thyroiditis.
INTRODUCCIÓN
Es conocido que el eje hipotálamo-hipófiso-tiroideo presenta modificaciones en mujeres normales durante el embarazo. Si bien la fisiología del tiroides materno y fetal son diferentes, ambos sistemas interactúan a través de la placenta y del líquido amniótico, lo cual permite la transferencia de iodo y de hormonas tiroideas de la madre al feto. Durante el embarazo se producen profundas variaciones en la actividad tiroidea materna. La gestación provoca una sobrecarga funcional a la glándula tiroides materna entre un 30 y 50 % de la actividad no gestante. La sobrecarga comienza a los pocos días de la concepción, y se mantiene durante todo el embarazo, debido a la estimulación del tiroides por la hormona gonadotropina coriónica, que tiene similitud estructural con la tirotropina (TSH).1
El sobreestímulo funcional tiene efecto bociogénico, y produce el aumento hasta de un 10 a un 15 % del volumen tiroideo previo al embarazo en la mayoría de las mujeres. Si no existen anomalías tiroideas (ostensibles ni preclínicas), y el aporte de iodo es suficiente, los requerimientos se satisfacen adecuadamente.
La tiroides fetal adquiere la capacidad de sintetizar hormonas aproximadamente entre las semanas 10 y 12 de gestación, pero no es funcionalmente competente hasta la semana 20. Sin embargo, desde los primeros días, el embrión necesita hormonas tiroideas, las que son aportadas por la madre durante el segundo y tercer trimestres, y aunque cuenta con triyodotironina (T3) y tetrayodotironina (T4) propias, sigue necesitando del aporte materno. Esto demuestra que la suficiencia hormonal tiroidea materna es de crucial importancia para el normal desarrollo del embarazo, en especial para el desarrollo normal del cerebro particularmente durante el primer trimestre. El pasaje transplacentario de tiroxina (T4) durante el primer trimestre del embarazo, adquiere gran importancia para el desarrollo neurológico fetal y el adecuado coeficiente de inteligencia en los niños, especialmente en áreas yodo-deficientes.1,2
REGULACIÓN TIROIDEA
En la regulación tiroidea materna durante el embarazo participan distintos mecanismos, algunos perduran durante toda la gestación, y otros tienen menor duración. Actualmente se reconocen tres secuencias que interactúan para mantener el equilibrio hormonal en la asociación madre/hijo:
a) Acción tirotrófica de la gonadotropina coriónica (HGC): en los primeros días de la gestación se elevan las concentraciones de HGC, que alcanzan su pico a fines del primer trimestre; la HGC actúa estimulando en forma directa a la glándula tiroides, con lo que aumenta su producción hormonal, y esto disminuye la secreción de TSH.
b) Incremento estrogénico: se produce entre la 6ta. y 10ma. semanas, e induce el aumento de las proteínas transportadoras de hormonas tiroideas, en particular de la globulina transportadora de hormonas tiroideas (siglas en inglés TBG). Aumenta, por tanto, la fracción ligada de T3 y T4, y disminuye la fracción libre. Como consecuencia, se elevan las concentraciones de TSH, y aumentan la T4 y T3 totales, pero con valores normales de T4 libre (T4L) y T3 libre (T3L) circulantes. El aumento de TBG perdura hasta el término del embarazo.
c) Metabolismo extratiroideo de las hormonas tiroideas mediado por las deiodinasas tiroideas (DI): las DI, presentes en casi todos los tejidos, juegan un importante papel en la homeostasis hormonal tiroidea, en particular durante la segunda mitad del embarazo. La tipo I es la más importante para la conversión de T4 a T3, y quizás no modifica su actividad durante la gestación; la tipo II convierte las hormonas tiroideas T4 y T3 reversa, en hormona T3, se localiza en la placenta, y probablemente asegura el aporte de T3 cuando disminuye la concentración de T4 materna; y la tipo III convierte la T4 en T3 reversa y la T3 en diiodotirosina, y se encuentra también en la placenta. Su función sería la de evitar excesos de T3 (se recuerda que la T3 reversa tiene una actividad hormonal casi nula).2
HIPOTIROIDISMO Y EMBARAZO
Tiene tres formas de expresión:
- Hipotiroidismo manifiesto: puede diagnosticarse en el 0,2 al 1 % de las gestantes.3
- Hipotiroidismo subclínico (HSc): aproximadamente el 2,5 % de mujeres en edad fértil podrían ser clasificadas en esta categoría.4
- Hipotiroxinemia aislada: definida como un valor de T4L por debajo del 5 o 10 percentil del rango de referencia normal, con una concentración de TSH normal. Sobre esta situación se debate aún si ocasiona efectos adversos sobre el desarrollo fetal, y su tratamiento no es recomendado por algunos grupos hasta la fecha.4
Los riesgos del hipotiroidismo sobre la madre y el feto, están demostrados en la forma manifiesta y son controversiales para la forma subclínica.4
Riesgos maternos y fetales:4
- Maternos: mayor riesgo de aborto durante el primer trimestre. Aumenta la tasa de complicaciones obstétricas, aborto espontáneo, hipertensión gestacional y desprendimientos placentarios prematuros.3
- Fetales: mayor mortalidad perinatal, crecimiento intrauterino retardado, bajo peso al nacer, retraso mental y trastornos psiconeurológicos que repercuten en el cociente intelectual, etcétera.1,3
Cuadro clínico
Las manifestaciones clínicas del hipotiroidismo en general no son específicas, y pueden estar asociadas con múltiples factores. No se recomienda para el diagnóstico de la enfermedad el uso de puntajes clínicos, el tiempo de relajación de los reflejos osteotendinosos, ni las concentraciones de las enzimas musculares.5
Causas
- Tiroiditis de Hashimoto (5 a 10 % de embarazadas), es la causa más frecuente de hipotiroidismo (clínico y subclínico) por lo que, en la pesquisa, deben incluirse determinaciones de anticuerpos (Ac) antitiroperoxidasas (TPOAb), y, si es posible, también los Ac antitiroglobulina (TgAb). La prevalencia de enfermedad autoinmune en embarazadas es de 6,5 % (igual que en la población general); de ellas, el 10 % se tornan hipotiroideas subclínicas en el primer trimestre, el 20 % en el transcurso del 2do. y 3ro., y al finalizar la gestación, el 40 %.1
- Ablación tiroidea (quirúrgica o radioisotópica).
- Interrupción del tratamiento hormonal tiroideo.
- Inhibición tiroidea por drogas, secuelas de tiroiditis posparto previa, síndrome de Simmonds-Sheehan.
- Enfermedades hipotalámicas.
Tratamiento
Se prefiere administrar levotiroxina (LT4):
- El objetivo del tratamiento debe ser normalizar el nivel de TSH, independientemente de la causa del hipotiroidismo. La dosis a emplear será de 1,6 a 1,7 mg/kg/día de LT4. Es preciso monitorizar los niveles de TSH a las 6 a 8 semanas después del inicio del tratamiento, o del cambio de dosis.
- En regiones con deficiencia de yodo, será necesario prescribir el suplemento adecuado, vía oral (yoduro o yodato de potasio 100 a 200 mg/día) o parenteral.
- Si la embarazada ya se encuentra bajo tratamiento, se incrementará la dosis de LT4 en un 25 a un 50 %; el aumento será mayor si se trata de hipotiroidismo posablativo, y menor si existe parénquima tiroideo, como en la tiroiditis de Hashimoto.
- La dosis óptima debe alcanzarse en el menor plazo posible, preferiblemente en el primer trimestre.
Rango normal de TSH recomendado para cada trimestre (mUI/L):4
- 1er. trimestre: 0,1-2,5.
- 2do. trimestre: 0,2-3.
- 3er. trimestre: 0,3-3.
Seguimiento
El seguimiento del paciente deberá realizarse cada 3 o 4 semanas durante el embarazo, y luego del parto, hasta confirmar el eutiroidismo; y dosificar T4 y TSH, al inicio y cada 3 meses.
Luego del parto, se disminuye la dosis a la menor necesaria, y se puede regresar a su dosis preembarazo y controlar la TSH en 6 semanas.6
Recomendaciones4,5
- Mantener un valor de TSH de acuerdo con el trimestre de gestación.
- Ingerir la LT4 con agua, 30 o 60 minutos antes del desayuno, o a la hora de acostarse 4 horas después de la última comida. Se deben esperar 4 horas entre la LT4 y el consumo de vitaminas con hierro.
- No tratar la hipotiroxinemia aislada.
- No existe evidencia aún para recomendar el tratamiento de gestantes con HSc y anticuerpos antitiroideos negativos, pero sí de las que tienen positivos los TPOAb.
- Se recomienda tratamiento de preferencia con LT4.
- Las pacientes con hipotiroidismo conocido y ausencia de un ciclo menstrual o sospecha de embarazo, deben incrementar su dosis de LT4 en un 25 a 30 %.
- La paciente en edad fértil que quiera embarazarse debe tener un control de TSH previo, inferior a 2,5 mUI/L.
- Las pacientes tratadas con LT4 deben seguirse con TSH cada 4 semanas durante la primera mitad del embarazo, y al menos deben tener otra determinación de TSH entre las 26 y 32 semanas. Este seguimiento será igual para las gestantes con función tiroidea normal y anticuerpos positivos, en las cuales se decida mantener una actitud conservadora y no indicar tratamiento con LT4.
- Después del parto, la dosis de LT4 debe regresar a la dosis preconcepcional, y se repetirá TSH a las 6 semanas posparto.
- No impedir la lactancia de madres tratadas con hormona tiroidea porque la LT4 es un medicamento seguro. Según la experiencia de la consulta de tiroides y embarazo del Instituto Nacional de Endocrinología se han empleado hasta 150 microgramos/día.
Hipotiroidismo en el puerperio
La enfermedad tiroidea posparto se desarrolla entre el 5 y el 9 % de las pacientes. Se asocia con la presencia de autoinmunidad tiroidea positiva, especialmente durante el primer trimestre de la gestación, y adquiere relevancia en este periodo la positividad del TPOAb.
Informes recientes sugieren que puede existir compromiso del coeficiente intelectual en niños nacidos de madres con TSH alta o ATPO detectables durante el embarazo. Esta enfermedad tiroidea se desarrolla entre las semanas 13 y 19 del posparto. Se ha hallado que el 50 % de las pacientes con T4L y TSH normales durante el embarazo, pero con TPOAb positivo durante el primer trimestre, desarrollan la enfermedad tiroidea posparto, mientras que el otro 50 % permanece eutiroidea, aunque persista el ATPO. Si bien un gran porcentaje de casos evidencia una disfunción transitoria, aproximadamente el 20-30 % desarrolla hipotiroidismo permanente. A su vez, el seguimiento a largo plazo de las pacientes con disfunción transitoria muestra que un 50 % tiene una recaída a los 7 años, lo cual es, el establecimiento definitivo de un estado hipotiroideo. Algunos estudios han hallado una incidencia elevada de sintomatología psiquiátrica en las mujeres con TPOAb positivo.2
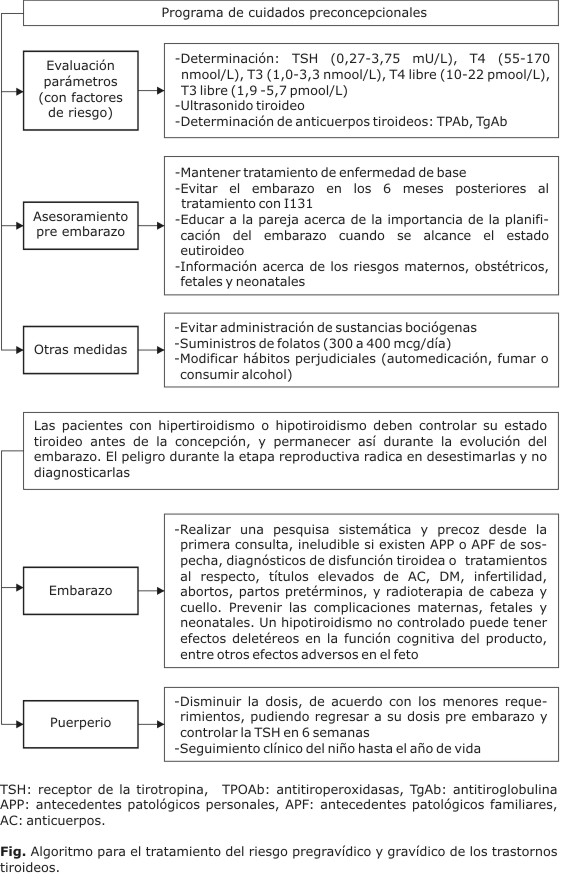
Se propone el siguiente algoritmo para el tratamiento de las mujeres con trastornos tiroideos en edad fértil (figura).
BOCIO Y EMBARAZO
Históricamente se ha visto que el volumen tiroideo se incrementa durante el embarazo, como se refleja en los jeroglíficos egipcios y en algunas pinturas europeas.7
En la gestación puede observarse un agrandamiento de la glándula tiroides, debido al sobreestímulo funcional (efecto bociogénico). Se produce un aumento de un 10 a un 15 % del volumen tiroideo, previo al embarazo, con aumento de la concentración total de hormonas, pero no de las fracciones libres, que permanecen normales (eutiroidismo).8
La presencia de bocio o el aumento de volumen tiroideo en mujeres embarazadas ha sido relacionada a un grado moderado de desórdenes por déficit de yodo (DDI).7
Tratamiento
- Tratamiento medicamentoso: hormonas tiroideas (LT4) dosis sustitutiva de 1,5-1,9 mg/Kg de peso corporal (cuando está entre 40 y 60 g). Si el bocio es de 60 g o más, independientemente del tamaño, se indica una dosis supresiva.
- Tratamiento quirúrgico: se realizará una tiroidectomía subtotal ante:
- Sospecha de malignidad (aumento de volumen brusco, cambios en la consistencia de un nódulo, resultados de citología sospechosa, etcétera).
- Signos de comprensión.
- Razones estéticas.
- La no tolerancia a las dosis de hormona tiroidea requeridas para el tratamiento supresivo.
Si el bocio no da síntomas locales, la conducta terapéutica es expectante. En caso de indicarse tratamiento médico, este se basará en la supresión de la secreción de la TSH con LT4, en las fases tempranas, y se prolongará el tratamiento de 6 a 12 meses. El tratamiento quirúrgico se indicará ante la compresión de las estructuras vecinas, la evolución a nódulo multinodular tóxico y la sospecha de malignidad.9
Seguimiento
- Evaluación clínica cada 6 a 8 semanas y determinación de TSH cada 3 meses.
- Si se indicó tratamiento con hormonas tiroideas, se mantendrán hasta que haya terminado la gestación.
- Si el bocio ha desaparecido totalmente se suspenderá la LT4 y se evaluará periódicamente.
- Si el bocio no desaparece al concluir la gestación o reaparece al suprimir el medicamento, la hormona tiroidea se mantendrá por tiempo indefinido.
Se debe indicar una TSH en la mujer embarazada si tiene:10
- Bocio.
- Anticuerpos antitiroideos elevados.
- Historia familiar de enfermedades autoinmunes de cualquier localización.
- Síntomas sugestivos de hipotiroidismo.
REFERENCIAS BIBLIOGRÁFICAS
1. Borremans CG, Perinetti HA. Embarazo y Enfermedades Tiroideas. Pren Méd Argent. 2003;90:232-43.
2. Macchia C, Sánchez J. Hipotiroidismo en el embarazo. Rev Colomb Obstet Ginecol. 2007;58(4):316-21.
3. Stagnaro-Green A. Overt hyperthyroidism and hypothyroidism during pregnancy. Clin Obstetric Gynecol. 2011;54(3):478-87.
4. Stagnaro-Green A, Abalovich M, Alexander E, Azizi F, Mestman J, Negro R, et al. Guidelines of the American Thyroid Association for the diagnosis and management of thyroid disease during pregnancy and postpartum. Thyroid. 2011;21(10):1081-128.
5. Garber J, Cobin R, Gharib H, Hennessey J, Klein I, Mechanik J, et al. Clinical practice guidelines for hypothyroidism in adults: cosponsored by the American Association of Clinical Clinical Endocrinologists and the American Thyroid Association. Thyroid. 2012;11:1-207.
6. Stagnaro-Green A, Pearce E. Thyroid disorders in pregnancy. Nat Rev Endocrinol. 2012;8(11):650-8.
7. Glinoer D, Lemone M. Goiter and pregnancy: a new insight into old problem. Thyroid. 1992;2(1):65-72.
8. Berghout A, Wersinga W. Thyroid size and thyroid function during pregnancy: an analysis. Eur J Endocrinol. 1998;138:536-42.
9. Navarro D. Epidemiología de las enfermedades del tiroides en Cuba. Rev Cubana Endocrinol [serie en Internet]. 2004 [citado 26 de noviembre de 2012];15(1). Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S1561-29532004000100004&lng=es&nrm=iso&tlng=es
10. Khandelwal D, Tandon N. Overt and subclinical hypothyroidism. Drugs. 2012;72(1):17-34.
Mercedes de la Caridad Hernández Hernández. Hospital Ginecoobstétrico "Ramón González Coro". Calle 21, entre 4 y 6, El Vedado, municipio Plaza. La Habana, Cuba. Correo electrónico: mercedezhh@infomed.sld.cu