Introdução
Os sistemas de informação em saúde (SIS) são conceituados como um conjunto de componentes inter-relacionados que processam, coletam, armazenam e distribuem informações, para a tomada de decisões no âmbito gerencial, assistencial e estratégico.1) O principal objetivo da implementação de SIS é promover a gestão das informações, potencializando a qualidade dos cuidados e a comunicação efetiva.1 Espera-se que o uso destas tecnologias contribuam para a segurança do paciente, uma vez que tendem a promover a continuidade e a qualificação do cuidado.2 Compreende-se por segurança do paciente a redução, a um mínimo aceitável, do risco de dano desnecessário associado ao cuidado de saúde.3 O risco é entendido por toda e qualquer possibilidade, de que algum elemento ou circunstância existente num dado processo ou ambiente de trabalho, possa causar danos à saúde, de forma intencional ou não intencional.4
Assim, os SIS são considerados elementos constituintes de um processo de trabalho, cuja utilização depende de aspectos técnicos da própria tecnologia, do comportamento das pessoas, da infraestrutura, das características organizacionais e das políticas internas e externas que o envolvem.5 Como um elemento importante do processo de trabalho em saúde, a sua utilização pode potencializar influências sobre a organização do trabalho, sobre a gestão do cuidado e principalmente sobre a segurança de pacientes.6
Os estudos sobre a relação entre o uso de SIS e a segurança do paciente ainda não são conclusivos, justificando a continuidade de pesquisas que identifiquem as contribuições e os riscos destas tecnologias para a segurança de pacientes.7 Em hospitais ingleses, verificou-se que a implementação, a utilização e o monitoramento de SIS são essenciais para potencializar a segurança do paciente. Entretanto, também se verificou fragilidades técnicas e a utilização inadequada do sistema, gerando riscos à segurança de pacientes.8 Outro estudo, realizado em uma unidade de terapia intensiva pediátrica nos Estados Unidos, demonstrou que a implementação de um SIS despertou nos profissionais o reconhecimento de questões relacionadas à segurança do paciente, sem no entanto efetivá-la de fato.9
Embora o discurso da adoção de SIS prometa benefícios substanciais, incluindo melhores cuidados e custos de saúde reduzidos, consequências não intencionais da implementação desta tecnologia tem surgido, inclusive erros que colocam em risco a segurança do paciente.10 Endossando esta afirmação, há ocorrência de incidentes envolvendo tal tecnologia, gerando riscos para a segurança de pacientes: Erros de uso da tecnologia e problemas com a interface interferindo na análise de informações e tomada de decisões; erros relacionados à prescrição eletrônica proporcionando decisões clínicas inadequadas; problemas com a funcionalidade do sistema atrasando o atendimento; problemas com o funcionamento da tecnologia ligados diretamente a danos causados aos pacientes.11
Levando em conta as ponderações que os estudos atuais têm levantado, as instituições de saúde estão investindo elevados recursos financeiros para aquisições de SIS que auxiliam a tomada de decisões em todas as esferas do cuidado, gerando, consequentemente, a necessidade de analisar tais tecnologias e suas influências sobre a segurança de pacientes. Sendo assim, o objetivo deste estudo foi analisar a utilização de um sistema de informação e suas influências sobre a segurança de pacientes em uma unidade de pronto atendimento.
Métodos
Trata-se de um estudo de caso, único, e de abordagem qualitativa. Justificou-se a utilização do estudo de caso pelo fato dos estudos relacionados ao SIS associados a segurança do paciente serem pouco explorados.12 Além disso, a necessidade de delimitar a especificidade de um serviço de emergência, no caso uma Unidade de Pronto Atendimento (UPA) (unidade de urgência e emergência), onde um SIS vem sendo utilizado, também contribuiu para a escolha do referencial metodológico. Desta feita, definiu-se como unidade de análise o SIS de uma UPA e suas influências sobre a segurança de pacientes. A justificativa para a escolha da abordagem qualitativa, deu-se pela necessidade de compreendermos a utilização de um SIS e suas influências sobre a segurança do paciente, numa perspectiva de como elas acontecem.13
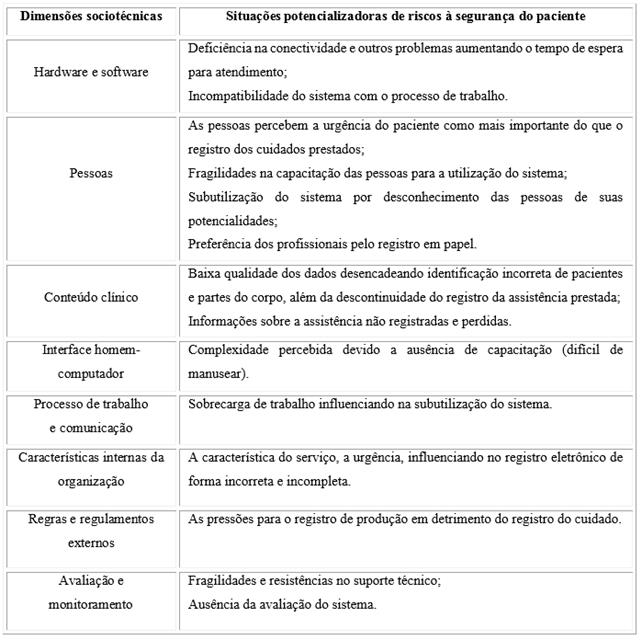
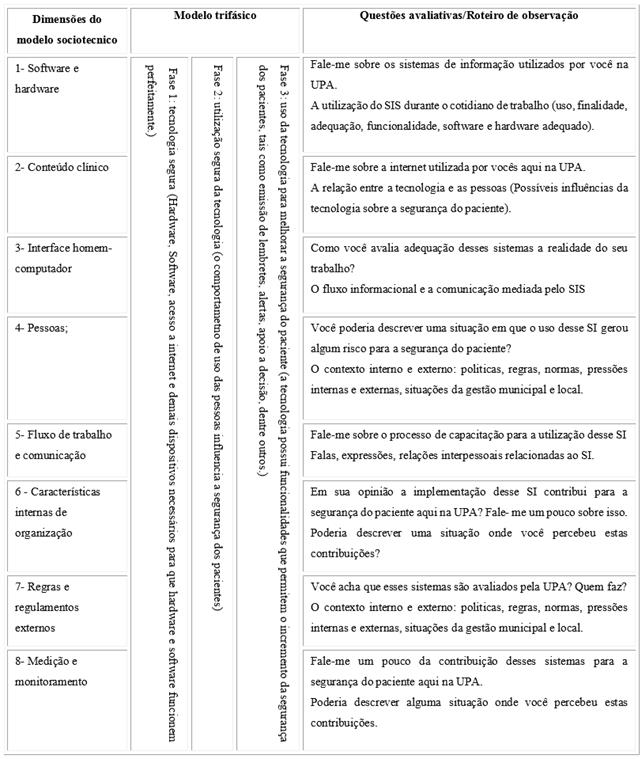
Como referencial teórico foi utilizado o Modelo Sociotécnico e Trifásico para avaliação de Sistemas de Informação e Avaliação de tecnologias seguras.8) É composto por oito dimensões avaliativas: software e hardware (hardware são as partes físicas do equipamento e software é o conjunto de programas ou aplicativos, instruções e regras que permitem o equipamento funcionar); conteúdo clínico (registro das informações sobre a assistência prestada ao paciente); interface homem-computador (relação das pessoas com o computador, como elas utilizam e percebem o SIS); pessoas (todos os sujeitos envolvidos desde a elaboração do SIS até sua utilização); fluxo de trabalho e comunicação (como ocorre o processo de trabalho e a comunicação entre os profissionais em relação ao SIS); características internas de organização (organização de trabalho da instituição); regras e regulamentos externos (influência de políticas externas); avaliação e monitoramento (avaliação do SIS, tanto pelos usuários quanto pelos desenvolvedores). A partir da avaliação das dimensões citadas é possível inferir sobre a tecnologia como segura, a utilização segura da tecnologia e o uso da tecnologia para melhorar a segurança do paciente.
O cenário foi uma UPA de um município de médio porte localizado no Estado de Minas Gerais, Brasil. A opção por realizar o estudo nessa unidade se justificou por ser a única UPA do município em foco. A UPA possui um SIS implantado há 8 anos com vistas a gestão das informações administrativas e clínicas geradas no cotidiano de trabalho dos profissionais e pacientes assistidos. Trata-se de uma UPA regional, que atende 54 municípios. A região atendida é composta por 1,2 milhões de habitantes. O SIS em avaliação foi desenvolvido pela Secretaria Municipal de Saúde (SMS) e interliga as informações geradas entre a Atenção Básica à Saúde (ABS) e os serviços de média e alta complexidade do município.
Os participantes da pesquisa foram os profissionais da UPA que utilizavam o SIS no cotidiano de trabalho. O total de participantes potenciais foram 60 profissionais, porem o número total de entrevistados foram 21, sendo: 3 recepcionistas, 7 técnicos de enfermagem, 5 enfermeiros, 2 médicos, 2 assistentes sociais e os 2 técnicos de informática responsáveis pelo SIS. Foram excluídos os profissionais que não utilizavam o SIS e aqueles que estavam em período de férias, folga ou afastados.
A coleta de dados foi realizada no período de agosto a dezembro de 2019, por meio de entrevistas abertas para todas as categorias profissionais. As questões elaboradas estavam relacionadas com as dimensões do modelo sociotécnico e do modelo trifásico. Os dados foram coletados no local de trabalho dos participantes, previamente agendados, e os entrevistados foram esclarecidos sobre a natureza da pesquisa, os aspectos éticos e legais. As entrevistas foram áudio-gravadas, com a autorização dos participantes, em uma sala reservada estando presente apenas o pesquisador e o participante. Para a suspensão das entrevistas foi utilizada a técnica da saturação das informações. Nessa técnica, o número de participantes é operacionalmente definido com a suspensão de inclusão de novos participantes quando os dados obtidos passam a apresentar, na avaliação do pesquisador, certa redundância ou repetição, não sendo considerado produtivo persistir na coleta de dados.14 Os entrevistados foram codificados a partir da letra “e” seguida do numeral, de e1 a e21.
Também foram realizadas observações diretas do cotidiano de trabalho dos profissionais envolvidos no estudo por um período de três semanas ininterruptas. Foi utilizado um roteiro para direcionamento das observações e realizado o registro em um diário de campo a partir das Notas de Observações (NO). Tanto as entrevistas como as observações foram direcionadas a partir do modelo teórico, gerando a seguinte matriz avaliativa descrita no quadro 1.
Quadro 1 Questões avaliativas e itens do roteiro de observação relacionados às dimensões do Modelo Sociotécnico e do Modelo Trifásico
Os dados coletados foram submetidos à Análise de Conteúdo, na modalidade Temático-Categorial.15) Na 1ª fase realizou-se a pré análise ou leitura flutuante: o primeiro contato com os documentos que consistiu em analisar e conhecer o texto; realizou-se a preparação do material e as transcrições das entrevistas constituindo o corpus da pesquisa. Na 2ª fase realizou-se a exploração do material, sua codificação. Foram extraídas as unidades de registro, os núcleos de sentido, as unidades de contexto e por fim as categorias temáticas. Na 3ª fase os resultados foram tratados de maneira a serem significantes e válidos. A análise das entrevistas foi enriquecida com o material das observações, articulando dados empíricos e referenciais teóricos buscando responder às questões da pesquisa. O software Atlas ti. Foi utilizado para organizar e sistematizar a análise. Após a análise dos dados emergiram duas categorias: Inadequações de hardware e software potencializando riscos à segurança do paciente; A relação entre pessoas e tecnologia potencializando riscos à segurança de pacientes.
Esta pesquisa obteve aprovação do Comitê de Ética em Pesquisa da Universidade de São João Del Rei (UFSJ), sob o parecer de nº 1.384.632. O desenvolvimento do estudo, atendeu todos os aspectos éticos requeridos para pesquisas com seres humanos.
Resultados
Inadequações de hardware e software potencializando riscos à segurança do paciente
Nesta primeira categoria verificamos inadequações relacionadas ao hardware, software, disponibilidade de acesso a internet, ausêcia de avaliações sistemáticas do sistema e baixa qualidade das informações registrada. Tais inadequações fragilizaram o uso da tecnologia. Reconheceu-se, inicialmente, que a adequada utilização do sistema de informação depende de acesso a internet com boa conectividade. Porém a lentidão da internet disponibilizada fragiliza a utilização do sistema, atrasando os fluxos do serviço e o atendimento aos pacientes:
(...) o sistema precisa de internet, tem dia que ela [internet] é bem lenta, aí a gente acaba esperando, o paciente espera mais para ser atendido, atrasa o serviço (e3).
Outro participante relatou que as fragilidades relacionadas à internet, tendem a gerar um risco para o paciente, já que as informações do paciente não serão registradas no sistema:
(...) Eu acho que quando a internet cai, por exemplo, isso gera um risco porque você vai escrever onde sobre o cuidado prestado? Isto se perde, e depois podemos trocar os nomes, não sabemos mais quem atendemos (e1).
Os discursos revelaram que as informações registradas no sistema nem sempre são confiáveis e são incompletas, o que pode submeter os profissionais a possíveis erros, colocando a segurança de pacientes em risco:
(...) Se o médico se guiar pelo que está registrado no sistema, ele pode errar a prescrição, pois tem muita coisa incompleta lá. Então alguém tem que ir lá, ou escrever num papel, e falar com ele, completar a informação pra ele [...] pois não havia o campo correto no SIS (e9).
Alguns participantes também enfatizaram que ao sistema “travar”, não conseguem registrar as informações, prejudicando a visualização das informações sobre o atendimento por outros profissionais de outros setores.
(...) Tem dias e momentos que o sistema trava por algum motivo, isso gera um transtorno porque a gente depende disso aqui pra tudo, se eu não consigo liberar a ficha do paciente no SIS aqui na classificação, o médico não consegue abrir o prontuário, ele pode até medicar o paciente, prescrever no papel, mas ele não consegue registrar nada no prontuário eletrônico (e3).
Se o sistema trava não vejo o que foi registrado por outros profissionais que atenderam o paciente, como na classificação de risco por exemplo (e14).
A demora do suporte técnico para resolução de problemas no sistema, segundo os profissionais, atrasa a continuidade do atendimento:
Tem dias, que a gente tem que reiniciar o sistema, tem que pedir o técnico para vir olhar e até ele vir, isso demora muito, e atrasa todo o atendimento (e7).
Além disso, outro entrevistado relatou que não há avaliação rotineira e sistemática do sistema, bem como há resistências às mudanças propostas pelos profissionais:
(...) não existe nenhuma avaliação que seja feita pra saber se o sistema funciona bem, pra saber se todo mundo sabe mexer, acho que eles nunca pararam pra perguntar, por exemplo, você sabe mexer no SIS? além disso não aceitam bem as nossas propostas de adequação do sistema, há muitas resistências dos responsáveis (e9).
O insuficiente número de computadores para toda a equipe da UPA, dificulta o registro das informações no momento exato em que o atendimento/assistência está acontecendo.
(...) Às vezes o computador é um para todo mundo, às vezes está até um horário mais tranquilo, mas o computador está ocupado, só dá para lançar depois. Então o registro do atendimento, muitas vezes, não é na hora, mas depois (e6).
A relação entre pessoas e tecnologia potencializando riscos à segurança de pacientes
Nesta segunda categoria verificamos que a relação entre as pessoas e a forma em utilizar a tecnologia proporciona riscos à segurança dos pacientes assistidos. Alguns entrevistados perceberam o SIS como uma “ferramenta” que potencializa a segurança do paciente por permitir o registro do cuidado prestado aos pacientes. Entretanto, há o entendimento de que a tecnologia per si não garante a segurança, pois isso depende da forma como é utilizada pelas pessoas no cotidiano de trabalho:
(...) o sistema é uma ferramenta de uso dos profissionais, por exemplo, se tem um profissional que usa mal, a segurança do paciente vai ficar prejudicada, depende das ações daquele funcionário, mas em geral contribui com a segurança, por que o sistema é uma ferramenta que registra tudo que está sendo feito, então de certa forma, eu tenho um recurso, eu tenho um lugar aonde eu vou buscar recursos, de registros, e isso representa segurança (e4).
Em contrapartida alguns participantes não reconheceram o SIS como algo que possa atribuir segurança ao paciente, pois a urgência do paciente é prioritária em relação aos registros dos cuidados prestados, seja o registro realizado em papel ou em um sistema eletrônico:
(...) Eu acho que a segurança do paciente depende muito da gente, da gente profissional, porque é lógico que se você ver um paciente grave, você não vai preencher sistema, você vai atender o paciente primeiro pra depois estar passando para o papel, para o sistema, então não sei, eu acho que a segurança independe de um sistema (e13).
Os profissionais relataram que a utilização da tecnologia ocorre a partir de tentativas, erros e acertos. Não ocorreu uma capacitação sistemática e nem contínua na instituição. Além disso, muitos profissionais não desenvolveram habilidades básicas com computadores. Tais situações acabaram por contribuir para utilização inadequada do sistema, registros incorretos e até mesmo sua subutilização:
(...) A gente utiliza esse sistema. Desde que eu entrei lá não existia assim uma capacitação, você chegava...o próprio colega de trabalho te passava (...) a capacitação que eu tenho são os meus anos trabalhando com esse sistema, então a gente aprende muito sobre ele tentando, errando, acertando (e1).
(...) às vezes os funcionários não sabem mexer no sistema, até porque nem todo mundo tem o curso de informática, nem todo mundo sabe mexer em computador, há muita dificuldade e resistências destes profissionais, e isso prejudica a qualidade do que é registrado lá (e9).
Observamos que a dinâmica do trabalho dos profissionais, característico da urgência/emergência, diminuía a frequência de uso da tecnologia (NO), algo que também é verbalizado por um dos profissionais:
(...) a gente não utiliza o SIS assim como deveria aqui na UPA pela rotatividade de pacientes ser muito grande (...) é importante a gente tá ligado com isso, mas infelizmente pela correria, pela rotatividade grande de pacientes a gente não consegue (e9).
O registro das informações esteve também atrelado à necessidade de comprovar a produção dos profissionais, e não necessariamente o registro de informações sobre a assistência prestada:
(...) A gente utiliza pra digitar a produção de vacinas, qualquer tipo de soro, antiofídico (...) quantos curativos faz, quantos remédios para dor, aí você também pode estar digitando, é muito cobrada essa produção (e7).
(...) Antes... quando era mais cobrado, a gente produzia mais, agora tem vez, igual tem vários dias também que nem eu mesmo consigo lançar, a gente não consegue (e12).
Outra constatação foi a baixa qualidade das informações registradas no sistema. Ao observarmos os profissionais realizando os registros, verificamos que vários campos ficavam sem preencher ou incompletos (NO). Alguns entrevistados confirmaram as observações:
(...) já aconteceu de médico registrar membro errado do paciente, às vezes você faz uma vacina e o profissional registra outra vacina, às vezes o paciente está tomando uma antirrábica, mas ele registra uma antitetânica, ou também vários campos sem preenchimento (e9).
(...) há casos de necessidade de pegar um relatório e você ir lá e o relatório estar aberto, não ter nenhum registro e você sabe que aquele paciente deu entrada, você atendeu aquele paciente (...) o médico não fechou o atendimento (e15).
Em uma das cenas observadas foi possível aprofundar a constatação da baixa qualidade dos registros, e com influência sobre o tempo de espera do paciente por atendimento:
(...) na recepção chegou uma criança para passar por atendimento médico, porém a recepcionista não estava encontrando seus dados no sistema. Após muitas tentativas e depois de muito tempo, a recepcionista mudou os identificadores, data de nascimento, pelo nome da mãe, foi possível encontrar o cadastro da criança. Assim a recepcionista observou que a data de nascimento da criança havia sido registrada no sistema de forma incorreta, por algum profissional. A criança, mesmo com febre, teve que esperar quase 30 minutos para realizar seu cadastro, para posteriormente ir à classificação de risco (NO).
Além disso, nem sempre o cuidado é registrado no sistema no exato momento em que é executado, gerando um “gap” de tempo, influenciando na qualidade do registro acerca do cuidado prestado:
(...) às vezes não dá tempo, fica sem lançar, ou lança depois as informações que conseguir lembrar, pois já esqueci de muita coisa que fiz naquele paciente, e fica muita coisa sem registrar, o cuidado prestado (e6).
Verificamos entre os profissionais a realização do registro das informações no papel em detrimento do registro eletrônico. Explicaram que a pouca disponibilidade de tempo e o quantitativo elevado de pacientes são fatores determinantes para realizarem o registro dos cuidados dessa forma. Algo que condiz com nossas observações da coexistência entre o uso do sistema e do papel (NO). Alguns participantes relataram:
(...) Porque às vezes a gente tem que fazer manual, por exemplo, quando o tempo não te permite o número de pacientes é muito grande (e14).
(...) A gente faz a notificação manualmente, mas poderia ser feita no sistema entendeu, só que não dá tempo. No papel é mais rápido (e9).
Porém, reconheceram que o papel dificulta o acesso as informações dos pacientes, uma vez que pode haver perdas e problemas com o armazenamento das informações:
(...) papel some, perde, não arquiva adequadamente. O que está no sistema é garantido, qualquer momento que precisar tem como ser acessado... assim presa pela segurança do paciente (e14).
Em uma cena observada, no setor de medicação, verificamos que a prescrição de medicamentos era realizada em papel e muitas vezes ilegível. Isso ocorria mesmo com a presença de computadores na sala do médico e no posto de enfermagem. Também observamos que alguns técnicos de enfermagem faziam a medicação prescrita, mas não registravam imediatamente no sistema. Algumas vezes registravam apenas no prontuário em papel. O registro dos cuidados prestados também, em sua maioria, era feito apenas no papel, apesar dos computadores estarem disponíveis e funcionantes (NO). Um entrevistado confirmou nossas observações:
(...) o primeiro atendimento médico é evoluído nessa ficha que é aberta no prontuário eletrônico, e posteriormente não tem seguimento, cuidados de enfermagem, muito pouco, só quando dá (e17).
O quadro 2 relaciona as situações potencializadoras de riscos à segurança do paciente relacionadas ao sistema de informação avaliado. Em cada dimensão sociotécnica são apresentados os problemas emergentes que devem ser solucionados buscando tornar a tecnologia mais segura.
Discussão
As fragilidades relacionadas ao hardware e software, de forma predominante, foram reconhecidas pelos profissionais como situações que potencializaram riscos para a segurança de pacientes. Tais fragilidades atrasaram os atendimentos e os registros das informações referentes aos pacientes, provocando descontinuidade no fluxo de trabalho e prejudicando a comunicação entre os profissionais. Tais situações apontam para a necessidade de aprimoramentos na tecnologia avaliada, visando torná-la segura.8,16
Problemas de hardware e software vêm sendo responsabilizados por efeitos negativos sobre a segurança de pacientes.17 Falhas de hardware e software geram inatividades em sistemas de informação, e consequentemente, pacientes podem ser afetados devido a efeitos negativos produzidos sobre a rotina de prestação de cuidados.17) Além disso, problemas relacionados à funcionalidade de software e tempo de inatividade do sistema, produzem falhas no acompanhamento de resultados de exames e da assistência, além dos atrasos no acesso à informação, submetendo pacientes a riscos.18
O debate em torno dos problemas relacionados a hardware e software reforça a necessidade de reduzir o tempo de inatividade de um sistema de informação e a necessidade de reduzir o efeito do tempo de inatividade sobre a assistência a pacientes. Isso é possível a partir de uma infraestrutura tecnológica adequada, além da existência de um plano contingencial a ser executado diante de situações de possível inatividade.16 A decisão de tornar a tecnologia segura depende, também, de uma decisão política e estratégica dos responsáveis pela instituição, pois exige investimentos e um planejamento com vistas a garantir o pleno funcionamento da tecnologia, o acesso a internet e melhores condições de conectividade.19 No Brasil o acesso à internet e a conectividade ainda é um desafio a ser superado,20 mas fundamental para o funcionamento ágil de sistemas de informação, potencializando a segurança da assistência prestada.21
Não é possível conceber um sistema de informação como uma tecnologia segura, onde apenas seu hardware e software funcionam adequadamente. É preciso que as pessoas utilizem adequadamente a tecnologia, isto também é necessário quando se deseja proporcionar segurança aos pacientes.8,16 Os resultados deste estudo demonstraram que algumas relações entre profissionais (pessoas) e o sistema de informação avaliado potencializam riscos à segurança de pacientes. Os profissionais reconheceram o sistema como uma tecnologia subutilizada, com pouco potencial para proporcionar segurança ao paciente, uma ferramenta para armazenar informações, voltadas para a produtividade, e quando possível, sobre o cuidado prestado. Ainda é predominante a percepção sobre o sistema como algo burocrático, secundário ao cuidado e criado para alimentar instâncias superiores com informações. Além disso, há deficiências na habilidade tecnológica, ausência de capacitações, resistências, sendo os registros, predominantemente, de baixa qualidade.
Tais achados sugerem que a tecnologia avaliada ainda não é utilizada pelos profissionais de forma segura,8 podendo gerar riscos aos pacientes assistidos. Vários riscos são criados quando há a incapacidade de se utilizar a tecnologia de forma adequada, tais como o registro de informações incompletas no sistema, informações negligenciadas ou o uso do sistema para outros fins.16 No estudo de Wang et al.22) metade dos incidentes com pacientes foram associados com erros relacionados à entrada de dados incorretos no sistema de informação. Um total de trezentos e sessenta incidentes atingiram pacientes, traduzindo-se em duas mortes e vinte casos de danos graves, mas temporários. Em outros estudos a maioria dos incidentes de medicação foi associada com erros de registro de informações em um sistema, além da falta de conhecimento da tecnologia e problemas de comunicação.23,24
O registro eletrônico das informações no sistema foi reconhecido pelos profissionais deste estudo como uma possível contribuição para o respaldo diante de processos judiciais e para armazenar informações sobre os pacientes comprovando a assistência realizada. Porém, o sistema não foi reconhecido como uma tecnologia que incrementa a segurança do paciente. Desta feita, a fase ideal de tecnologia segura (uso da tecnologia para incrementar a segurança do paciente),8 ainda não foi alcançada no cenário estudado, pois a tecnologia não tem monitorado e/ou incrementados processos, tais como emissão de alertas, classificação de risco inteligente, apoio a decisão, dentre outros, relacionados a segurança do paciente.8,13
Constatamos que grande parte do registro das informações ainda é realizada em papel, bem como há uma preferência dos profissionais por esta forma de registro. Tal constatação diverge da proposição de Meek et al.8 ao afirmarem que as organizações de saúde precisam avançar em direção a totalidade dos registros da assistência prestada em dispositivos digitais, potencializando a segurança dos pacientes. Registrar dados eletronicamente, de forma completa e detalhada, desencadeia a produção de informações qualificadas para o suporte a decisões sobre o cuidado e segurança do paciente.10
Enfim, concluímos que o sistema de informação avaliado apresenta problemas de hardware e software potencializadores de riscos à segurança dos pacientes assistidos. A forma como a tecnologia vem sendo utilizada pelos profissionais reforça a possibilidade de riscos à segurança dos pacientes. Além disso, a tecnologia avaliada não tem sido utilizada para ampliar as possibilidades de segurança do paciente, o registro do cuidado ainda é centrado na cultura escrito-tipográfica (baseada em papel) e a tecnologia tem sido utilizada, predominantemente, como um dispositivo de armazenamento de informações. Apontamos a necessidade de novos estudos de intervenção voltados à utilização segura de sistemas de informação e de desenvolvimento de sistemas inteligentes com foco na segurança de pacientes.
Apesar do estudo ter sido desenvolvido em um serviço de urgência e emergência regionalizado, seus resultados não devem ser generalizados devido o referencial metodológico utilizado. É preciso acompanhar a evolução temporal da utilização da tecnologia avaliada (fizemos um recorte transversal). À medida que a tecnologia é utilizada, novas versões podem ser desenvolvidas com vistas a se tornar uma tecnologia mais segura para os pacientes. Certamente há outras nuances que podem ser apreendidas.