My SciELO
Services on Demand
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista Cubana de Medicina
Print version ISSN 0034-7523
Rev cubana med vol.53 no.1 Ciudad de la Habana Jan.-Mar. 2014
TEMA ACTUALIZADO
Perspectiva clínica de los trastornos de la glucemia en pacientes hospitalizados
Clinical perspective of glycemic disorders in hospitalized patients
Dr. Emilio Fidel Buchaca Faxas, Dr. Francisco Fernández Valdés, Dra. Lays Rodríguez Amador, Dr. Sergio Bermúdez Rojas
Hospital Clinicoquirúrgico "Hermanos Ameijeiras". La Habana, Cuba.
RESUMEN
La hiperglucemia asociada a la hospitalización es un fenómeno frecuente en la práctica clínica y ha cobrado una relevancia particular como biomarcador pronóstico de la evolución clínica de los sujetos ingresados por diferentes causas. Los pacientes con diabetes mellitus constituyen un grupo de riesgo particular que presentan frecuentemente situaciones agudas y requieren de servicios asistenciales en instituciones de salud. En esta revisión se actualizan los criterios de diagnóstico de los diferentes trastornos de la glucemia y se exponen los principales mecanismos patogénicos y fisiopatológicos que determinan su desencadenamiento, así como su probable asociación con complicaciones médicas. Se exponen metas de control de la glucemia para diferentes situaciones clínicas.
Palabras clave: hiperglucemia intrahospitalaria, hipoglucemia, hospitalización, metas.
ABSTRACT
Hyperglycemia associated with hospitalization is a frequent occurrence in clinical practice and it has gained particular relevance as a prognostic biomarker of clinical outcome in subjects admitted for different reasons. Patients with diabetes mellitus are a particular risk group who frequently present acute situations requiring care services in health institutions. In this review the diagnostic criteria of the various disorders of blood glucose are updated; the main pathogenic and pathophysiologic mechanisms determining its onset and probable association with medical complications are discussed. Goals of glycemic control for different clinical situations are also presented.
Key words: hospital hyperglycemia, hypoglycemia, hospitalization, goals.
INTRODUCCIÓN
En varias regiones del mundo ha aumentado de forma acelerada la prevalencia de la diabetes meilitus y se pronostica que más de 500 millones de personas la padecerán en el 2030.1 Cuba no escapa a esta situación epidemiológica, donde más del 5 % de la población general está dispensarizada como "abético" y ocupa el 8vo. lugar dentro de las más frecuentes causas de muerte.2 En los Estados Unidos representa la séptima causa de muerte3 y una comorbilidad muy frecuente en personas admitidas en centros hospitalarios, donde casi la tercera parte de las personas que la padecen necesitan varios ingresos,4 este hecho se repite en nuestra población.
Es bien reconocido que la diabetes coexiste con otras enfermedades crónicas incapacitantes que son motivo, también, de atención médica intrahospitalaria, lo que complica el tratamiento de la glucemia con los medicamentos antihiperglucemiantes y somete al médico tratante a ciertas incertidumbres en la conveniencia de aplicar algunas guías prácticas en la clínica diaria.5 Otra área de controversia es el impacto que puede tener el tratamiento de la hiperglucemia en estos pacientes pues no se conoce con exactitud cuáles son los límites que se alcanzan con una mejoría de la relación riesgo/beneficio al ser tratados.
DESARROLLO
Durante los períodos de hospitalización por enfermedades agudas o por descompensación de procesos crónicos se detectan trastornos de la glucemia con cierta frecuencia, lo que puede afectar hasta una tercera parte de dichos enfermos.6 La prevalencia de estos trastornos aumenta en determinados escenarios de asistencia clinicoquirúrgica como son las unidades de cuidados al paciente crítico.7 La diabetes mellitus (DM) predispone a un grupo de complicaciones asociadas al riesgo incrementado de cardiopatía isquémica, enfermedad vascular periférica y cerebral, nefropatía, infecciones y amputaciones, que requieren de admisión en centros de atención secundaria y terciaria, es un problema de salud de creciente impacto en la morbilidad hospitalaria.8
La necesidad de tratar o no los estados de hiperglucemia que se detectan en este contexto obligan a definir los criterios diagnósticos9 que debemos utilizar:
- Hiperglucemia intrahospitalaria: cualquier valor de glucemia mayor de 7,8 mmol/L (140 mg/dL).
Teniendo en cuenta la posibilidad de que estemos ante la presencia de una hiperglucemia transitoria, debemos definir el término de hiperglucemia de estrés como:
- Hiperglucemia inducida por estrés: valor aislado de hiperglucemia intrahospitalaria con hemoglobina glucosilada (HbA1c) < 6,5 %.
Según el enunciado anterior, a todo paciente con hiperglucemia intrahospitalaria debe indicársele una determinación de HbA1c con el fin de definir la duración temporal del trastorno y el diagnóstico positivo de DM de novo.
Diabetes mellitus de novo
- Cualquier valor de glucemia intrahospitalaria mayor de 7,8 mmol/L (140 mg/dL) con HbA1c mayor de 6,5 %.
- Puede considerarse cuando se detectan más de 2 glucemias al azar ³ 11,1 mmol/L (200 mg/dL), independientemente del valor de HbA1c, que no se normaliza en el período de la hospitalización.
Aun cuando no existen evidencias que avalen una mejoría de los resultados al intervenir durante la hospitalización en este último grupo de pacientes, sugerimos que se utilice la medición de la HbA1c para diferenciar a los pacientes con hiperglucemia de estrés de aquellos con DM previa. No obstante, debe tenerse en cuenta algunas limitaciones de esta determinación, que establecen una baja sensibilidad diagnóstica como son:10 presencia de hemoglobinopatías (C o SC), uso de altas dosis de salicilatos, pacientes en hemodiálisis, el uso de transfusiones de glóbulos, la anemia por déficit de hierro.
Un grupo de trabajo conjunto de varias sociedades norteamericanas y europeas ha sugerido considerar los valores de glucemia en pacientes admitidos en una institución hospitalaria de la siguiente manera:11
· Determinar glucemia al ingreso a todos los enfermos, independientemente de la existencia de diagnóstico previo de DM.
· Todo paciente sin historia previa de DM con glucemia mayor a 7,8 mmol/L (140 mg/dL) o normoglucémicos que reciben terapias asociadas con hiperglucemia (corticosteroides, octreotido, nutrición enteral y parenteral) deben ser monitoreados por 24 a 48 h con glucemia capilar.12
· A todo paciente con antecedente de DM que se admite en un centro hospitalario se le debe evaluar su control glucémico previo con una determinación de HbA1c.
Otro hecho a definir es la presencia de hipoglucemia por la posible relación que se ha reportado entre ella y una peor evolución clínica en los pacientes ingresados en unidades de cuidados intensivos13 o generales.14 El criterio que sugerimos utilizar es:15
- Hipoglucemia intrahospitalaria: cualquier valor de glucemia menor de 3,9 mmol/L (70 mg/dL), independientemente de la presencia de síntomas típicos.
Aun cuando se ha aceptado el valor de 2,2 mmol/L (40 mg/dL) como punto para identificar una hipoglucemia severa, preferimos utilizar el de 2,8 mmol/L (50 mg/dL) por su relación con el inicio de cambios cognitivos,16 aunque recientemente se ha propuesto relacionar más este concepto con los síntomas neurológicos que requieren de la asistencia por otra persona y que son corregidos con medidas que logran normalizar la glucemia, independientemente de la posibilidad que se haya tenido de medir sus valores en el momento de su atención.17
Para evitar el desarrollo de una hipoglucemia en el contexto hospitalario se sugiere:
- Revalorar la terapia hipoglucemiante empleada cuando los valores de glucemia, tanto de ayuno como posprandial, se encuentren entre 3,9 y 5,6 mmol/L (70-100 mg/dL) y se modifiquen al detectarse valores por debajo de este rango.
Bases patogénicas y fisiopatológicas de los trastornos de la glucemia en pacientes hospitalizados
Diversos factores han sido involucrados en el desencadenamiento de la hiperglucemia de estrés o del "debut" de la DM durante el ingreso hospitalario. Algunos se relacionan con la condición que lleva al enfermo a necesitar este tipo de procedimiento (sepsis, accidentes macrovasculares agudos) y otros dependen, en mayor cuantía, de sus antecedentes patológicos personales o familiares (DM, prediabetes, obesidad). La hiperglucemia se asocia, por tanto, a la vinculación de las condiciones siguientes:
1. Predisposición genética.
2. Estrés.
3. Contrarregulación hormonal.
4. Disfunción insulínica.
5. Medicamentos con efecto hiperglucemiante.
Varios mecanismos han sido implicados en la generación de daño hístico de forma brusca y acelerada asociados a la hiperglucemia aguda, dentro de los que destacan:
· Estrés oxidativo.18
· Glucosilación de proteínas vitales.19
· Disfunción endotelial.
· Citotoxicidad directa de la glucosa sobre determinados órganos.20
· Liberación de citoquinas mediadoras del proceso inflamatorio.21
· Disfunción de la inmunidad.22
· Hiperactividad plaquetaria.23
· Acumulación de ácido láctico y disfunción mitocondrial.24
En el último lustro se ha insistido en que la hipoglucemia es un fenómeno frecuente en instituciones sanitarias.25 En relación con los factores que facilitan el desencadenamiento de una hipoglucemia debemos mencionar:
· Variaciones en la sensibilidad a la insulina inherentes a la enfermedad subyacente que provoca la hospitalización (neoplasias, sepsis, uso de medicamentos que influyen en el control glucémico, DM previa).
· Cambios en la respuesta contrarreguladora ante procedimientos médicos o a la propia condición clínica (insuficiencia hepática o renal).
· Interrupciones en el aporte nutricional habitual26 o malnutrición.
Este fenómeno se ha relacionado con un mayor riesgo de complicaciones médicas en este grupo de personas, donde podrían estar implicados diferentes mecanismos de activación neurohumoral que influyan negativamente en la evolución clínica asociados al desencadenamiento de arritmias graves,27 aunque la opinión que prevalece hasta el momento es que es un marcador de mayor severidad del proceso patológico que provoca la atención médica.12
Impacto de los trastornos de la glucemia en los pacientes hospitalizados: hiperglucemia e hipoglucemia
En estos pacientes, la hiperglucemia se asocia con una mayor estadía hospitalaria, aumento en la incidencia de infecciones,28 mayor incapacidad en el período posingreso y mayor mortalidad.29 El hecho de ser diabético obliga a considerar un paciente en mayor riesgo de otras comorbilidades que complejizan su atención, como son: gastroparesia y riesgo de broncoaspiración, isquemia miocárdica silente, inestabilidad hemodinámica asociada a neuropatía autonómica y respuesta adaptativa alterada a la hipoxia.30
Un aspecto no muy bien aclarado es sobre el momento en que se registra el trastorno glucémico y su impacto sobre la evolución intrahospitalaria y poshospitalaria. En el caso de los pacientes con síndrome coronario agudo, se ha reportado mayor asociación de la hiperglucemia al ingreso31 y otros, como en el estudio Global Registry of Acute Coronary Events (GRACE), con la glucemia de ayuno.32 Menos estudiada ha sido la influencia de la hiperglucemia posprandial en este contexto, aunque nuestro grupo ha venido reportando una relación de este parámetro con el desarrollo de complicaciones después de accidentes macrovasculares agudos.6 Incluso, se ha venido evaluando el valor pronóstico de las fluctuaciones de la glucemia en las primeras horas posteriores a la admisión institucional.33,34
- Sugerimos que cualquiera de estos glucoparámetros sea utilizado como un marcador pronóstico de pacientes en mayor riesgo de presentar complicaciones médicas inmediatas al ingreso hospitalario.
En el caso de los accidentes cerebrovasculares, se ha reportado mayor riesgo relativo de muerte (RR) en los pacientes con hiperglucemia posictal, sobre todo cuando no existía el antecedente de DM previa.35 Igualmente, se ha calculado que por cada 1 mmol/L de incremento en los niveles de glucemia, el RR a los 90 d aumentó en 2 %.36
En pacientes con insuficiencia cardiaca aguda se ha reportado una asociación entre las concentraciones de glucemia y la mortalidad en los primeros 30 d después del ingreso, independientemente de la coexistencia de otros factores como la diabetes mellitus.37 La hiperglucemia al ingreso también se ha relacionado con la mortalidad en pacientes con neumonías.38 Múltiples estudios han demostrado que la hiperglucemia se asocia con complicaciones clínico-quirúrgicas en el período posoperatorio.39
La hipoglucemia se ha relacionado con mayor mortalidad y mayor estadía en el ambiente hospitalario,40 por lo que se han diseñado varias estrategias para tratar de evitarla,41 teniendo en cuenta, sobre todo, la individualización de la terapéutica antihiperglucemiante empleada en cada tipo de enfermo, como ha sido recomendado para todo paciente con este padecimiento.42 Varios estudios de intervención han asociado el fenómeno hipoglucemia con peores resultados por complicaciones cardiovasculares43 y muerte, tanto en pacientes ambulatorios44 como en ingresados.45 No obstante, varios factores pueden contribuir a esta asociación, entre ellos, la presencia de comorbilidades.46
Monitoreo y metas personalizadas de control de la glucemia en el hospital
Como se infiere de las sugerencias formuladas en este documento, el monitoreo de la glucemia en pacientes con DM o en aquellos en los que se haya identificado un trastorno de su metabolismo es una estrategia muy útil para su atención integral, lo que ha motivado a sugerirlo como un nuevo "signo vital" a medir en el contexto hospitalario.47
En la actualidad, la determinación de la glucemia capilar, utilizando tiras reactivas, es el método más generalizado para el monitoreo de este parámetro, aunque la introducción de equipos de medición de la glucosa del intersticio cutáneo de forma continua se expande cada vez más.48
- Se sugiere que se mida glucemia capilar antes de las comidas y antes de acostarse, para descartar situaciones que favorecen errores analíticos: variaciones del hematócrito, deshidratación o shock, hiperbilirrubinemia e hipoxia severa.
La frecuencia y duración del monitoreo glucémico capilar depende de las diferentes situaciones clínicas que se enfrentan, aunque se acepta que ciertas condiciones obligan a intensificarlo, como son: el uso o descontinuación de nutrición enteral o parenteral, el tratamiento con corticosteroides o de infusiones continuas de insulina y los pacientes con hipoglucemias frecuentes.49
Algunos estudios recientes sugieren que el monitoreo continuo de la glucemia puede ayudar a reducir el riesgo de hipoglucemias severas, aunque se necesitan nuevas evidencias que avalen la introducción de esta técnica, más costosa, en el contexto hospitalario.50
En una excelente revisión del tema, vinculado con el ictus isquémico, se recomienda el monitoreo de la glucemia de forma diaria en las primeras 48 h de evolución, extendiéndolo por 5 d si se detecta hiperglucemia.51
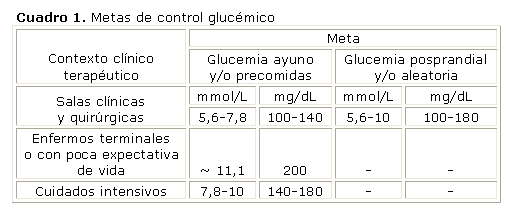
Considerando las recomendaciones de la Sociedad de Endocrinología Americana y la Asociación Americana de Diabetes, proponemos, en nuestras instituciones hospitalarias, las metas de control glucémico que se muestran en el cuadro 1:10,12
Aunque las evidencias son escasas, se reconoce que algunos pacientes, muy bien seleccionados, pueden beneficiarse de metas menores. En nuestra opinión, alcanzar estos objetivos, sin peligro de hipoglucemia, durante el ingreso, puede demostrar a estos pacientes la factibilidad de la estrategia propuesta en el período posterior al alta hospitalaria y podría tener un impacto en el control glucémico a largo plazo, por un mayor compromiso con sus propias metas.
Un grupo particular que requiere de atención individualizada y de frecuente morbilidad en hospitales son los ancianos. Por ejemplo, la Asociación Internacional de Gerontología ha recomendado no iniciar tratamiento hipoglucemiante hasta que la glucemia de ayuno esté, consistentemente, por encima de 7 mmol/L, ni mantenerlo cuando disminuya por debajo de 6 mmol/L.52
La alta comorbilidad que acompaña a estos enfermos (artropatías, neoplasias, insuficiencia cardiaca, enfermedad renal crónica avanzada, enfisema, depresión y trastornos cognitivos) los ubica en un grado de complejidad que obliga a personalizar sus metas glucémicas a valores superiores (cuadro 2):53
Tratamiento de la hiperglucemia en situaciones especiales
Para todos los pacientes hospitalizados es de vital importancia el ajuste del aporte calórico y nutricional para lograr un adecuado control glucémico.
Algunos pacientes con DM previa pueden mantener su terapia hipoglucemiante no insulínica cuando están clínicamente estables, ingieren sus alimentos de forma regular y no tienen contraindicaciones para mantenerlas.
- Todos los pacientes bajo tratamiento con glucocorticoides o con nutrición enteral o parenteral, de forma persistente, deben ser monitoreados con glucemia capilar a las 48 h, y si se detecta hiperglucemia, se sugiere el uso de insulinoterapia basal/bolos.
Paciente no crítico
Metas menos estrictas en presencia de comorbilidades crónicas o tendencia a la hipoglucemia.
Precaución con metformina por complicaciones durante la hospitalización (insuficiencia renal, inestabilidad hemodinámica, necesidad de estudios con contrastes, insuficiencia cardiaca descompensada, enfermedad pulmonar obstructiva crónica agudizada).54
Pueden utilizarse indistintamente insulina en bolos regular/análogos de acción ultrarrápida (lispro-aspart) e insulina NPH/análogos de acción ultralenta basal (glargina-detemir).
Tratamiento insulínico según valores de glucemia, edad y función renal:12
Régimen de insulina basal/bolos o nutricional (50 % de cada tipo) con DM-2:
• 0,2-0,3 U/kg en > 70 años y/o FG < 60 mL/min.
• 0,4 U/kg/d con glucemias entre 7,8-11 ,1 mmol/L (140-200 mg/dL).
• 0,5 U/kg/d con g lucemias entre 11,2-22,2 mmol/L (201-400 mg/dL).
Ictus
Mantener las cifras de glucemia por debajo 8,7 mmol/L (158 mg/dL),45 aunque otros aceptan metas más flexibles.55
En caso de hiperglucemia persistente, se recomienda el tratamiento con un esquema de insulina simple subcutáneo, sobre todo si la glicemia es >10 mmol/L56.
Coronario
La insulina es el fármaco de elección para lograr las metas de control propuestas y el tratamiento intensivo en pacientes admitidos con síndrome coronario agudo con niveles de glucemia superiores a 11 mmol/L.
Los medicamentos orales pueden utilizarse para el control de la hiperglucemia moderada (menor de 11 mmol/L), sobre todo cuando se demuestra un predominio de la posprandial.
La metformina debe ser retirada previamente a la utilización de contrastes yodados.
Unidades de cuidados intensivos
Los pacientes críticos por problemas clínicos o quirúrgicos bajo tratamiento insulínico endovenoso deben mantener niveles de glucemia entre 7,8 a 11,1 mmol/L (140-200 mg/dL).57
Se debe mantener el tratamiento insulínico basal y nutricional (bolos) al trasladarse a salas de cuidados generales.
Perioperatorio
Se debe suspender el tratamiento antihiperglucemiante oral o parenteral no insulínico en todo paciente con DM que haya registrado hiperglucemia en el período perioperatorio e iniciar insulinoterapia.
Si se ha estado administrando insulina previamente, lograr su control con ajuste de la dosis o alternativa como las múltiples dosis de insulina.58
Es recomendable administrar 2/3 de la dosis habitual de insulina NPH la noche anterior. Si emplea análogos de acción prolongada, se puede administrar la dosis habitual.59
Enfoque protocolizado ante el riesgo de hipoglucemia
- Valorar modificación de las dosis de insulina cuando la glucemia de ayuno esté por debajo de 5,6 mmol/L (100 mg/dL).
- Reducir en 20 % la dosis de insulina cuando la glucemia esté por debajo de 4 mmol/L.
- Evitar el uso de sulfonilureas en ancianos, en pacientes con enfermedad renal crónica avanzada o en los que no pueden mantener una ingesta calórica adecuada por vía oral.
El manejo de la hipoglucemia intrahospitalaria se expone en el cuadro 3.
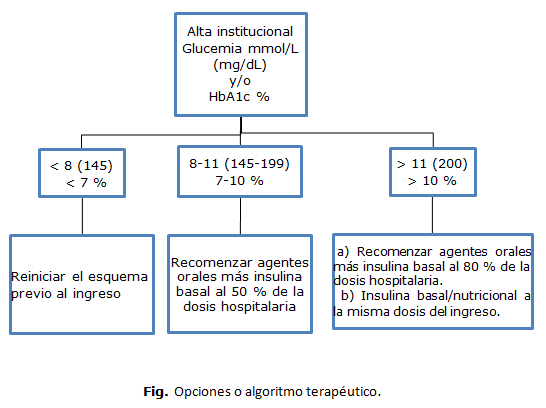
Alta hospitalaria
Teniendo en consideración que un número significativo de pacientes requieren del uso de insulina durante la hospitalización debemos sugerir un método para el manejo domiciliario, donde se debe tener en cuenta el tratamiento previo al ingreso y los niveles de glucemia y/o de HbA1c que se haya registrado en la unidad asistencial. En la figura, mostramos una de las opciones en estos casos.
Recomendaciones clave
· Considerar hiperglucemia a todo valor de glucemia venosa o capilar por encima de 7,8 mmol/L (140 mg/dL).
· Utilizar la HbA1c en todo paciente con DM previa y como complemento para diferenciar la DM de novo de la hiperglucemia de estrés.
· Identificar la hipoglucemia con valores inferiores a 4 mmol/L (73 mg/dL) y modificar el tratamiento hipoglucemiante cuando se registren por debajo de 5,6 mmol/L (100 mg/dL).
· Tanto la glucemia capilar al ingreso, como la de ayuno o la posprandial, son útiles para el monitoreo, considerando las condiciones que pueden favorecer resultados falsos.
· Las metas de control glucémico deben personalizarse según la presencia de comorbilidades, expectativa de vida y escenario terapéutico.
· La insulinoterapia es la mejor estrategia para atender las variaciones de la glucemia en el contexto hospitalario.
REFERENCIAS BIBLIOGRÁFICAS
1. Whiting DR, Guariguata L, Weil C, Shaw J. IDF Diabetes Atlas: Global estimates of the prevalence of diabetes for 2011 and 2030. Diabetes Res Clin Pract. 2011;94(3):311-21.
2. República de Cuba. Ministerio de Salud Pública. Anuario estadístico 2012. Prevalencia de diabetes mellitus, hipertensión arterial y asma bronquial según provincia. P. 97.
3. Heron M, Hoyert DL, Murphy SL, Xu J, Kochanek KD, Tejada-Vera B. Deaths: final data for 2006. Natl Vital Stat Rep. 2009;57:1-134.
4. Jiang HJ, Stryer D, Friedman B, Andrews R. Multiple hospitalizations for patients with diabetes. Diabetes Care. 2003;26:1421-6.
5. Tschöpe D, Hanefeld M, Meier JJ, Gitt AK, Halle M, Bramlage P, et al. The role of co-morbidity in the selection of antidiabetic pharmacotherapy in type-2 diabetes. Cardiovasc Diabetol. 2013;12(1):62.
6. Umpierrez GE, Isaacs SD, Bazargan N, You X, Thaler LM, Kitabchi AE. Hyperglycemia: an independent marker of in-hospital mortality in patients with undiagnosed diabetes. J Clin Endocrinol Metab. 2002;87:978-82.
7. Inzucchi SE. Clinical practice. Management of hyperglycemia in the hospital setting. N Engl J Med. 2006;355:1903-11.
8. Jiang HJ, Stryer D, Friedman B, Andrews R. Multiple hospitalizations for patients with diabetes. Diabetes Care. 2003;26:1421-6.
9. Moghissi ES, Korytkowski MT, DiNardo M, Einhorn D, Hellman R, Hirsch IB, et al. American Association of Clinical Endocrinologists and American Diabetes Association consensus statement on inpatient glycemic control. Endocr Pract. 2009;15:353-69.
10. Saudek CD, Derr RL, Kalyani RR. Assessing glycemia in diabetesusing self-monitoring blood glucose and hemoglobin A1c. JAMA. 2006;295:1688-97.
11. Umpierrez GE, Hellman R, Korytkowski MT, Kosiborod M, Maynard GA, Montori VM, et al. Management of Hyperglycemia in Hospitalized Patients in Non-Critical Care Setting: An Endocrine Society Clinical Practice Guideline. J Clin Endocrinol Metab. 2012;97:163-8.
12. Clement S, Braithwaite SS, Magee MF, Ahmann A, Smith EP, Schafer RG, et al. Management of diabetes and hyperglycemia in hospitals. Diabetes Care. 2004;27:553-91.
13. Krinsley JS, Grover A. Severe hypoglycemia in critically ill patients: risk factors and outcomes. Crit Care Med. 2007;35:2262-67.
14. Turchin A, Matheny ME, Shubina M, Scanlon JV, Greenwood B, Pendergrass ML. Hypoglycemia and clinical outcomes in patients with diabetes hospitalized in the general ward. Diabetes Care. 2009;32:1153-57.
15. Cryer PE, Axelrod L, Grossman AB, Heller SR, Montori VM, Seaquist ER, et al. Evaluation and management of adult hypoglycemic disorders: an Endocrine Society Clinical Practice Guideline. J Clin Endocrinol Metab. 2009;94:709-28.
16. Mitrakou A, Ryan C, Veneman T, Mokan M, Jenssen T, Kiss I, et al. Hierarchy of glycemic thresholds for counterregulatory hormone secretion, symptoms, and cerebral dysfunction. Am J Physiol. 1991;260:E67-E74.
17. Seaquist ER, Anderson J, Childs B, Cryer P, Dagogo-Jack S, Fish L, et al. Hypoglycemia and Diabetes: A Report of a Workgroup of the American Diabetes Association and The Endocrine Society. Diabetes Care. 2013;36:1384-95.
18. Nishikawa T, Edelstein D, Du XL. Normalizing mitochondrial superoxide production blocks three pathways of hyperglycaemic damage. Nature. 2000;404:787-90.
19. Tan KC, Chow WS, Ai VH. Advanced glycation end products and endothelial dysfunction in type 2 diabetes. Diabetes Care. 2002;25:1055-9.
20. Capes SE, Hunt D, Malmberg K, Gerstein HC. Stress hyperglycaemia and increased risk of death after myocardial infartion in patients with and without diabetes: a systematic overview. Lancet. 2000;355:773-8.
21. Leonidou L, Mouzaki A, Michalaki M, De Lastic AL, Kyriazopoulou V, Bassaris HP, et al. Cytokine production and hospital mortality in patients with sepsis-induced stress hyperglycemia. J Infect. 2007;55:340-6.
22. Joshi N, Caputo GM, Weitekamp MR, Karchmer AW. Infections in patients with diabetes mellitus. N Engl J Med. 1999;341(25):1906-12.
23. García García Y, Licea Puig ME, Garciga Cardoso F, Álvarez Delgado Y, Barnés Domínguez JA, Almaguer García S, et al. Control glucémico en el proceso perioperatorio de los pacientes con diabetes mellitus. Rev Cubana Endocrinol [revista en la Internet]. 2012 Abr [citado 27 Ago 2013]; 23(1): 62-75. Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S1561-29532012000100006&lng=es
24. Anderson RE, Tan WK, Mertin HS, Meyer FB. Effects of glucose and PaO2 modulation on cortical intracellular acidosis, NADH redox state and infarction in the ischaemic penumbra. Stroke. 1999;30:160-70.
25. Wexler DJ, Meigs JB, Cagliero E, Nathan DM, Grant RW. Prevalence of hyper- and hypoglycemia among inpatients with diabetes: a national survey of 44 U.S. hospitals. Diabetes Care. 2007;30:367-69.
26. Varghese P, Gleason V, Sorokin R, Senholzi C, Jabbour S, Gottlieb JE. Hypoglycemia in hospitalized patients treated with antihyperglycemic agents. J Hosp Med. 2007;2:234-40.
27. Tsujimoto T, Yamamoto-Honda R, Kajio H. Vital signs, QT prolongation, and newly diagnosed cardiovascular disease during severe hypoglycemia in type 1 and type 2 diabetic patients. Diabetes Care. 2013; DOI: 10.2337/dc13-0701. Disponible en: http://care.diabetesjournals.org
28. Vilar-Compte D, Alvarez de Iturbe I, Martín-Onraet A, Pérez-Amador M, Sánchez-Hernández C, Volkow P. Hyperglycemia as a risk factor for surgical site infections in patients undergoing mastectomy. Am J Infect Control. 2008;36(3):192-8.
29. Mc Alister FA, Majumdar SR, Blitz S, Rowe BH, Romney J, Marrie TJ. The relation between hyperglycemia and outcomes in 2 471 patients admitted to the hospital with community-acquired pneumonia. Diabetes Care. 2005;28:810-15.
30. Kadoi Y. Anesthetic considerations in diabetic patients. Part I: preoperative considerations of patients with diabetes mellitus. J Anesth. 2010;24:739-47.
31. Stranders I, Diaman M, Van Gelde RE, Spruijt HWR, Twisk J, Heine R, et al. Admission Blood Glucose Level as Risk Indicator of Death After Myocardial Infarction in Patients With and Without Diabetes Mellitus. Arch Intern Med. 2004;164(9):982-8.
32. Sinnaeve P, Steg P, Fox K, Van de Werf F, Montalescot G, Granger C, et al. for the GRACE Investigators. Association of Elevated Fasting Glucose with Increased Short-term and 6-Month Mortality in ST-Segment Elevation and Non-ST-Segment Elevation Acute Coronary Syndromes. The Global Registry of Acute Coronary Events. Arch Intern Med. 2009;169(4):402-9.
33. Goyal A, Mahaffey KW, Garg J, Nicolau JC, Hochman JS, Weaver WD, et al. Prognostic significance of the change in glucose level in the first 24 h after acute myocardial infarction: results from the CARDINAL study. Eur Heart J. 2006;27(11):1289-97.
34. Yong M, Kaste M. Dynamic of Hyperglycemia as a Predictor of Stroke Outcome in the ECASS-II Trial. Stroke. 2008;39:2749-55.
35. Capes SE, Hunt D, Malmberg K, Pathak P, Gerstein HC. Stress hyperglycaemia and prognosis of stroke in nondiabetic and diabetic patients. A systematic overview. Stroke. 2001;32:2426-32.
36. Poppe AY, Majumdar SR, Jeerakathil T, Ghali W, Buchan AM, Hill MD; On Behalf Of The Canadian Alteplase For Stroke Effectiveness Study (CASES) Investigators. Admission Hyperglycemia Predicts a Worse Outcome in Stroke Patients Treated With Intravenous Thrombolysis. Diabetes Care. 2009;32:617-22.
37. Mebazaa A, Gayat E, Lassus J, Meas T, Mueller C, Maggioni A, et al. Association between elevated blood glucose and outcome in Acute Heart Failure. Results from an International Observational Cohort. J Am Coll Cardiol. 2013;61(8):820-9.
38. Mc Allister F, Majumdar SR, Blitz S, Rowe BH, Romney J, Marrie TJ. The Relation Between Hyperglycemia and Outcomes in 2,471 Patients Admitted to the Hospital With Community-Acquired Pneumonia. Diabetes Care. 2005;28:810-5.
39. Frisch A, Chandra P, Smiley D, Peng L, Rizzo M, Gatcliffe C, et al. Prevalence and Clinical Outcome of Hyperglycemia in the Perioperative Period in Noncardiac Surgery. Diabetes Care. 2010;33:1783-8.
40. Desouza CV, Bolli GB, Fonseca V. Hypoglycemia, diabetes, and cardiovascular events. Diabetes Care. 2010;33:1389-94.
41. Anthony M. Treatment of hypoglycemia in hospitalized adults: a descriptive study. Diabetes Educ. 2007;33:709-15.
42. Inzucchi SE, Bergenstal RM, Buse JB, Diamant M, Ferrannini E, Nauck M, et al. Management of Hyperglycemia in Type 2 Diabetes: A Patient-Centered Approach Position Statement of the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD). Diabetes Care. 2012;35:1364-79.
43. Goto A, Arah OA, Goto M, Terauchi Y, Noda M. Severe hypoglycaemia and cardiovascular disease: systematic review and meta-analysis with bias analysis. BMJ. 2013;347:f4533.
44. Bonds DE, Miller ME, Bergenstal RM. The association between symptomatic, severe hypoglycaemia and mortality in type 2 diabetes: retrospective epidemiological analysis of the ACCORD study. BMJ. 2010;340:b4909.
45. The NICE-SUGAR Study Investigators. Intensive versus Conventional Glucose Control in Critically Ill Patients. N Engl J Med. 2009;360(13):1283-97.
46. Boucai L, Southern W, Zonszein J. Hypoglycemia-associated Mortality Is Not Drug-associated but Linked to Comorbidities. Am J Med. 2011;124:1028-35.
47. Rendell M, Saiprasad S, Alejandro G, Carrasco T, Drincic A. The Future of In-Patient Diabetes Management: Glucose as the Sixth Vital Sign. Expert Rev Endocrinology and Metabolism-Medscape. 2013.
48. Cengiz E, Sherr JL, Weinzimer SA, Tamborlane WV. New-generation diabetes management: glucose sensor-augmented insulin pump therapy. Expert Rev Med Devices. 2011;8(4):449-58.
49. Seley JJ, D'hondt N, Longo R, Manchester C, McKnight K, Olson L, et al. AADE position statement: inpatient glycemic control. TDE. 2009;35(Suppl 3):64S-68S.
50. Holzinger U, Warszawska J, Kitzberger R, Wewalka M, Miehsler W, Herkner H, et al. Real-time continuous glucose monitoring in critically ill patients: a prospective randomized trial. Diabetes Care. 2010;33:467-72.
51. Fernández Concepción O, Buergo Zuaznábar MA, López Jiménez M. Hiperglicemia post-ictus. Rev Cubana Neurol Neurocir. 2012;2(2):144-9.
52. Sinclair A, Morley JE, Rodríguez-Mañas L, Paolisso G, Bayer T, Zeyfang A, et al. Diabetes Mellitus in Older People: Position Statement on behalf of the International Association of Gerontology and Geriatrics (IAGG), the European Diabetes Working Party for Older People (EDWPOP), and the International Task Force of Experts in Diabetes. JAMDA. 2012;13:497-502.
53. Kirkman MS, Briscoe VJ, Clark N, Florez H, Haas LB, Halter JB, et al. Diabetes in Older Adults. Diabetes Care. 2012;35:2650-64.
54. Sharabash HM, Remington TL, Mar P, Winston R, Walker PC. Retrospective review of metformin in inpatients and outpatients at the University of Michigan. Diabetes Care. 2006;29:170-1.
55. Adams HP, Del Zoppa G, Alberts MJ. For the American Heart Association, American Stroke Association Stroke Council. Guidelines for the early management of adults with ischaemic stroke. Stroke. 2007;38:1655-711.
56. The European Stroke Organization (ESO) Executive Committee and ESO Writing Committee: Guidelines for the Management of Ischaemic Stroke and Transient Ischaemic Attack 2008. Cerebrovasc Dis. 2008;25:457-507.
57. Qaseem A, Chou R, Humphrey L, Shekelle P. Inpatient Glycemic Control: Best Practice Advice from the Clinical Guidelines Committee of the American College of Physicians. Am J Med Quality. 2013;XX(X):1-4.
58. Hirsch IB. Sliding Scale Insulin-Time to Stop Sliding. JAMA. 2009;301(2):213-4.
59. Marks JB. Perioperative Management of Diabetes. Am Fam Physician. 2003;67(1):93-100.
Recibido: 8 de enero de 2014.
Aprobado: 14 de enero de 2014.
Dr. Emilio Fidel Buchaca Faxas. Hospital Clinicoquirúrgico "Hermanos Ameijeiras", San Lázaro No. 701 entre Belascoaín y Marqués González, Centro Habana, La Habana, Cuba. CP 10 300.